Udvalget for Udlændinge- og Integrationspolitik 2013-14
UUI Alm.del Bilag 97
Offentligt
Indvandrermedicin i hospitalsregi (0)
Dét i hjertet kræver altid tolkOm flygtningetilværelsens og eksilets grundvilkår i sociale - og kliniske sammenhæng
Morten Sodemann
Indvandrermedicinsk Klinik, Infektionsmedicinsk afdeling Q, Odense UniversitetshospitalMaj 2014
Denne artikel der er den første i en serie artikler om erfaringerne fra Indvandrermedicinsk klinik påInfektionsmedicinsk afdeling, Odense Universitetshospital. Den første artikel beskriver de grundvilkår somflygtninge kommer fra, og lever under, i eksil, men som sjældent bliver inddraget i lægers kliniskevurdering.Patienter læser ikke lægebøger”Keep an open mind – but not so open that your brains fall out”(Richard Rorty, Amerikansk filosof)
Patienter læser ikke lægebøger. Patienter gør det de er bedst til: de siger hvad de mærker, hvad de føler ogkommer måske også med deres egen forklaring på symptomerne. Patienter har sjældent en anelse omhvordan, eller i hvilken rækkefølge, lægen skal have serveret symptomerne for at de forstås. Patienterforventer at lægen selv rydder op i symptomerne og bringer dem i orden så der kommer en diagnose fremaf tågen, som begge parter kan være tilfredse med. Men så let går det ikke, lægen skal lige forstå det heltpræcist: hvad kom først hoste eller rygsmerter? Hvad mærkede du så? Hjalp det da du holdt op med ryge?Fik du udslæt før eller efter du spiste fisk? Fik du samme symptomer på arbejde? Fortæl mig hvordan duoplevede mavesmerterne første gang….osv. Dén afklaring kræver et sprogligt og forståelsesmæssigtfællesskab med patienten, hvor man mødes på midt vejen med et fælles ønske omat forstå:patienten vilgerne forstå lægens spørgsmål og lægen vil gerne forstå patientens svar. En slags venlig verbalvekselvirkning. Der er mange sprog i rummet når patienten med sprogbarriere møde lægen gennem entolk: der er hverdags sprog på to forskellige sprog og lægesprog på 2 sprog. Lægen og patienten er nødt tilat mødes på et tredje sprog: det sprog de kan blive enige om, nogen ville måske kalde det et tredje sprog.Det går oftest godt, hvis begge sider af lægens bord investerer lidt tid og lidt velvillighed. Men der ersituationer hvor detat forståbåde kræver en ekstra indsats, et lille drys empati og lidt mere tålmod end vier vant til. Det gælder især i mødet med patienter med kort skolegang og sprogbarrierer. Det er ikke fordidet er svært, men der er meget langt mellem succesoplevelserne, på begge sider af lægens bord. Har man,som læge, ikke de gode erfaringer med at det faktisk hjælper at sætte tid af tilat forståeller har man sompatient erfaring for at samtalerne altid stopper lige før man får lov at tale om det der er mest vigtigt, såholder man op med at prøveat forståsamtidigt på begge sider af bordet. En rigtig læge hungrer efterpatienter, sagde Kafka, og lægens bedste redskaber er formidlet gennem et fælles sprog med patienten:nysgerrighed, empati og indsigt[1]. De to første kompetencer kan ikke købes eller tillæres – de måforudsættes, men den sidste kan der justeres på og det er det denne artikel serie skal hjælpe med.Læger læser ikke (indvandrer-) patienter”A man should be just cultured enough to be able to look with suspicion upon culture”(Samuel Butler)
De fleste, men ikke alle, klinikere læner sig generelt op ad en etik, der foreskriver at patienter skal havebehandling uanset etnicitet, social status eller opholds grundlag. Læger føler ikke nødvendigvis, at love ogpolitik, der definerer indvandreres rettigheder er relevante for klinisk praksis. Mange læger føler heller ikkeat livshistorier, krigstraumer og flygtninges psykosociale levevilkår er nødvendige for undersøgelse og
behandling af banale sygdomme. Alligevel har migrant status og eksil vilkår en enorm indflydelse påindvandreres fysiske og psykiske helbred, fordi det påvirker alle livets forhold, og ikke bare sundheddirekte, men også skolegang, arbejde, uddannelse, familieliv, basale rettigheder, sikkerhed ogfremtidsudsigter og derigennem påvirkes egenomsorg, motivation og overblik [2].I mange tilfælde, kan flere traumatiske hændelser have forstyrret persons daglige liv over en forlængetperiode[3]. En nylig metaanalyse af 181 studier, der involverer mere end 80.000 voksne flygtninge og andrepersoner, der har været berørt af omfattende væbnede konflikter, viste at kumulativ udsættelse fortraumer var en stærk prædiktor for PTSD og depression, især sidstnævnte [4]. Personer tildelt sikker,permanent status i et andet land havde lavere PTSD risiko end personer, der ikke havde et sikkert opholdsgrundlag, hvilket tyder på at et positivt og sikkert miljø kan bidrage til at afbøde virkningerne af traumer ogfremme helbredelse. Dette er i overensstemmelse med en anden metaanalyse om flygtninges mentalesundhed som viser, at gunstige betingelser i modtagerlandet, såsom adgang til beskæftigelse og passendebolig begrænser de negative virkninger af krigstraumer [5]. En canadisk undersøgelse har vist, at de flestevoksne og børn med et sikkert permanent opholdsgrundlag som flygtning tilpasser sig godt på trods af selvmeget omfattende krigstraumer [6, 7]. Modsat kan negative postmigrations vilkår påvirke flygtningeshelbred i uhensigtsmæssig grad, af og til uopretteligt. Kendte stressfaktorer der kan påvirke integration oghelbred blandt ny ankomne flygtninge omfatter sprog vanskeligheder [8] , oplevelsen af store kulturelleforskelle [9], manglende anerkendelse af personlige/faglige kvalifikationer, tab af social støtte [10], oplevetdiskrimination [11], eller kombinationer af faktorerne[12].Læger har mange spidskompetencer, hvoraf mange tilegnes under deres uddannelse, men i takt medpatienterfaring lægges der nye kompetencer til, som imidlertid har et mere vilkårligt og individuelt præg.Det kan ofte være en fordel at finde ud af hvilken person der har sygdommen før man finder ud af hvilkensygdom patienten har, men for nogle læger bliver det til en gætte konkurrence, der af lægen forvekslesmed en kompliceret kognitiv diagnostisk proces baseret på ”lægelig erfaring”. Det lægen i virkeligheden harlært at gøre er at gætte hvad patienten er for en type, hvad patientens behov er og hvad patienten kanforstå eller tåle eller vil være med til. Her bygger lægen på en værktøjskasse bestående af fordomme,stereotypier, egne værdier, sproglig og uddannelsesmæssig konkordans og sociale koder. Eller bare: enkulturel diagnose, der indgår i den kliniske beslutningsproces på lige fod med den teoretiske og kliniskeviden. Den mekanisme er nok et vilkår patienter må leve med og forhandle på plads med lægen. Men lægerhar et professionelt ansvar som patienter ikke har og det er lægens opgave at kunne bruge kulturel vidennetop til at få kulturen ud af konsultationsrummet.Man skal som læge vide hvordan egne værdier, fordomme og kulturelle analyser udspiller sig i interaktionmed patienten. Lige så vigtigt er det at beslutningstagere, ledere og planlæggere i sundhedsvæsenet er istand til at inddrage kulturelle og etniske sammenhænge i modeller for strukturelle ændringer ellerindførsel af nye teknologier [13]. Hvis struktur og vilkår for de ansatte i sundhedsvæsenet erhensigtsmæssig, så vil kultur og etnicitet ikke fylde så meget i de enkelte læge-patient samtaler[14]. I dethele taget erthe science of human factorsi klinisk sammenhæng et ekspanderende og nødvendigtforskningsfelt i tilpasningen af arbejdsgange, teknologier og processer til menneskelig adfærd på beggesider af lægens bord[15]. Denne artikel beskriver de mangeartede måder patienters værdier og baggrundkan forvirre lægen og omvendt.
Sammenlignet med patienter uden sprogbarrierer har flygtninge et anderledes forløb i sundhedsvæsenetog mindre godt udbytte af sundhedsvæsenets undersøgelses - og behandlingstilbud [16-18]. Der sker fleremedicin fejl og patientproblemer, bekymringer og behov tages ikke altid alvorligt, hvorvedsundhedsvæsenet mister værdifuld tillid [19-21]. Adgangen til sundhedsvæsenet er ofte skævt enten vialægevagt/skadestue eller primær indlæggelse på forkert afdeling. Indlæggelser er ofte mere akutte, varerlængere og der er flere genindlæggelser [22]. Der sker flere lægefejl og komplikationer er mere alvorlige,smertestillende behandling er mindre optimal og der anvendes hyppigere mere sløvende psykofarmakabehandling [23]. Der bestilles flere unødvendige undersøgelser og rutine undersøgelsesprogrammer tagerlængere tid end vanligt mens relevante undersøgelser hyppigere undlades [18, 24]. Spædbørns- ogmødredødeligheden er højere og dødsårsagerne har, i mange etniske grupper, et helt andet mønster endbaggrundsbefolkningens. Læger får sjældnere indhentet informeret samtykke og bestiller kun tolk i 1 af 3samtaler hvor det er nødvendigt [25, 26]. Selv ved sygdomme, hvor behandlingen og rehabiliteringen liggeri meget faste og veldefinerede rammer som diabetes og blodprop i hjertet har etniske minoritetspatienterdårligere sygdomskontrol, højere dødelighed og mindre udbytte af rehabilitering [27]. I et studie af mindrekirurgiske rutine indgreb (f.eks. galdeblærefjernelse) blev etniske minoriteter hyppigere udsat for atindgrebet blev foretaget af en læge under kirurgisk uddannelse end andre patienter [28].Ikke sjældent påvirker stereotypier og bias lægens kliniske dømmekraft og det går ud overbehandlingskvaliteten og rehabiliteringspotentiale i et omfang som mange læger ikke er klar over [27].Læger er ofte helt uvidende om hvordan fundamentale kognitive mekanismer kan påvirke deresdømmekraft og kliniske beslutningsproces [29]. I et moderne sundhedsvæsen er der mange faktorer derpåvirker lægens kognitive ressourcer, eller muligheder for at anvende dem, såsom tidspres, guidelines,informations ”overload” og uhensigtsmæssige arbejdsgange.Etniske minoriteter deltager kun sjældent i patient tilfredshedsundersøgelser og ekskluderes somhovedregel fra forskningsprojekter pga. forventede sprogvanskeligheder. Det bidrager til at fastholde enkulturbarriere i læge-patient samtaler.Der er plads til forbedring og kulturelle kliniske kompetencer er én af hjørnestenene i at udligne deuligheder der opstår ved flygtninge/indvandreres møde med sundhedsvæsenet [30]. Det påpegedeKleinman allerede i 1978, i sin banebrydende artikel om lægers mangel på viden om ”moral and existentielvalues”og at biomedicinsk praksis burde bygge mere på ”themoral world of human experience”,men påtrods af at litteraturen på området siden 1978 er omfattende får læger stort set ikke viden om flygtninge ogindvandreres grundvilkår og hvordan de udspiller sig i klinisk praksis.De persisterende uligheder i sundhed for etniske minoriteter er et alvorligt sundhedsproblem der kræveren broget og multidiciplinær tilgang. Meget tyder på at uligheden for en stor dels vedkommende erbetinget af sociale forhold og at forbedringer i økonomi, levevilkår og lovgivning, men der er tiltagendeevidens for at en uforholdsmæssig stor del af uligheden skabes og fastholdes af sundhedsvæsenet.Træningen af ansatte i sundhedsvæsenet, herunder sygehusejere og ledere, i kulturelle klinisk relevantedokumenterede kompetencer kan afbøde mange af de ulighedsskabende faktorer som er indbygget det detomkring liggende samfund [31-33].
Billeder i hovedetDa Walter Lippmann introducerede begrebet stereotypier i sin bog Public Opinion (1922), definerede hanstereotyper som mentale begreber, billeder i hjernen (picturesin over heads),der styrer den måde, viopfatter verden på. Han argumenterede for, at stereotyper er påkrævede for vores evne til at orientere os iverden. Den virkelige verden er „på alle måder for stor, for kompleks og for flygtig til direkte bekendtskabmellem folk og deres omgivelser. Derfor konstruerer mennesker en pseudovirkelighed, der er et subjektivt,holdningsfarvet og forsimplet mentalt billede af verden”. Det afgørende problem er, når åbenhedenforsvinder, fordi absolutter og stereotyper ikke er smidige nok til at indfange de virkelige mennesker, derbefolker verden. Det er en vigtig pointe at når man bevæger sig rundt i verden, er det ikke ’kulturer’, manmøder, men mennesker [Vandringer i det kulturelle spinatbed. Ditte Maria Søgaard. Gyldendal Business]. Jolængere væk fra patientens faktiske liv, lægen befinder sig, desto lettere er det at opretholde stereotypeforestillinger om patienten. Lippmann opfordrede til at man ”holder dem (stereotypierne) lette ogmodificerer dem villigt”.Vi mennesker lever de mest mangfoldige liv. Men paradoksalt nok synes mennesker alle steder, at deresmåde at se tingene på er den eneste naturlige og rigtige for mennesker, og at andre måder er forkasteligeeller fejlagtige. Hvert menneske lever egocentrisk forankret i sit historiske øjeblik, i sit samfund og sitfysiske miljø, kort sagt:lukket inde i en boble af sin egen erfarede virkelighed og i sine egne kundskaber.Dét er der ikke noget galt i, men det må ikke påvirke f.eks. lægers kliniske beslutningsevne. I en læge-patient samtale er lægen den professionelle fagperson og patienten er ”ekspert i sit eget liv”, som det ofteudtrykkes. Men det er lægen, som repræsentant for sundhedsvæsenet, der har opgaven med dels atopfange og ”oversætte” patientens oplevelser med sin krop og sit sind til et sprog og en mening, der eroperationel for sundhedsvæsenet og dels med at formidle den professionelle vurdering og plan tilpatienten.Eksilets bagage og grundvilkårAntallet af væbnede konflikter er stigende og antallet af FN flygtninge nåede i 2013 sit hidtil højeste niveau.De fleste flygtninge er ofrene for kriser som brutale regimer, borgerkrig, anarki og hungersnød. Ofte har deværet i fare på grund af deres etnicitet, politisk overbevisning eller religion. De kan have udholdtforfølgelse, tortur, voldtægt eller bortførelse, eller har været vidne til drab. Mange ankommer efterfarefulde rejser og tilbageholdelse i flygtningelejre, der har mistet deres nærmeste, det sociale netværk,hjem, ejendele og arbejde. Mellem 30 og 70 % af flygtninge har haft svære traumatiske oplevelser og harudviklet tegn på kronisk Post Traumatisk Stress syndrom med varierende sværheds- og udtryksform. Der ermange typer af grunde til flugt og det kan være vigtigt i visse sammenhænge, at kende de mest almindeligeårsager og typer. Grundlæggende er der to typer af flygtninge, som bør kendes da de kan haveimplikationer for forståelse af den enkelte flygtning: A) den foregribende flygtning, der fornemmer faren ogforlader området mens det stadig kan ske i ro og orden, hvor det ofte er hele familien der flygter samtidigtog man når at få væsentlige ejendele med sig. Denne type flygtninge er typisk veluddannede og merevelbeslåede med et funktionelt netværk der kan hjælpe og de kan betale sig til en sikker flugtvej. B) denakutte flygtnings flugt er sjældent særlig velforberedt og de er typisk flygtet når faren er størst og de måefterlade de få ejendele de har mens de må se sig nødsaget til at følge usikre og farlige flugtveje udenbeskyttelse. Ofte er det under flugten at flygtninge kan opleve den største hjælpeløshed og sårbarhed.
Denne gruppe er ofte helt uforberedte, chokerede og desorienterede når de ankommer til værtslandet oghar ingen fremtidsstrategier uden over at slippe væk fra krig og usikkerhed [34-36]. Det er for dennegruppe flygtninge ofte først når roen sænker sig i værtslandet at deres tab og endegyldigheden i deresbeslutning for alvor går op for dem og det er i den situation at mange flygtninge bliver apatiske og får enhjælpeløs holdning til tilværelsen, mens andre bliver maniske eller aggressive i frustration overmagtesløsheden og den manglende evne til at handle og kommunikere [37]. For en omfattendegennemgang af flygtningetyper og flugtveje, henvises til Kunz: The refugee i flight; kinetic models and formsof displacement [38].Ingen mennesker er i stand til at forestille sig hvordan livet som flygtning vil blive i værtslandet. Strategiener at komme væk fra utryghed, forfølgelse og krig, ikke at leve som minoritet i et fjernt land. Det betyder atmange situationer i værtslandet vil være første gangs oplevelser og uvante problemer som kun kan bidragetil usikkerhed og stress. Den samtidige oplevelse af at ens sprog, kultur, livshistorie og person diskvalificereser der kun én vej: isolation og skærpelse af den kulturelle indpakning. Værdier fra hjemlandet får størrebetydning, klæder, højtideligheder og begivenheder fylder mere i hverdagen og i et forsøg på at genetablere en identitet forstærkes også de indre værdier og forsvars mekanismer. Det betyder at i situationer,hvor der kunne have været kontakt eller en reel samtale med fagpersoner, så er der alle mulige andredagsordner der skal på plads før kerneydelsen kan komme til. Hvis fagpersonen ikke er vidende om demange identitets og sikkerhedsskabende processer der er i spil, så bliver samtalen kort, upræcis ogresultatløs.Processen fra flygtning til immigrant er en indviklet proces, der påvirkes af mange forventelige faktorer,men en betydelig andel af barriererne er organisatoriske, administrative og lovgivningsmæssig [39]. Atflygte er forbundet med massive sociale forandringer samt forskellige risiko- og stressfaktorer. Nogle afdisse er fx usikkerhed omkring fremtiden, sociale og økonomiske problemer, sproglig isolation,diskrimination og omdefinering af det psykologiske selvbillede. Disse faktorer kan påvirke flygtningespsykiske befindende, ved at øge risikoen for re-traumatisering og for at udvikle stress, angst og depression[40-42]. Migranters sundhed påvirkes af deres pre-migration socioøkonomiske og etniske baggrunde,sundhedstilstand, historie og kvaliteten af og adgangen til sundhedsvæsenets tilbud. Omstændighedernefor migration og sociale og sundhedsmæssige faktorer ved genbosættelse har yderligere indflydelse påsundhed og post migrations determinanter omfatter type af arbejde, som flygtninge forventes at udføre iværtslandet, deres levevilkår, deres sprogkundskaber, forbliver i kontakt med familie, erhverve nye socialenetværk og deres adgang til sundhedsydelser og sociale ydelser. Det ”økologiske rum" som flygtninge rejsergennem øger kompleksiteten i deres sundheds risiko. Migrations tilværelsen er ofte fyldt med frygten fordet ukendte, angst for den efterladte families skæbne og en følelse af et truende tab, en tilstand der erblevet betegnet som en form for kulturel død [43]. Kronisk angst, hjemve og isolation hindrer psykosocialvelvære og fører til depression, migræne og invaliderende neurogene smerter. Det komplekse forholdmellem fysisk og mental sundhed forstyrres af at forskelle i holdninger og ideer omkring sygdomsopfattelseikke italesættes og ”forhandles” mellem læge og patient.Man plejer at opdele de faktorer der påvirker flygtninges helbred og livskvalitet i 3 faser: præ-migration,transit/flugt og post-migration, men efter vores erfaringer bør der i dansk sammenhæng tilføjes enintegrationsfase, fordi den er lovbefalet og dens forløb har betydning for det senere li i Danmark. Ifølgende tabel ses de væsentligste faktorer i hver fase:
Tabel. Faktorer, der i forskellige faser påvirker flygtninges fysiske og psykiske helbred.
FASEPræ-migration(hjemland)
FAKTORPotentielt traumatiske oplevelser•Enkeltstående, multiple•Diskrete eller kontinuerteLevevilkår•Socio-økonomiske forhold•Familie situation•Position og tilhørsforhold (etniske, religiøst, socialt, politisk)Personlig historie•Skrøbelighed, sårbarhed•Beskyttende faktorer, resiliensDirekte flugt til modtager land vs. Transit opholdFlygtningelejr (internt/mellemland)Transit landoUdokumenteret (”illegalt”) vs. Officielt vs. Familie/venneroØkonomi, adgang til sundhed, skoleoTilbageholdelse som følge af flygtninge statusOfficielle/uofficielle rejsedokumenter•Udgifter til smuglere, økonomiske følgerTraumer under flugt•Familie adskillelse, forsvinden•Flugt med spædbørn/små børn, graviditet•Udnyttelse af smuglere•Ekstrem fattigdom•Ekstrem hjælpeløshed•Længerevarede oplevelse af marginalisering, fastlåsthed, tvivl, usikkerhed•Hunger, indespærring•Overgreb fra myndighedspersoner (grænsevagter, vogtere i flygtningelejre)•Voldtægt, røveri, overfaldSamlet familie ankomst vs. Delvis vs. EneOplevelse af interview/forhørModtagelse af andre fra samme etniske gruppeKontakt med danske samfund, integrationsmedarbejdereHelbredsproblemer(Funktionel) analfabetismeFysisk-psykiske handicapsUsikkert opholdsgrundlag, tvivl om grundlag for dele af familienSprog•PTSD, angst, usikkerhed med kognitive effekter•Uens sprogtilegnelse•Familie struktur påvirkes•Forældrerolle ændres•SprognederlagBørns trivselUens tilpasnings/integrations hastighedHøje eller forkerte forventninger, skuffelserForlænget usikkerhed om opholdsgrundlagGentagne politi interview/forhør styrker angst og usikkerhedFrygt og usikkerhed•Frygt for hjemsendelse•Krav om sprogtilegnelse
Transit/flugt
Integration &tilpasning
Post migration
••••Levevilkår••••••••
Krav om job, aktivering, arbejdsprøvningVedvarende usikkerhed om sikkerhed for pårørende i hjemlandet eller i tredielandeProblemer med tilpasning til egen etnisk gruppe i modtagerland, skærpede elleruvante kulturelle kravFrygt for at tilhørsforhold til tidligere sociale netværk, religiøs/politisk grupperingophørerTab af social identitet på flere områder (forsøger, familie, forælder, ressourceperson)Begrænser adgang til arbejde, uddannelse, sundhedsvæsen, sociale myndighederIngen familie, familiesammenført, fraskilt, enligIngen funktionelle netværkFattigdomEkstrem privat gældVedvarende oplevelse af marginalisering og diskrimination internaliseresGenerelle integrations udfordringer: sprog, arbejde, forsørgelse, identitet,kulturbarrierer, skjulte koder, navigationsproblemer, systemkompetencer, strategivanskeligheder
Ofte er stress og traume faktorer i eksil tilværelsen lige så kraftige som stress faktorer der udspillede sig ihjemlandet [34]. Kuldsejlede sprogforløb, splittede familier, skilsmisser, børn der mistrives, manglendeuddannelse, terrorangreb, mediefokus og uopfyldte ideer om flygtninge tilværelsen i værtslandet kanrangere på højde med svære oplevelser i hjemlandet – i hvert fald i bevidstheden – og øger risikoen fordemoralisering og depression [44-48].Sproget er et kapitel for sig og spiller en skjult, men helt særlig rolle for flygtninge. Sproget er tæt forbundetmed kulturen og styrker evnen til at navigere i en kultur uanset om det er hjemlandets eller værtslandetskultur [49, 50]. Sprog og kultur er svære at adskille og sprog er blevet beskrevet både som kulturens styrkeog dens værktøj. Forstår man ikke stimuli omkring én, som fx sproget, kan man ikke læse kulturens koder.Uden sproglig sikkerhed og bredde kan oplevelsen af begribelighed svækkes og selv hverdagsbegivenhederkan blive uforståelige [51]. Når hverdagens koder er uforståelige forstærkes angst, usikkerhed ogsamhørighed. Det kan få betydning for om man kan navigere i f.eks. sundhedsvæsenet og hvordanflygtningen tackler symptomer eller forstår lægens råd. Der er ret få undersøgelser af patienters faktiskesprog og læse kundskaber, men de får der er tegner et tydeligt billede af at op mod halvdelen af adspurgteføler de har behov for tolkebistand i visse situationer og lige så mange er utilfredse med den måde fårinformation hos lægen [16, 25].Selvom flygtninge ofte peger på nogle af de samme barrierer og vilkår, så får de forskellig betydning fordem hver især. De vigtigste betydninger, som betingelserne får, er sproglig isolation, komplikationer medopholdstilladelse og finansiering af familie og hverdagsliv, diskrimination samt eksklusion fra socialt liv ogadgang til arbejdsmarkedet. Disse faktorer fører til ensomhed, frustration, overbelastning og en følelse afmanglende medbestemmelse, at være uretfærdigt behandlet samt at føle sig fastlåst i Danmark. Det oftedenne fastlåshed, der får afgørende sundhedsmæssig betydning fordi den demoraliserer og fratagerpatienter håb og motivation i forhold til egenomsorg, undersøgelse og behandling. De betingelserflygtninge må forholde sig til og overleve i, og de betydninger de tillægger dem, giver en følelse afmeningsløshed og mangel på sammenhæng og mening – oplevelser der er gift for personer der i forvejenhar høj risiko for angst og depression og det er gift for PTSD patienter. Udfaldet afgøres af patientens egen
mestrings strategier, om der er et funktionelt og handlekraftigt netværk, deres sociale kapital og hvordansamfundet møder dem.Undersøgelser viser, at påvirkningen af psykisk helbred afhænger af de ressourcer immigranten har tilrådighed og hvordan risiko- og stressfaktorerne håndteres [41]. At have en oplevelse af kontrol over eget livog en sammenhængende tilværelse er fx vigtige modstandsressourcer i forhold til, hvorvidt immigranterneudvikler kulturel tilpasnings stress eller andre symptomer [42]. Hvordan immigranternes mentale sundhedpåvirkes afhænger derfor både af de betingelser og udfordringer de møder, men også af hvilke ressourcerde kan trække på for at håndtere disse. Human kapital bliver i hjemlandet og rejser ikke, modsat traumer,med flygtningen [52, 53]. Migrations stress kan være så forstyrrende at migrations processen kommer til attillægge et helt nyt niveau til livscyklus i form af multiple samtidige kriser. Følelsen af store tab, manglendesprog og kultur sammenstød kan føre til alvorlige tilpasningsproblemer og kaste flygtninge, og familien, udi kaos, uhensigtsmæssige impulsive beslutninger og konstant uligevægt [54]. Det er bl.a. i dette minefeltlægen og sundhedsvæsenet skal møde den enkelte indvandrerpatient og lære at tilrettelæggesundhedsfremme og sygdomsbehandling.Mange flygtninge kommer fra lande og kulturer, hvor der er en stærk familiebundethed og vægt påfamiliebaserede værdier, hvilket kan gøre det meget svært senere at skulle navigere i et samfund derlægger vægt på individets uafhængighed og beslutningsdygtighed [34].. Det kan skabe grobund for atforstærke angst og visse former for personlighedsforstyrrelser kan blive problematiske udenfor familienstrygge rammer og håndteringsstrategier. I mange kulturer er det utænkeligt at tænke ”jeg synes….” før maner ældre og selv har fået børn og forsøg på at inddrage patienten i behandlingsbeslutninger kan væredirekte angstprovokerende.Børn af indvandrere er ofte fanget på skillevejen mellem andetsproget og forældrenes modersmål og deværdier der samtidig brydes. Etniske unge fanges i en dobbeltild med usunde vaner fra deresminoritetskulturer og erhvervede usunde vaner i forældrenes værtsland. Sødmælk opfattes af forældrenesom sundt og tegn på rigdom, mens de unge er glade for Coca-Cola. Resultatet bliver et meget højt energiindtag og fedme. Ofte skaber det en kløft mellem indvandrerforældre og deres børn, at børnene bedreevner både at tilpasse sig og tillære sig værtslandets sprog og kultur. Børnene oplever mange konflikter ibegge sfærer og må i nogen grad leve opslidende dobbeltliv. Deres indvandrer forældre frygter, at børnenedistancerer sig fra deres indfødte værdier og adfærdsmønstre. Sprogtilegnelse foregår med forskelligehastigheder og det kan ændre familie dynamikken hvis magt strukturen forrykkes af, at nogen i familienbehersker dansk bedre end andre: roller skifter og hierakiet vakler [34]. De ældre må typisk forlade sig påde yngste børns hurtigt udviklede navigationsevne og at de har fanget mange af de sociale koder. Det kanvære meget svært at opretholde en forælder rolle med et så skævt og omvendt afhængighedsforhold [55].Familiær stress og generationskonflikter kan være forstadier til lavt selvværd, tiltagende skyldfølelse ogpsykosocial sygelighed blandt børn af indvandrere (12). Hvis de voksne samtidig ikke er klar overvigtigheden af at kunne ”læse” non-verbal kommunikation, kan selv hverdags samtaler i kommunen ellerpå sygehuset blive en håbløs gætte konkurrence for alle parter[34]. I svensk migrationsforskning har mansiden 2007 forsøgt at definere en gruppe flygtninge børn/unge med hvad der er blevet kaldtopgivenhedssyndrom som følge af uafklaret opholdsgrundlag efter lang asyl proces (apatiskeflygtningebørn) [56-58]. Der er store forskelle mellem de europæiske lande i forhold til hvor negativværtslandets adfærdsmønste og vilkår påvirker flygtninges helbred, men der er ingen tvivl om at vestlig
levevis for de fleste flygtninge vil være et, helbredsmæssigt, særdeles usundt møde [59]. Ideen om ”thehealthy migrant” (de mest raske, der migrerer) er absurd i denne sammenhæng [60]. ”Healthy” effektengiver ikke mening i en sammenhæng hvor sagesløse flygtninge skal finde rodfæste i en kulturelsammenhæng præget af alkohol overforbrug, ensomhed, tobaksrygning, trafikulykker og individ centrering.I Danmark lever flygtninge/indvandrere længere end etniske danskere, men glæden er kort, for ser man pådødsårsagerne er de eneste grunde til dette paradoks, at flygtninge ryger mindre, drikker mindre alkohol ogkun sjældent begår selvmord ifht. etniske danskere. Flygtninge/indvandrere har en 2-3 gangeoverdødelighed af infektioner og kræftformer der skyldes infektioner og der er en overdødelighed blandtspædbørn ligesom der er en højere mødre dødelighed blandt etniske minoriteter. Desuden er der storeforskelle i dødsårsager mellem forskellige etniske minoriteter [61]. Flygtninge/indvandrere er ikke specielt”healthy”, men træder ind i en meget ”unhealthy” kontekst når de ankommer til værtslandet. I Frankrig ersituationen anerledes fordi baggrundsbefolkningen har en anden risikoadfærd og der er meget lidt forskel idødelighed mellem indvandrere og etniske franskmænd [62, 63].Flygtninges identiteter skal genskabes i værtslandet, men i modsætning til f.eks. hjemvendte soldater deralene skal finde tilbage i samfund, sociale netværk og familie, så skal alle familiemedlemmer i flygtningefamilier samtidigt genforhandle deres identiteter i et helt nyt land i nye rammer og med nye værdier ogkoder de ikke alle har fået aflæst endnu [64]. Det forventes af kvinder, at de ikke viser sig svage, for så erder ikke nogen til at sørge for børn og mad. Mænds mere eller mindre udtalte ”machismo” værdier fører tilforsinket lægekontakt og hurtig afvisning af forsøg på at tale om eller bearbejde følelser og oplevelser [40].Den sociale modtagelse i værtslandet har betydning for helbredet. Dem der har ”tid” til at modtage nyeflygtninge er i første omgang ”dem der er betalt for det” (integrationsmedarbejdere, sagsbehandlere) ogsekundært ”dem der har tid” til det og det vil typisk være andre flygtninge og der ser ud til at belæg for atkunne sige at de ”flygtninge der har tid” oven i købet er de flygtninge, der selv har mistet deres netværk iværtslandet som følge af fattigdom, ægteskabsproblemer, sygdom eller etniske uenigheder[55]. Det kan inogle sammenhænge føre til en skæv socialisering i en relativt isoleret subkultur eller i et miljø hvorsystemkompetencer og sprogkundskaber ikke er gode nok til at støtte en integrationsproces. Den ufrivilligeog ikke-intenderede sociale isolation kan desuden øge risikoen for depression [34]. Et andet aspekt sompeger tilbage mod de sundhedsprofessionelle er at vi på et knap så bevidst plan samtidig kan rummeempati, barmhjertighed og forståelse for flygtninges situation i hjemlandet, mens vi samtidig formår at seflygtninge som en utålelig byrde for sundhedsvæsen og samfund: de er stakler i nød i hjemlandet ogirriterende dyre problempatienter i værtslandet. Det så man allerede i forbindelse med hungersnøden iIrland, hvor irere, bosat i Amerika, i første omgang så deres landsmænd som ofre i deres hjemland ogsendte rundhåndede mængder af mad og penge, men da de samme irere krydsede Atlanten for atfortsætte hungersnøden i Boston nu blev opfattet som horder af utålelige snyltende skattebyrder, derskyllede ind fra Europa [65].Post migrations faktorer har afgørende betydning for udviklingen af PTSD og symptomernes alvorlighed.Manglende socialt netværk, tab af kulturelle bånd og manglende adgang til professionel støtte er kraftigererisiko faktorer end traumer for udviklingen af depression [47]. Søvnforstyrrelser er næsten 4 gange hyppigeblandt flygtninge end blandt andre og påvirker koncentration, hukommelse, indlæringsevne og nedsætterselvvurderet helbred [66].
Desværre vælger mange ansatte i social og sundhedssektoren at diskvalificere patientens sprog, etnicitet oglivshistorie fra den faglige vurdering af helbredsproblemer, behandlingsbehov og støtte.Den kroniske flugtSov roligt der bliver ikke krig. Men vær konstant på vagt, for dette er ikke fred.Lev som om der bliver fred i 100 år. Og vær forberedt som om der bliver krig i morgen.(Bosniske paroler: Omtalt af Alen Meskovic, interview i Weekend avisen 4.april 2012 (bosnisk-dansk forfatter til"Ukulele-jam"))
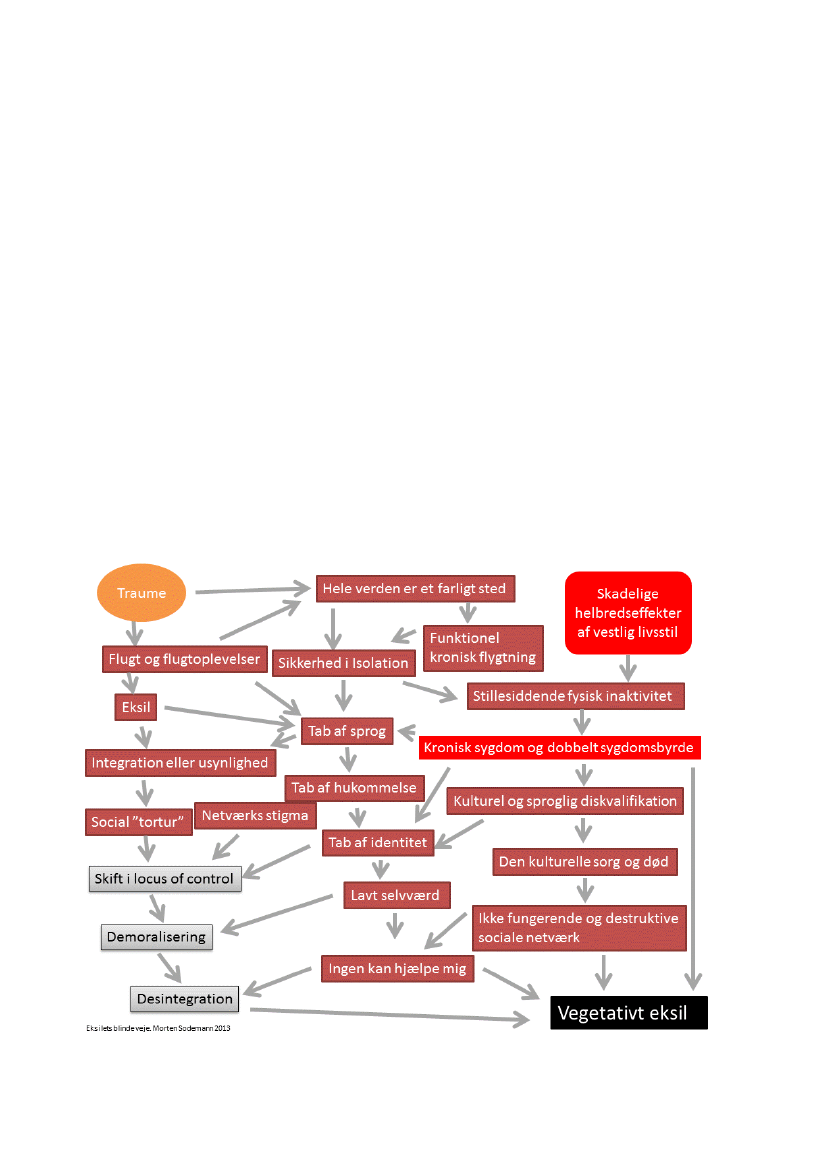
Mange flygtninge har under en time til at pakke og flygte og deres bagage er ofte let, men udover deressprog, accent og livshistorie bærer de også på et liv fyldt med ubehagelige eller direkte forfærdeligeoplevelser. De fleste har flygtet mere end én gang, måttet gemme sig i månedsvis sammen med fremmedeog mange husker kun et liv på flugt. Ikke flugt mod noget, men flugt væk fra kaos, krudt og kugler. For nogleflygtninge bliver flugten, flugttanken og flugten som løsning interaliseret. Det betyder at første reaktion påusikkerhed, tvetydighed eller nederlag er flugt – også i Danmark.Man cannot stand a meaningless life,sagde psykoanalytikeren Carl Jung. At flygte er at gøre noget, og atgøre noget giver mening. I en dansk sammenhæng bliver det opfattet som en dum strategi at ”shopperundt” eller at flytte rastløst fra lejlighed til lejlighed, fra by til by og tages som udtryk for at familien er”ressourcefattig” eller ligefrem en nomade familie. Der kan dog ofte være tale om et menneskeligt udtrykfor et liv i flugt: verden er et usikkert sted hvis man bliver for længe det samme sted.Tanken om flugt spredes i familien og bliver en del af familiens handlemulighed, selv blandt børnen. Endreng født og opvokset i Danmark sagde:Jeg glæder mig til at se hvordan fred ser ud,mens en mor, deroplevede at både børnene og de selv som forældre blev tyranniseret af en gruppe unge knallertkørere,spurgte os:hvordan flygter man ud af Langeskov? Jeg ville vide det i Somalia, men her i Danmark ved jegikke hvem man skal betale for at hjælpe med at flygte.Det er vigtigt at ansatte i social og sundhedsvæsenet er opmærksomme på, at patientens egne præmisserofte bedre forklarer et uforståeligt handlemønster end vores (fattige) forestillingsevne, der langt hen advejen er baseret på skrøbelige fordomme og stereotypier opbygget på en dansk villavej.Eksilets blinde vejeDen følgende figur giver et lille indblik i de iboende faldgruber i flygtningelivet. Figuren er ikke et udtryk forhvordan alle flygtninge påvirkes, men den viser hvor mange negative faktorer der teoretisk set er i spil i allefaser af flygtningelivet. Den gruppe af flygtninge, der strander i sundhedsvæsenet og de sociale system, erofte også strandet personligt i sproglig og netværks forstand i en sådan grad at de har fundet det sikrest atforpuppe sig i en vegetativ isoleret tilstand hvor de aldrig kommer ud og udelukkende lever gennem deresbørn og ægtefælle. Den dobbelte sygdomsbyrde kommer i spil fordi hjemlandets sygdomme og psykiskeknæk kom med i kufferten, samtidig med at vestlig livstil og eksil tilværelsens stillesiddende hverdag øgerrisikoen for overvægt, hypertension, sukkersyge og hjertesygdom. Det særlige problem for flygtninge er atmange faktorer udspiller sig samtidigt og det er en mekanik som f.eks. læger ofte overser. Der sker nemligsamtidig en række ting samtidig i flere sociale sammenhænge, der tilsammen truer med at diskvalificere
flygtningens sprog, kultur og livshistorie over en kam, hvilket kan fratage dem moral, livsmod ogegenomsorg så de både får en højere sygdomsrisiko og mister egenomsorg. Oplevelsen af at verden er etfarligt sted og at man ikke kan stole på nogen kommer til at virke ekstra sundhedsskadeligt fordi mansamtidig mister sprog, identitet og selvværd og handlekraft – man bliver funktionelt handicappet ogafhængig af en hjælp der, hvis behov ikke anerkendes professionelt og som i realiteten ikke findes selvombehovet blev anerkendt. Patientens behov for hjælp bliver til et nederlag fordi de ikke ved hvor de skalbede om støtte og hvis de spørger, oplever de manglende forståelse og afvisninger. Den letteste strategi,hvis man har et helbredsproblem, er derfor at gemme sig hjemme, ikke bede om hjælp og vente på etmirakel. Mange flygtninge med helbredsproblemer eller handicaps oplever tilmed en stigmatisering i deresegen minoritets sammenhæng: de oplever fysisk og verbalt at være u-perfekte og det forstærker tendensentil ikke at tale om helbredsproblemer, heller ikke til de allernærmeste. Ofte får denne stigmatisering etstærkere udtryk og en anden form end de er vant til fra deres hjemland[67]. Stærke familiebånd, socialefælleskaber og større tolerance for afvigelser i et samfund er faktorer som antages at have en positivvirkning på at leve med psykisk sygdom i sit eget land. Men med migrationen forsvinder flere af dissebeskyttende faktorer og erstattes af meget uheldig og skadelig udstødelse[68]. Uheldigvis ser det ud til atinternalisering af stigma og stigma, ved at være i behandling for psykisk lidelse, er de klareste prædiktorerfor ændret sundhedsadfærd i forhold til at søge hjælp [69]. Stigma i det nærmiljø de er afhængige afkommer til at forstærke deres usikkerhed og forhindrer dem i at manøvrere socialt på den måde de er vanttil – og dermed tab af kontrolfunktioner. Den eneste måde man kan beskytte sig selv er ved at tie stille ogikke kommunikere med familie eller venner – og slet ikke med læger eller sagsbehandlere.
4 klip i det mentale kørekortPå trods af veldokumenteret ringere adgang til forebyggelse, behandling og efterbehandling er der megetfå studier af barrierer i adgang til sundhedsvæsenet og årsager til forskelsbehandling i Danmark og i Norden[70]. Sociale forskelle i sundhed og sygdom er veldokumenterede. Imidlertid ignoreresflygtninge/indvandreres grundvilkår ofte i sundhedsmæssig sammenhæng. At være flygtning giver med detsamme 4 klip i det mentale kørekort:Selvagtelsenudfordres, det socialesikkerhedsnetundermineres,stressstyringenkompromitteres,livsstrategienblev væk under flugten. Vilkår som lav eller ingenskolegang, tidlig omsorgssvigt, stort ansvar i for ung alder, voldsomme krigsoplevelser, ekstremhjælpeløshed under flugt, handlingslammelse, skjulte selvmordstanker, usikkerhed om familiemedlemmerstilstand, afhængighed af svagt netværk og ensomhed forstærkes af usikre fremtidsmuligheder, uklartopholdsgrundlag, mistro, angst, usikkerhed og mistillid, der vedligeholdes af en konstant sprogbarriere i allelivets forhold. Efter bosætning uden for hjemlandet opstår der hurtigt en sprogkløft indenforflygtningefamilien mellem børn og forældre, hvorved den naturlige gensidige støtte i en familiekompromitteres. Den eneste sociale kontakt, der er tilbage, er ofte i forhold til offentlige myndigheder,som der kommer en tiltagende afhængighed af. En socialrådgiver udtrykte det meget præcist:Familienseneste netværk i DK er dem ”der bliver betalt for det”.Om man kan lide det eller ej, så placerer det et stortansvar på skuldrene af de sundhedspersoner der møder etniske minoritetspatienter. Vil man væreprofessionel må man først hjælpe med at rydde op og skabe sammenhæng.Usynlige usunde betingelserÈn af de største barrierer i samtalen med indvandrerpatienter er, at læger ofte ikke formår at inddrageflygtninge/indvandreres grundvilkår i samtale, information, undersøgelser og behandling.Sundhedsprofessionelle har svært ved at forstå - og at inddrage etniske minoritets patienters livførde komtil modtagerlandet, hvilket ofte fører til fejlslagne undersøgelsesprogrammer, lav behandlingskvalitet,lægefejl og ringe effekt af sundhedspædagogiske tiltag [71-73]. Aktuelle livsvilkår og bekymringer ersjældent i fokus ved planlægning af undersøgelser, men kan også have betydning for patienters deltagelse ikliniske undersøgelser, hvis hensigten med dem ikke er helt klar [74, 75]. Helt basale regler og rettighederkan blive sat ud af spil i etniske minoritetspatienters møde med sundhedsvæsenet fordi vi glemmergrundvilkårene. Berøringsangst, tabuer, irritation og modvilje, manglende respekt og mistænkeliggørelse afpårørende får let overtaget og kan true både behandlingskvalitet og patient sikkerhed [16, 76].Post traumatisk stress syndrom (PTSD) og beslægtede tilstande er et overset problem, men er ofte usynligemed/modspillere i klinisk sammenhæng og bør kendes også af somatiske læger [16, 73]. Uproduktiv søvn,splitting, dissociation og hukommelses og koncentrationsbesvær er PTSD relaterede faktorer, der kanpåvirke anamnese og compliance på uforudsigelige måder. Varierende elementer af angst, depression,personlighedsforstyrrelse, flash-backs, stemmehøring og grænsepsykotiske tilstande kan være i spilsamtidigt og kan let forvirre klinikeren [77]. Hos nogle PTSD patienter kommer der ændringer ifølelsesmæssige udtryk og i adfærd i form af utydeligt eller tvetydigt kropssprog, mimikløshed, højstemmeføring og overvagtsomhed som udadtil giver indtryk af en desorganisering. Alvorlige og langvarigePTSD symptomer med hukommelsesproblemer er desuden forbundet med store døgnvariationer iblodtrykket [78].
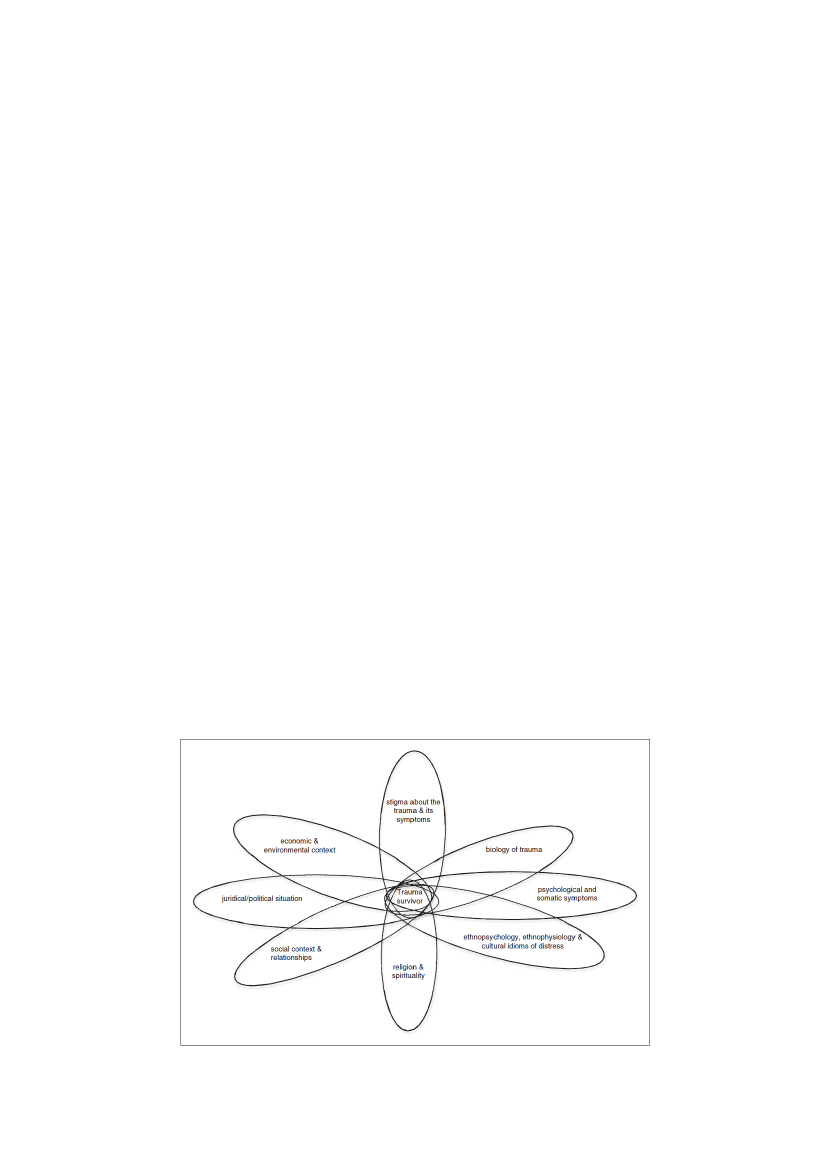
Traumatiske begivenheder overvælder de normale menneskelige forsvarssystemer, der sikrer menneskeren fornemmelse af kontrol, sammenhænge og mening. Traumatiske oplevelser er ekstraordinære fordi deødelægger de normale tilpasninger mennesker foretager til livets udfordringer. Traumer konfronterermennesker med ekstrem hjælpeløshed og voldsom frygt, der udløser et vedvarende katastroferespons.PTSD patienter mister deres fornemmelse af kontrol, sammenhænge og mening. De er bange for at tagebeslutninger, begynde på noget nyt eller tage en risiko. De er bange for at blive ydmyget (igen) eller afvistog frygter at tage beslutninger eller at komme til at begå fejl, der kan udløse uforudsigelige og tvetydigesituationer [79]. Traumer slider på patientens selvagtelse og selvsikkerhed og med følelser af skyld, skam ogansvar for traumet er mange PTSD patienter i stor risiko for ikke at kunne tilegne sig viden, f.eks. om krop,sundhed og sygdom [80]. Hverdagens bekymringer for flygtninge omfatter finansielle problemer (fx atbetale husleje eller få penge til mad), problemer med børnene (f.eks risiko for graviditet og fravær fraskole) sundhedsmæssige problemer (f.eks bekymringer, angst symptomer der opleves som udtryk for enfarlig livstruende eller invaliderende sygdom) og problemer med at føle sig usikker og ubeskytte mod farerog ulykker . I klinisk arbejde har vi fundet, at flygtninge patienter har mange sådanne bekymringer, og at deer reagerer hyppigt og kraftigt på dem: de har svært ved at stoppe med at bekymre sig og har megetpsykisk og somatisk lidelse fremkaldt af bekymringerne som i en ond cirkel. Når flygtninge har disse"bekymring episoder", har de også en tendens til at udløse ukontrolleret genoplevelse af krigs, katastrofeeller torturtraumer samt udtalt katastrofal tænkning, der direkte påvirker deres virkelighedsopfattelse ogdømmekraft, selv i helt banale hverdags situationer i undervisning, i bussen, til forældre samtalen eller ilæge samtalen [81, 82]. Der tages i den tilstand meget let uhensigtsmæssige beslutninger, også omkringeget helbred eller behandling og det er vigtigt ikke at bedømme patienter på deres beslutninger når manikke kender de nærmere omstændigheder. Skelnen mellem hvad der er ekstrem modgang og hvad der ertraumer kan have forskellig betydning i forskellige etniske sammenhænge som det f.eks. er påvist for nyligblandt etiopiske flygtninge i England og det er vigtigt at læger ikke alene læner sig op ad traumedefinitioner der har rødder i en vestlig forståelse, men også rummer professionelt at inddrage de sociale,politiske, religiøse og økonomiske rammer som oplevelserne er foregået i [83]. I nedenstående figur ses deelementer der tilsammen styrer og præger hvornår og hvordan tidligere traumer kan opleves og komme tiludtryk (kilde: [81]):
Det er vigtigt at lægen også orienterer sig i etniske og sociale forskelle i ideal krops billede i forhold tilegenomsorg og metabolisk syndrom. Det er ikke hensigtsmæssigt at gå ud fra at alle folkeslag i verden harsamme opfattelse af hvilken kropsvægt der er ideel og hvordan en sund krop ser ud. Der er etniskeforskelle i hvornår BMI er en risiko faktor (f.eks. er BMI grænsen for overvægt lavere for asiater end andre)og der er regulære signifikante forskelle i hvornår etniske grupper hver især rapporterer (BMI defineret-)overvægt som (etnisk/kulturelt defineret-) overvægt og det kan give anledning til alvorlige oghelbredsskadelige misforståelser [84-86].Meget er derfor gjort i en samtale hvis læge og patient sammen får klarlagt, hvad patienten er bange for,hvad det er ved sygdommen, undersøgelsen eller behandlingen patienten er utryg ved eller ikke forstår.Helt grundlæggende er det vores erfaring at nogle patienter:1)2)3)4)5)6)7)8)9)10)11)Ikke tør fortælle lægen at de er bange eller hvorforSiger ja, men mener nejikke ved, hvilken afdeling de er henvist til på sygehuset,ikke ved at der er forskellige typer af læger med særlig videnikke ved hvad lægens plan er,ikke regner med, at få hjælp,ikke regner med, at lægen er i stand til at forstå patientens behovgår ud fra, at lægen ikke har forstået patientens behov,ikke forventer, at hjælpen virker,går ud fra at al information flyder fritpå forhånd er uambitiøse i forhold til at undersøgelse og behandling og sjældent forventer succes
Hvis lægen pro-aktivt tager hånd om patientens tvivl og angst vil det være lettere at planlægge oggennemføre undersøgelser og behandling.Samtale med benspændI en undersøgelse af hvordan fagligheden i undervisning på danske og norske universiteter påvirkedes afhvilket sprog der undervistes på fandt man at hvis undervisningen foregik på engelsk så faldt det fagligeindhold, tvivlsspørgsmål blev ikke afklaret, humoren forsvandt, der gik for meget tid med at forklarealmindelige ord og der var ingen diskussion. Som udgangspunkt indeholder enhver læge-patient samtale etelement af kulturforskelle og sprog barrierer, uanset etnicitet, men der er også mange andre, mere flygtige,faktorer i spil, som det fremgår af følgende figur:
Samtalen mellem en læge og en patient skal flytte, fjerne, erstatte, udveksle og bearbejde information.Målet med samtalen er at reducere usikkerhed og afklare tvetydigheder på begge sider af bordet.Usikkerhed er mangel på viden, det er differencen mellem den viden, der skal til for at forstå en patient ogden viden lægen/sundhedsvæsenet allerede har om patienten (og vice versa)[87]. Tvetydighed betyder atder er mange samtidige og divergerende forståelser af en situation. Der er udbredt forvirring og manglendeforståelse og samtalen er præget af gensidig stress der påvirker overblikket [88, 89]. Det er svært at stillespørgsmål og situationens rammer og præmisser er så dårligt definerede at svarene er svære at bruge.Patienterne gør det de er bedst til: de beskriver det de føler og fortæller om deres behov, angst ogbekymringer. Det er derfor den sundhedsprofessionelle’s, her lægen’s, opgave at lægge arm med de mangeusynlige og flygtige faktorer i samtalen, så den får et indholdsrigt, meningsfyldt ogbekymringsafstemmende forløb uden at efterlade helt så meget usikkerhed eller tvivl som ved starten. Iden diagnostiske-kliniske proces forsømmer læger ofte at lægge mærke til de flygtige faktorer og kommerdermed til at spænde ben for deres egen diagnostiske overvejelser. Samtalen er ikke en præcisionsmaskine, vi fortolker, oplever og reagerer på tvetydighed og usikkerhed hver især og det skal man væreprofessionelt opmærksom på. Vi er meget forskellige i vores professionelle reaktion og handlemønster nårdet kommer til tvetydighed og usikkerhed og det skal vi lære at tage højde for så det ikke ødelægger dendiagnostiske proces [89]. Hvis lægen har lave tolerance for tvetydighed er de mere tilbøjelige til attilbageholde uklare eller negative undersøgelsesresultater, de føler på forhånd ubehag ved svære samtaler,bestiller unødvendige blodprøver og har negative følelser overfor sårbare patienter[90]. Den følgende figur
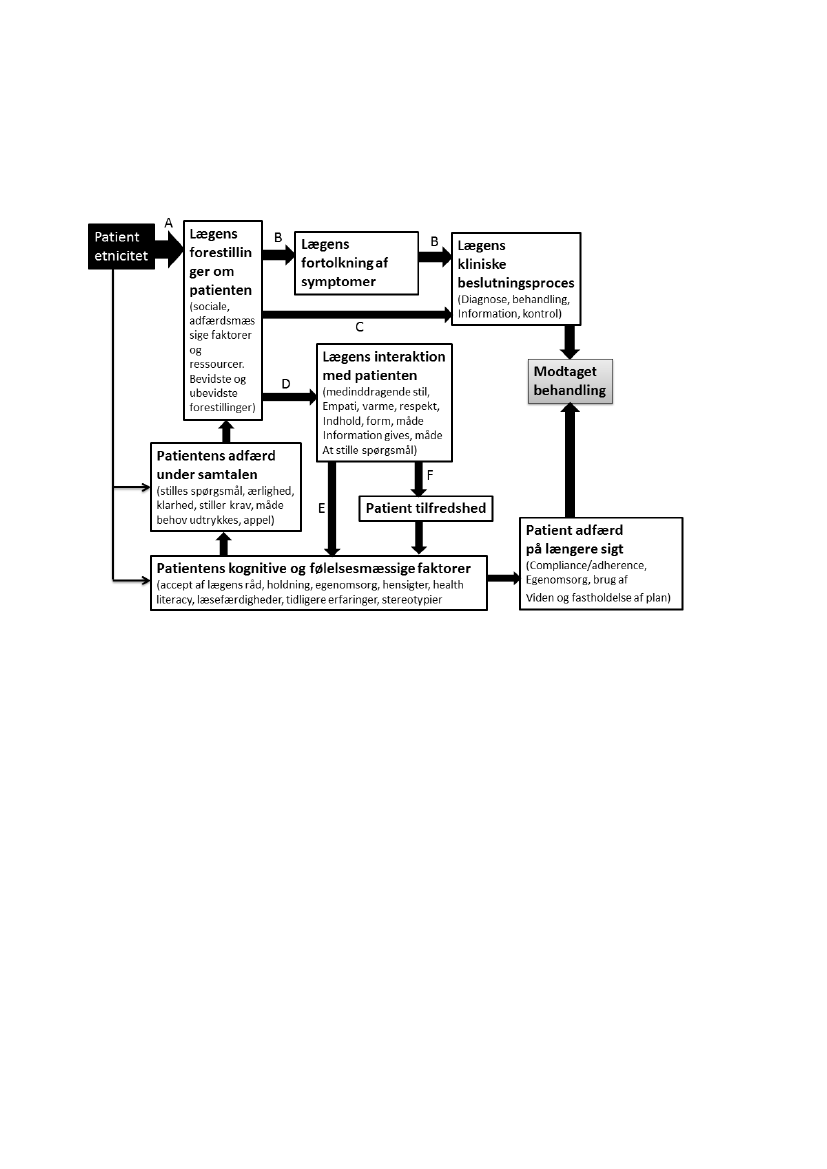
viser de mange veje, der er i den diagnostiske proces og i valg af behandling når der er betydelige sprogligeog etnisk betingede barrierer involveret.
Sammenhæng A er ret veldokumenteret, mens de øvrige sammenhænge er mindre velbeskrevne:A:Stereotypier, fordomme, forventninger og forestillinger.B:Forestillinger påvirker hvordan lægens opfatter patient symptomer.C:Produktet af lægens moralske opfattelse af patientens ”ret” til behandling og lægens ide ompatientens forventede ressourcer/samarbejdsevner.D:Lægens evne til faktisk at opfatte patienten korrekt og lægens evne til at ”sælge”undersøgelse/behandling på en måde som patienten finder troværdig, respektfuld og tryghedsskabendeE&F:Fornemmer lægen patientens skjulte dagsorden, forstår lægen hvad der ikke bliver sagtSproget i klinisk sammenhængSproget kommunikerer ikke bare forklaring og mening, om f.eks. sygdom, sproget former og modellererkrops- og sygdoms opfattelse. Meninger og begreber bearbejdes, og giver samlet forståelse, påmodersmålet,men ikke nødvendigvis på andetsproget.Mange almindelige sygdomsord og begreber påmodersmålet eksisterer ikke på andetsproget og hvis man er syg vækker det angst ikke at kunne udtrykkesig helt præcist.
Vigtige centrale kulturelle værdier om sygdom kan være kodet i første sproget på en sådan måde at detkræver meget dygtige tolke for at det kan blive forstået på andetsproget. Sprog og begrebsdannelse påførste og andetsproget er centralt i læge-patient sammenhæng når der er tale om sprogbarrierer.Migration indebærer tab af sprog (især dagligdags og dialekt), holdninger, værdier, sociale strukturer,normale livsstrategier, handlemuligheder og støttenetværk. Sproget, modersmålet, vil ofte være det enestetilbageværende, der giver flygtningen en identitet, sikkerhed og tryghed[91]. For særligt skrøbeligeflygtninge med krigstraumer og ingen skoleuddannelse er deres modersmål, det eneste sikrekommunikationsmiddel og det er forbundet med angst og forhøjet alarmberedskab at forsøge at ændre pået så grundlæggende element i en i øvrigt kaotisk og usikker flygtninge tilværelse. Resultatet er, at bådeden kulturelle identitet og den kulturelle overensstemmelse med den nye kultur nedbrydes samtidigt ogefterlader en flygtning i et u-konstruktivt sprogligt ingenmandsland. Mange af de patienter der henvises tilIndvandrermedicinsk klinik er netop havnet i et sprogligt limbo og har givet op overfor sprog, krop, helbredog social interaktion. Det er en menneskeligt omkostningsrig tilstand, hvis omdrejningspunkt er tabt sprogog dermed tabt identitet. Et tab, der påvirker patienternes almindelige menneskelige drivkræfter, deresmotivation og deres egenomsorg – en tilstand der minder om demoralisering.
Den sproglige og sociale styrke, der skal til for at gøre sig gældende og synlig i et specialiseretsygehusvæsen, er oftest ikke til stede og når de sundhedsansatte ikke er sig bevidste hvordan sprog ogsprogbrug kan påvirke patienters synlighed, så bliver den ulige ”magt” situation til en usynlig barriere.Usikre og bange patienter falder tilbage på deres modermål, udtrykker sig i vage vendinger, er svære atforstå og svære at behandle. Usikre læger og sygeplejersker har svært ved at være tålmodige og lytte.Oplevelsen af mærkelige hændelser eller uventede handlinger fra lægens side fører til usikkerhed ogsvigtende tillid til lægen fra patientens side. Mistillid er vist at have sammenhæng med lavpatienttilfredshed, dårligere compliance/adherence til undersøgelsesprogram og behandlinger, lavereselvvurderet helbred, mindre villighed til at søge professionel hjælp og dårligere kvalitet i forholdet til denpraktiserende læge og andre behandlere [92, 93].
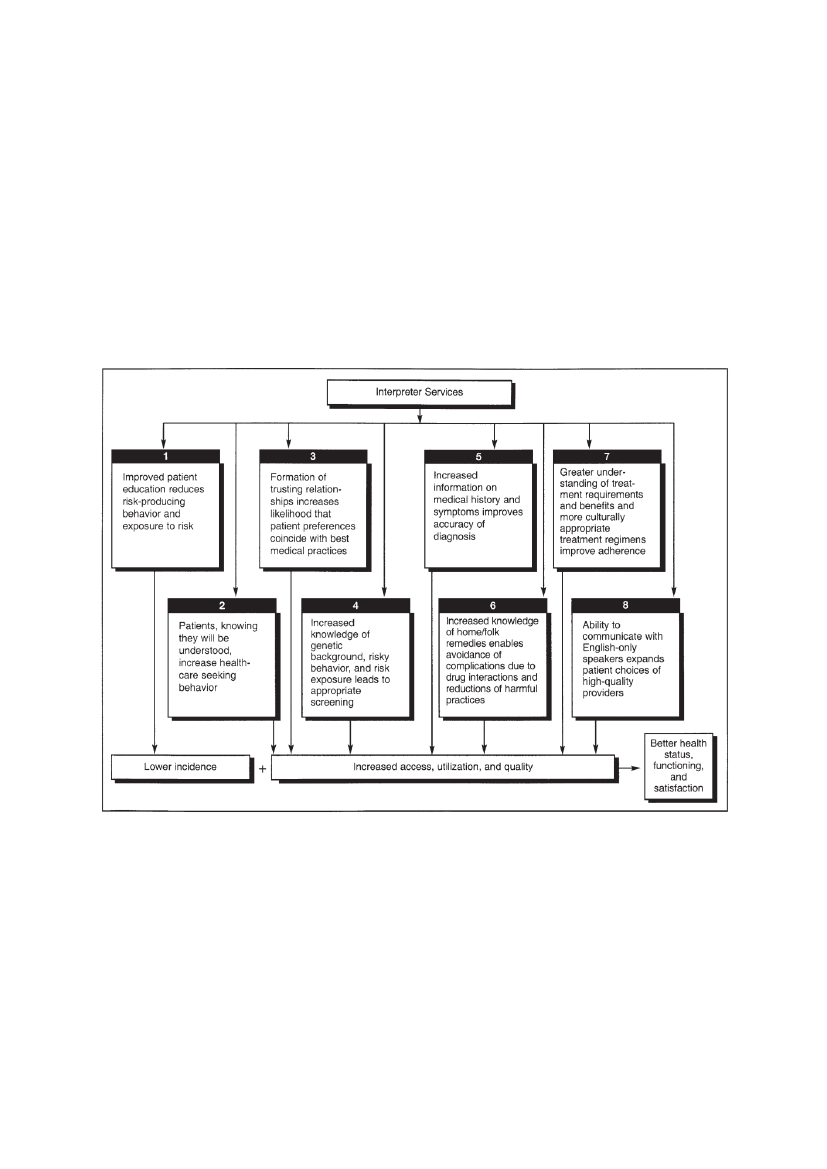
Sproget er en helt central ressource i, for det er forudsætningen for at kunne undgå at ende i kliniskuanvendelige generaliseringer. Forklaringerne og begrundelserne er afgørende for at kunne positionere sigi en samtale, men forudsætningen er stadig, at der lyttes. Etniske minoriteter behersker i mindre gradnuancerne i sprog og begreber, og misforståelser opstår derfor nemt, men det er samtidig et vilkår fortværkulturel kommunikation. Læger og patienter er parter, der begge er prægede af en hang tilgeneraliseringer, når der mangler ord eller viden. Dette i kombination med en travl hverdag, hvor tid er enknap ressource, giver anerkendelsen trange kår og stressede angste patienter føler de bekræftes i at demarginaliseres [94].Den følgende figur viser en model for hvordan og på hvilke områder tolkebistand kan bidrage til at udligneulighed i sundhed (kilde: [31]
Det kulturelle spøgelseCulture is what your butcher would have if he were a surgeon(Mary Pettibone Poole: A glass eye at a keyhole, citeret I: Charles Lemert. Durkheim's Ghosts: Cultural Logics and Social Things. (1938))Culture is roughly everything we do that monkeys don’t(FitzRoy Somerset, 4th Baron Raglan)
Kultur er en liste med vasketøj, der er så blandet i farverne, at når det bliver vasket sammen bliver tøjetblegt og kedeligt [95]. Kultur spøgelset trækkes ofte ind i læge-patient sammenhæng. Uden at ville stå veddet, så tænker læger automatisk ”kultur”, når der sker noget i en patient samtale som vi ikke forstår eller
hvis patientens indre logik fremstår uforståeligt. Der kommer billeder i hovedet på både læger og patientermed kulturelle ikoner når man oplever manglende sammenhæng eller begribelighed i en situation: ”Det måvære et kultur-etnisk udtryk med de der smerter”, tænker lægen, mens patienten samtidig tænker ”han(lægen) forstår alligevel ikke hvad jeg føler, og jeg orker ikke prøve at forklare det for 117 gang”. Religion ogetnicitet får også en plads i konsultationsrummet: ”hun har ondt i øret, men hun har tørklæde på og det vilde jo ikke tage af, så jeg kan lige så godt lade være med at undersøge det”, tænker lægen, mens patientenklager sig: ”hvorfor undersøger lægen mig aldrig når jeg nu siger jeg har ondt i øret, er han ikke læge?”.Det kulturelle røntgenblikDet paradoksale er, at det kræver viden om kultur, religion og etnicitet at få dem ud afkonsultationsrummet. De er i sidste ende mindre vigtige i en læge-patient samtale, som primært børhandle om helt basale symptomer, oplevelser, følelser, behov, information og planer – når alt det der støjerog forvrænger samtalen er skrællet af. Det er umuligt at manøvrere i suppen af etnicitet, kultur og religionuden at kende både ens egen kultur og etnicitet og patientens – derigennem kan lægen og patientensammen trænge ind til fagligheden, menneskeligheden og kernen i læge-patient samtalen: hvad er detpatienten føler og hvad kan lægen hjælpe med? Man skal tilegne sig et kulturelt-etnisk røntgen blik ved atforstå hvordan de udspiller sig i feltet mellem sygdom og sundhed, deres virkemåder og dereskonsekvenser, for at kunne imødegå dem, tage højde for dem og liste dem ud af konsultationsrummet. Derer mange gode nyere kilder om disse emner i en dansk klinisk kontekst [1, 96-98].PTSD påvirker sygdomsindsigtPTSD medfører hukommelses og koncentrationsbesvær, der medfører, at PTSD patienter forstår,bearbejder og gemmer viden på en måde der svækker sprogindlæring. Det kan påvirke flygtninges evne tilat lære ny viden og bruge den, f.eks. viden om forebyggelse og sygdom [82]. Søvn, smerter og bekymringerpåvirker koncentrationsevnen i samtalen, også med lægen. Mange koder der forklarer sproget og debegreber vi anvender kender flygtninge ikke og lægens fagudtryk kan misforstås uden lægen opdager det.Følelser og tanker udtrykkes bedst og der med mest trygt på modersmålet, så hvis der ikke anvendes tolkkan lægen være udelukket fra at få vigtig information. PTSD patienter har et særligt behov for at kunneudtrykke sig præcist og blive forstået, og tolkebistand kan bidrage til at skabe ro, tryghed og tillid. Kvindermed PTSD og kort/ingen skolegang er særligt sårbare i forhold til at lære et nyt og er ofte udfordret socialtpå flre fronter end mænd. PTSD patienter mister meget let deres danske sprogkundskaber hvis de udsættesfor rutinebrud eller sociale/fysiske/psykiske begivenheder og der kan let opstå behov for tolkebistand if.eks. sygdoms forløb. Hvis lægen ikke er opmærksom på dette forhold kan vigtig information gå tabt ogføre til, for lægen uforståelige, compliance problemer [82, 99, 100].Patienter der er i alarmberedskab opsøger information i hjernen (cortex) på en anden måde end roligepatienter. Selv om ny viden er blevet lagret hensigtsmæssigt i cortex, kan den være svær at få adgang til nårman er i alarmberedskab og angst. Er patienten meget bange kan adgangen til ”voksen og rationel”tænkning og analyse være helt blokeret og patienten kan det pludselig fremstå som umoden i sinerationaler – det er mindre rationelle og primitive hjerne områder, under cortex niveau, der styrer. Verbaleog non-verbale signaler overfortolkes og fordrejes så patienten fremtræder som utroværdig, umoden og lavegenomsorg. Patienter der er bange fokuserer på få indtryk der er vigtige ifht. angsten, mens ny viden ellernye opgaver ignoreres eller fremkalder mere angst. Voksne med PTSD kan have svært ved at være ”til
stede” i en samtale med lægen og har svært ved at håndtere sproglige tvetydigheder og diskussioner ellertvivlsspørgsmål som andet end angst fremkaldende, f.eks. i spørgsmål hvor patienten medinddrages i [101,102]. Patienten kan som resultat få meget negative hospitals oplevelser, som kompromitterer deresmuligheder for fortsat indlæring [103]. Men fragmenteret og desorganiseret hukommelse specielt omkringtraumet kan fastholde PTSD patienter i en situation, hvor de ikke kan starte undersøgelses ogbehandlingsforløb for f.eks. somatisk sygdom, før der er iværksat en forudgående målrettet PTSDbehandling, der er rettet mod en bedre hukommelsesstruktur [104, 105]Livshistorien som klinisk værktøjSundhedsprofessionelle har ofte svært ved at forstå, og inddrage, etniske minoritets patienters livførdekom til modtagerlandet, hvilket ofte fører til fejlslagne undersøgelsesprogrammer, lav behandlingskvalitet,lægefejl og ringe effekt af sundhedspædagogiske tiltag [71-73, 106]. Respekt om hele livshistorien ved atlytte til den og aktivt at bruge den i det professionelle møde til at hjælpe patienten til større selvindsigt ogegenomsorg må være det centrale for alle, der har med etniske minoriteter at gøre [97, 107-109].Detkliniske potentiale i en patient centreret livshistorievinkel i den kliniske læge-patient samtale ervelbeskrevet [71-73, 108, 110].I studiet fra Schweiz fandt man f.eks. at flygtninge fra ex-jugoslavien oftesthavde tilgrundliggende somatiske klager selvom de umiddelbart havde psykiske symptomer [110]. Samtidigfandt 78 % i samme patientgruppe at deres sygdom var blevet udløst af traumatiske oplevelser ogefterfølgende præget af biomedicinske og psykologiske faktorer. Det mest overraskende ved undersøgelsenvar det store antal psyko-sociale og psykiske årsager til somatiske symptomer, som kun kom frem ved atopbygge samtalen systematisk i forhold til at afsøge sådanne forklaringer hos patienten.Stigma og det uperfekte menneskeStigma i forhold til psykiatriske lidelser er betydelige i mange lande og betyder, at det ofte er svært forpatienter, at få lov til at modtage behandling fordi familien ikke giver tilladelse. Psykiatriske lidelser er etsvaghedstegn og en selvforskyldt tilstand [111]. På samme måde er også andre helbredsproblemer merestigmatiserende end vi er vant til i etnisk dansk sammenhæng, som f.eks. urin og fæces inkontinens, som afnogle patienter er beskrevet som værre en HIV/AIDS [20]. Et forsøg på bagatellisering afinkontinensproblemet kan have den utilsigtede effekt at patienten opfatter lægen som uvidende ogrespektløs. Sammenhængen mellem psyke og krop kan være svær at forstå endsige acceptere og vil altidudgøre en klinisk udfordring hvis den ikke aktivt inddrages i forståelsen af patienten [97, 112]. Etniskeminoritetsfamilier med et handicappet medlem, selv meget små og usynlige handicap, presses ud i endobbelt minoritetsstatus og må leve i isolation dels pga. social stigma, dels pga. selvvalgt isolation pga.skam over ”ikke at være et perfekt menneske” [16, 113]. Hvis lægen ikke er vidende om handicappet ellerkonsekvenserne kan man overse væsentlige årsager til svigtende egenomsorg eller kun opleve uforklarligpatientadfærd.Det er meget svært at holde familie i Danmark,sagde en patient,der er så mange regler man ikke kender ogvi er hele tiden uheldige og kommer galt afsted.For mange flygtninge familier opleves det som etfuldtidsjob bare at overleve, børnene lever dobbeltliv mellem to kulturer og har mange hjemmeopgaver,mens de ældre udgør en skjult men meget stor udfordring for de yngre i familien [114].Need to know basis
Det er ikke fordi, det er særligt svært at inddrage flygtninge grundvilkår, men mange læger er ikke klar overhvor stor og vigtig en rolle patienters grundvilkår spiller i forhold til egenomsorg, sundhed og sygdom. Isærnår der er tale om patienter med sprogbarrierer, og som er opvokset i en kulturel sammenhæng der ermeget forskellig fra en dansk. Det er ikke klinisk produktivt at lade som om patientens liv først begyndteden dag de satte foden på dansk grund. Hvis lægen samtidig ignorerer eller bagatelliserer sprogbarrieren vilpatienten opleve at blive diskvalificeret på både sin herkomst, sine opvækstvilkår, sin kultur og sit sprog.Dermed sætter lægen en præmis for samtalen som patienten ikke har en chance for at ændre - og dermeder patientens eneste udvej at beskytte sig selv. Det gør patienter ved 1) at lære sig lægens kodesprog, dvs.kun at præsentere ét symptom og kun stille ét spørgsmål og 2) ved at sige ”nej” hvis han ikke har forståetlægens information og 3) og ved kun at give lægen information på ”needto know basis”:lægen må spørge,hvis lægen vil vide noget. Samtaler mellem indvandrerpatienter og deres læge, er skrøbelig og går i letstykker og 4) ved at sige ”ja”, men tænker ”nej” fordi lægen alligevel ikke forstår hvad det drejer sig om.Desværre opdager hverken lægen eller patienten det før meget senere: ”lægens spørgsmål hjælper migikke”, tænker patienten og lægen føler sig igen magtesløs og bekræftet i at indvandrerpatienter ikke hørerefter hvad lægen siger.Sundhedskompetencer / health literacy i indvandrersammenhængI forsøget på at skabe et fundament der kan bære patient centreret undersøgelse og behandling har healthliteracy begrebet vundet indpas og er på dansk blevet til sundheds kompetencer. Det er velunderbygget atpatienters individuelle viden, motivation og evne til at opsøge og bruge information er afgørende forpatientens health literacy [115, 116]. Flere og flere vil have del i definitioner og health literacy modellen erefterhånden så alt favnende og kompleks at den er for omfattende for sundhedsuddannelser og slet ikkegiver mening i klinisk praksis [117]. Desværre afhænger health literacy af to centrale kompetencer somintet har med sundhedsvæsenets opgaver at gøre: talfærdighed og læseevner. Ingen af modellerne forhealth literacy har fokus på de patienter der ikke kan læse eller regne. Sundhedsvæsenet sætter bundlinjenved at man skal kunne læse og regne på et vist niveau, ellers virker health literacy ikke. Begrebet er blevetet bureaukratisk og forskningsorienteret produkt, som sætter store dele af hverdagens patienter udenfordøren – de er ikke med i modellen.Særligt etniske minoritetspatienters sundhedskompetencer påvirkes af lægers og sundhedsvæsenetsmanglende kulturelle kliniske kompetencer [118-121]. I tværkulturel sammenhæng afslører begrebet enbagvedliggende stereotypi som får særlig betydning for etniske minoritetspatienters møde medsundhedsvæsenet. Begrebet dækker i virkeligheden over en professionel usikkerhed og berøringsangst: deer mere udtryk for et akademisk og politisk behov for ro, orden og regelmæssighed, end for hvad patienterfaktisk er behov for. Ved at skyde ”aben” over på patient siden styrkes lægens og sundhedsvæsenetsselvopfattelse af hvor hovedproblemet, og ansvaret, for de tværkulturelle patient møder ligger: hospatienten, der skal vide mere, handle mere og passe bedre til sundhedsvæsenet. Strategien slår desværrefejl fordi den er meningsløs i samtaler med sproglige, kulturelle og psykiske barrierer som det ofte ertilfældet i mødet med indvandrerpatienter. De fleste patienter vil gerne have respekt, lydhørhed ogforståelse på deres egne præmisser. For de fleste sundheds professionelle betyder lav health literacy atpatientens evne til at forstå og følge lægens anvisninger er påvirket. For patienten er problemet at lægenikke forstår at møde patienten der hvor de er. Det afhænger i høj grad af hvor effektiv og tilpasset lægenskommunikation er om patientens sundhedskompetencer øges [122]. Diabetes kontrol påvirkes f.eks.
direkte af patientens oplevelse af lægens kommunikationsevner [123]. Kendskab til sociale determinanterog andre ikke-lægelige faktorer er elementer i patient inddragelse, der i tiltagende grad gøres til en del afhvad der kaldes critical health literacy [124].Patienter gør det de er bedst til: de siger hvad de føler og mærker med de ord og den forståelse de har afkrop, sygdom og sundhed. Health literacy begrebet er grundlæggende misforstået og har derfor fået etforkert og u-konstruktivt fokus. Vi kan som sundhedsvæsen ikke lave ret meget om på hver enkelt patientog det ville også være megalomant at tro det om os selv. Vi kan derimod gøre en hel del ved den mådesundhedsvæsenet interagerer med patienterne på. Det er lægen der er den professionelle sundhedspersoni forholdet, mens patienten er professionel patient på sine egne præmisser. Man kan derfor med rettevende situationen om: det er lægens og sundhedsvæsenets health literacy, der er noget i vejen med. Det erlægens evne til at forstå patientens behov og tilpasse sin information, der er påvirket. Så det er lægens, ogsundhedsvæsenets sundhedskompetencer der skal forbedres – og så forbedres patienternessundhedskompetencer.Etnisk hosteDet er en selvforståelse blandt læger (og en forventning fra patienterne) at vi ser og vurderer patienterobjektivt og uden fordomme, idet vi bruger biomedicinske observationer fra den objektive undersøgelsekombineret med blodprøver og andre parakliniske undersøgelser til at stille en diagnose og lægge enbehandlingsplan. Forskning, tyder på at det er en helt urealistisk og forkert måde at se på læge-patientmødet [125, 126]. Van Ryn har beskrevet de områder, hvor der er dokumenteret en forskelsbehandling,som mangler lægefagligt belæg: osteoporosebehandling/forebyggelse, rygestopsundervisning, reduktion ialkoholoverforbrug, henvisning til mammografi, råd om amning, håndtering af smertebehandling,henvisning til dialyse, henvisning til ballonudvidelse ved blopprop i hjertet, indstilling til nyretransplantationog psykiatrisk behandling [17]. De mange ikke-lægefaglige faktorer der er i spil, når lægen tager en kliniskbeslutning, er dokumenteret i en række testlaboratorie studier, f.eks. i undersøgelse, hvor patienten havdelangvarig hoste og var ryger, men blev præsenteret med forskellige social karateristika: 192 læger blevtestet og der var en klar tendens til, at yngre patienter fik at vide, at det var psykosomatisk hoste oghenvisning til røntgen undersøgelse eller rygestop afhang stort kun af sociale (ikke-lægelige) faktorer [127].Det er veldokumenteret, at compliance og adherence er knyttet til patienters oplevelse af læge patientsamtalen, lægens empati og om de er blevet hørt. I et studie hvor uafhængige observatører kodede 150læge patient samtaler fandt man at ikke-lægelige faktorer som patientens køn, alder og etnicitet signifikantpåvirkede lægens interaktion med patienten på flere områder: non-verbal kommunikation, empati,høflighed, respekt og ikke mindst type og mængde af information der blev givet til patienten [125].Derudover har følgende faktorer også vist at have indflydelse på lægens beslutninger omkring behandling:Lægens moralske forestillinger om patientens ret til behandling (om patienten ”fortjener” den), lægensstereotype opfattelse af patientens formodede (mangel på) socialt netværk eller kognitive overskud, oglægens forventning om patientens compliance [24, 128].Indvandrer inerti og statistisk ulighedI den virkelige verden er der ofte mange faktorer i spil samtidigt. Nogle faktorer står ikke til at ændre her ognu, andre faktorer er det vigtigt at se på som vilkår og præmisser i samspillet mellem etniske minoriteter og
sundhedsvæsenet. Ligesom det er et faktum at ældre har flere skavanker og mere brug for læge end yngre,så er det også et faktum at sprogbarrierer sammen med forskelle i opfattelse af sygdom og sundhed giveren helt basal ulighed som i sidste ende kan være umulig helt at udligne – den kaldes i nogle sammenhængeen statistisk ulighed. Den etniske inerti er det samlede udtryk for en række faktorer der kun kommer i spil itværkulturelle brudflader f.eks. i indvandrerpatientens møde med sygehuset. Det er den inerti der opstårnår man både er bange, usikker, utryg og samtidig nærer en mistillid til sundhedsvæsenets evner samtidigmed at man skal balancere mellem egne behov, familiebehov og sygehusets regler og struktur. Her kan ensimpel undersøgelser, en banal medicinsk behandling eller et valg mellem 3 behandlingsmuligheder blive tilen langvarig forhandlings og forståelsesproces hvor patienten skal overbevise både sig selv og familien ogfastholde kontakten med sygehuset mens forhandlingerne foregår. Der kan komme akut tvivl om behov ogmulige komplikationer står mål med hinanden, på selve dagen for undersøgelsen eller operationen, som, imangel på adgang til råd og vejledning, ofte ender med at afvise det planlagte eller måske helt at udeblive.Man kan blive overmandet af pludselig dårlig samvittighed over at efterlade børn og ægtefælle alene iDanmark, hvis man ikke vågner op efter den mindre men nødvendige knæoperationen, og den udskydespå ubestemt tid.Det er vigtigt at både inertien og den statistiske ulighed ikke bliver faktorer der medvirker til at forstærkeuligheden i adgang til og effekten af sundhedsydelser. Og kendskab til denne interti, og strukturer der kanafbøde effekten, er efter alt at dømme også økonomisk rentable [129].Det slører i det kliniske rumVi må erkende at vi som læger kan gøre meget lidt for at ændre patienters adfærd – de gør det de er bedsttil og så er det vores opgave at omsætte det til en holdbar og acceptabel klinisk praksis. Den opgave ersvær, men bliver ikke lettere af at patienten ikke læser eller taler særlig meget dansk og er der ovenikøbeten række koder, regler og informationer der ikke frit udveksles mellem læge og patient så bliver detkulturelle slør ugennemsigtigt. Her er det vigtigt at lægen har en værktøjskasse, der kan sikre et vist kulturelrøntgenblik og bevare professionalismen. Her er det vigtigt at tage det roligt: som regel er der noget lægenikke har forstået og noget patienten ikke har forstået. Det første må være det professionelle spørgsmålman altid stiller sig selv som læge, mens det sidste løses ved systematisk at udspørge patienten med detsigte at forstå hvad det er patienten ikke har forstået. Det er også vigtigt at friholde det kliniske rum for denstøj, der kan forvirre samtalen: religion, tørklæder, køn, krig og kulturelle koder. De fleste problemer deropfattes som kulturel-religiøse er i virkeligheden ganske almindelige hverdagsproblemer, familierod,skrøbelig økonomi, ensomhed, selvværdsproblemer, kommunikationsproblemer, usikkerhed og manglendeviden. De hyppigste opgaver i Indvandrermedicinsk klinik omfatter:•••••Problemer med at forstå patientens sygdomsopfattelsePatient afvisning af velindiceret behandling / lav complianceLægen beder om kulturel analyse af patientens helbreds problem/complianceFamilie konflikter omkring sygdom og helbred ift. Den enkelte patientSociale og økonomiske problemstillinger
••••
Selvopfattet diskrimination som årsag til kommunikationsproblemerDiagnostiske problemer bl.a. på grund af ”dårlig kooperation”Medicinsk uforklarede symptomer, mistanke om kulturel årsagOpfattelse af kultur som årsag til sygdomsbillede/compliance
I rapporten ”Tak fordi du lavede en bedre version af mig” er opgaverne og de tilgrundliggende forklaringerbeskrevet i detaljer [16].Professionel diskvalificeringDet er IMK’s erfaring, at det at indvandrerpatienter (og borgere) ikke talersprogetog manglersystemkompetencer,anses for at være en acceptabel undskyldning, blandt ansatte i sundhedsvæsenet, forikke at gøre, hvad der normalt forventes af sundhedsprofessionelle. Det kan synes som omindvandrerpatientens ”mangler” reelt fritager os fra et, i øvrigt almindeligt accepteret, professionelt ansvar,og vi bilder os selv ind at vores lægefaglige viden ikke rækker til at forstå eller behandleindvandrerpatienter: den professionelle diskvalificering [16, 130]. Beslutningen om hvad der skal gøres erunder alle omstændigheder op til den enkelte og er ikke underlagt krav om dokumentation, efterlevelse afkvalitetsmodeller, særlige målsætninger i øvrigt. Den danske kvalitetsmodel indeholder ikke retningslinjerfor patientforløb, der kræver mange ressourcer og tid. Imidlertid er ressourcer og tid bare to af mangevilkår, man må tage højde for på forhånd i det offentlige. Det må ikke være op til den enkeltesundhedsprofessionelle efter humør, forgodtbefindende og individuelle afdelingsledelser, at beslutte, omman vil bruge ekstra tid og ressourcer på den socialt udsatte patient.Jonas Christoffersen, direktør for Institut for Menneskerettigheder, skrev i en kronik i Politiken:Myndighederne er ikke på alle niveauer lige gode til at tænke i den enkelte borgeres rettigheder. Ogbivirkningen er desværre, at nogle af samfundets mest udsatte grupper, der har mest behov for deresrettigheder, ikke fuldt ud kan nyde godt af dem.Sygehuse, regioner og kommuner må indse at sikring aflighed i offentlige serviceydelser ikke er til diskussion. Det kræver en pro-aktiv indsats rettet mod de svagepunkter hvor uligheden opstår i organisationerne og det indebærer forandringer i organisationerne og deansattes kompetencer. I forhold til etniske minoriteter vil det betyde forbedring af de klinisk etniskekompetencer.Den blinde og tonedøve diskvalificeringen af flygtninges livshistorie, sprog, og traumer i klinisksammenhæng forstærker de kulturelle, religiøse og etniske forklaringsmodeller som læger i deresfortvivlelse forsøger at presse ned over samtalen. De rammer vi dermed sætter op for samtalen tvinger ostil at opføre os uprofessionelt og den diagnostiske proces får med stor sandsynlighed et trist ogdemoraliserende udfald for begge parter. Både læger, og sundhedsvæsenet som organisation, skal lære sigdet kulturelle røntgen blik. Det er ofte vigtigere at finde ud af hvilken patient der har sygdommen endhvilken sygdom patienten har, som Virchow udtrykte det.Patienter gør det de er bedst til og de gør det så godt de kan. Det bør vi også gøre som læger.
Referencer1.2.3.4.5.6.7.8.9.10.11.12.13.14.15.16.17.18.19.20.21.Rashid, I.,Kulturforståelse i praksis - Indsigt som et redskab: , 2, Udgivet og sponsoreret af PfizerA/S, 2014.2 ed. 2014: Pfizer A/S.Cleveland, J., C. Rousseau, and J. Guzder,Cultural Consultation for Refugees,inCulturalConsultation.2014, Springer. p. 245-268.Silove, D.,The psychosocial effects of torture, mass human rights violations, and refugee trauma:toward an integrated conceptual framework.The Journal of nervous and mental disease, 1999.187(4):p. 200-207.Steel, Z., et al.,Association of torture and other potentially traumatic events with mental healthoutcomes among populations exposed to mass conflict and displacement: a systematic review andmeta-analysis.Jama, 2009.302(5):p. 537-549.Porter, M. and N. Haslam,Predisplacement and postdisplacement factors associated with mentalhealth of refugees and internally displaced persons: a meta-analysis.Jama, 2005.294(5):p. 602-612.Beiser, M.,Strangers at the gate: The" boat people's" first ten years in Canada.1999: University ofToronto Press.Rousseau, C. and A. Drapeau,Are refugee children an at-risk group? A longitudinal study ofCambodian adolescents.Journal of Refugee Studies, 2003.16(1):p. 67-81.Pottie, K., et al.,Language proficiency, gender and self-reported health: an analysis of the first twowaves of the longitudinal survey of immigrants to Canada.Can J Public Health, 2008.99(6):p. 505-10.McKeary, M. and B. Newbold,Barriers to care: The challenges for Canadian refugees and theirhealth care providers.Journal of Refugee Studies, 2010.23(4):p. 523-545.Schweitzer, R., et al.,Trauma, post-migration living difficulties, and social support as predictors ofpsychological adjustment in resettled Sudanese refugees.Australian and New Zealand Journal ofPsychiatry, 2006.40(2):p. 179-188.Rousseau, C., et al.,Perceived discrimination and its association with psychological distress amongnewly arrived immigrants before and after September 11, 2001.American journal of public health,2011.101(5):p. 909.Kirmayer, L.J., et al.,Common mental health problems in immigrants and refugees: generalapproach in primary care.Canadian Medical Association Journal, 2011.183(12):p. E959-E967.Montague, E., et al.Considering Culture in the Design and Evaluation of Health IT for Patients.inProceedings of the Human Factors and Ergonomics Society Annual Meeting.2013. SAGEPublications.Cooper, L.A., M.N. Hill, and N.R. Powe,Designing and evaluating interventions to eliminate racialand ethnic disparities in health care.Journal of General Internal Medicine, 2002.17(6):p. 477-486.Russ, A.L., et al.,The science of human factors: separating fact from fiction.BMJ quality & safety,2013.22(10):p. 802-808.Sodemann, M.,Tak fordi du lavede en bedre version af mig.2013, Indvandrermedicinsk Klinik.Van Ryn, M.,Research on the provider contribution to race/ethnicity disparities in medical care.Medical care, 2002.40(1):p. I-140-I-151.Smedley, B.D., A.Y. Stith, and A.R. Nelson,Unequal treatment: confronting racial and ethnicdisparities in health care (with CD).2009: National Academies Press.Sodemann, M.,Medicinsubstitution er farlig og skaber ulighed.Ugeskrift for Laeger, 2013.175(14).Sodemann, M.,Ubehandlet inkontinens er en katastrofe i indvandrerfamilier: Men støtte,information på fremmedsprog og behandling virker.K-nyt, 2013.25(4):p. 10-12.Ngo-Metzger, Q., et al.,Linguistic and cultural barriers to care.Journal of general internal medicine,2003.18(1):p. 44-52.
22.23.24.25.
26.27.28.29.30.31.32.33.34.35.36.37.38.39.40.41.42.43.44.
Richardson, L.D., C. Babcock Irvin, and J.H. Tamayo-Sarver,Racial and ethnic disparities in theclinical practice of emergency medicine.Academic emergency medicine, 2003.10(11):p. 1184-1188.Green, C.R., et al.,The unequal burden of pain: confronting racial and ethnic disparities in pain.Painmedicine, 2003.4(3):p. 277-294.Schulman, K.A., et al.,The effect of race and sex on physicians' recommendations for cardiaccatheterization.New England Journal of Medicine, 1999.340(8):p. 618-626.Giese, A., et al.,How do hospitalised patients with Turkish migration background estimate theirlanguage skills and their comprehension of medical information--a prospective cross-sectional studyand comparison to native patients in Germany to assess the language barrier and the need fortranslation.BMC health services research, 2013.13(1):p. 196.Ghooi, R.,Ensuring that informed consent is really an informed consent: Role of videography.Perspectives in Clinical Research, 2014.5(1):p. 3.Banks, A.D. and K. Dracup,Factors associated with prolonged prehospital delay of AfricanAmericans with acute myocardial infarction.American Journal of Critical Care, 2006.15(2):p. 149-157.Clark, J.A., D.A. Potter, and J.B. McKinlay,Bringing social structure back into clinical decisionmaking.Social Science & Medicine, 1991.32(8):p. 853-866.Burgess, D.J., S.S. Fu, and M. Van Ryn,Why do providers contribute to disparities and what can bedone about it?Journal of General Internal Medicine, 2004.19(11):p. 1154-1159.Kleinman, A. and P. Benson,Anthropology in the clinic: the problem of cultural competency andhow to fix it.PLoS medicine, 2006.3(10):p. e294.Brach, C. and I. Fraserirector,Can cultural competency reduce racial and ethnic health disparities? Areview and conceptual model.Medical Care Research and Review, 2000.57(4suppl): p. 181-217.Horowitz, C.R., et al.,Approaches to eliminating sociocultural disparities in health.Health CareFinancing Review, 2000.21(4).Coye, M.J., D. Alvarez, and C. Fund,Medicaid managed care and cultural diversity in California.1999: Commonwealth Fund.Dow, H.D.,An overview of stressors faced by immigrants and refugees: a guide for mental healthpractitioners.Home Health Care Management & Practice, 2011.23(3):p. 210-217.Westermeyer, J.,Mental health for refugees and other migrants: Social and preventive approaches.1989: Charles C Thomas, Publisher.Mirkin, M.P.,The impact of multiple contexts on recent immigrant families,inRe-visioning familytherapy: Race, culture, and gender in clinical practice,M. McGoldrick, Editor. 1998, The GuilfordPress: New York. p. 370-383.Murphy, H.,Migration, culture and mental health.Psychol Med, 1977.7(4):p. 677-684.Kunz, E.,The Refgee In Flight: Kinetic Models And~ orks of~ isjlacement.International migrationreview, 1973.7(2):p. 125-146.Stewart, M., et al.,Multicultural meanings of social support among immigrants and refugees.International Migration, 2008.46(3):p. 123-159.Kristiansen, M. and A. Mygind,Sundhedsadfærd influeres af psykosocial sårbarhed-en kvalitativundersøgelse blandt migrantmænd i Danmark.Nordisk tidsskrift for helseforskning, 2011.6(2):p.60-69.Kristiansen, M., A. Mygind, and A. Krasnik,Sundhedsmæssige konsekvenser af migration.Ugeskriftfor læger, 2006.168(36):p. 3006.Helweg-Larsen, K., E.M. Flachs, and M. Kastrup,Psykisk trivsel, psykisk sygdom: Etniske forskelleblandt unge i Danmark.2007: Syddansk Universitet. Statens Institut for Folkesundhed.Kumar, B.N.,Health and migration.2011, Michael.Anderson, P.,‘You Don't Belong Here in Germany…’: On the Social Situation of Refugee Children inGermany.Journal of Refugee Studies, 2001.14(2):p. 187-199.
45.46.47.48.49.50.51.52.53.54.55.56.57.58.59.60.61.62.63.64.65.66.67.68.69.
Kinzie, J.D., et al.,The effects of September 11 on traumatized refugees: Reactivation ofposttraumatic stress disorder.The Journal of nervous and mental disease, 2002.190(7):p. 437-441.Silove, D., et al.,Anxiety, depression and PTSD in asylum-seekers: assocations with pre-migrationtrauma and post-migration stressors.The British Journal of Psychiatry, 1997.170(4):p. 351-357.Carswell, K., P. Blackburn, and C. Barker,The Relationship Between Trauma, Post-MigrationProblems and the Psychological Well-Being of Refugees and Asylum Seekers.International Journalof Social Psychiatry, 2011.57(2):p. 107-119.Gorst-Unsworth, C. and E. Goldenberg,Psychological sequelae of torture and organised violencesuffered by refugees from Iraq. Trauma-related factors compared with social factors in exile.TheBritish Journal of Psychiatry, 1998.172(1):p. 90-94.Valsiner, J. and A. Rosa,Contemporary socio-cultural research: uniting culture, society, andpsychology.The Cambridge handbook of sociocultural psychology, 2007: p. 1-20.Barker, C.,Cultural studies and discourse analysis: A dialogue on language and identity.2001: Sage.Antonovsky, A. and K.M. Mortensen,Helbredets mysterium: at tåle stress og forblive rask.2008:KLO.Colic-Peisker, V. and I. Walker,Human capital, acculturation and social identity: Bosnian refugees inAustralia.Journal of Community & Applied Social Psychology, 2003.13(5):p. 337-360.Friedberg, R.M.,You can't take it with you? Immigrant assimilation and the portability of humancapital.Journal of Labor Economics, 2000.18(2):p. 221-251.McGoldrick, M.,Ethnicity and the family life cycle.Family Business Review, 1992.5(4):p. 437-459.Mock, M.,Clinical reflections on refugee families: Transforming crises into opportunities,inRe-visioning family therapy,M.M. Coldrick, Editor. 1998, NY: Guilford: New York. p. 347-359.Sondergaard, H., et al.,Patterns of endogenous steroids in apathetic refugee children arecompatible with long-term stress.BMC Research Notes, 2012.5(1):p. 186.Joelsson, L. and K. Dahlin,Asylprocess grogrund för apati hos vissa barn.Depression, 2005.39(31):p. 11.Wikipedia.Asylsökande med apatiska barn.2013; Available from:http://sv.wikipedia.org/wiki/Apatiska_flyktingbarn.Eckersley, R.,Is modern Western culture a health hazard?International Journal of Epidemiology,2006.35(2):p. 252-258.Markides, K.S. and J. Coreil,The health of Hispanics in the southwestern United States: anepidemiologic paradox.Public health reports, 1986.101(3):p. 253.Statistik, D.Indvandrere i Danmark 2010.2010; Available from:www.dst.dk/Publ/Indvandrereidk.Rafnsson, S.B., et al.,Sizable variations in circulatory disease mortality by region and country ofbirth in six European countries.The European Journal of Public Health, 2013.Bhopal, R.S., et al.,Mortality from circulatory diseases by specific country of birth across sixEuropean countries: test of concept.The European Journal of Public Health, 2012.22(3):p. 353-359.Finley, E.P.,Fields of combat: Understanding PTSD among veterans of Iraq and Afghanistan.2011:Cornell University Press.Royce, A.P.,Ethnic identity: Strategies of diversity.Vol. 279. 1982: Indiana University PressBloomington.Taloyan, M., et al.,Poor Self-reported Health and Sleeping Difficulties among Kurdish ImmigrantMen in Sweden.Transcultural Psychiatry, 2006.43(3):p. 445-461.Clement, S., et al.,What is the impact of mental health-related stigma on help-seeking? Asystematic review of quantitative and qualitative studies.Psychol Med, 2014: p. 1-17.Hva skal jeg med psykolog? Jeg er ikke "gal!”,E. Kale, Editor., Norsk Psykolog Forening.Vogel, D.L., N.G. Wade, and A.H. Hackler,Perceived public stigma and the willingness to seekcounseling: The mediating roles of self-stigma and attitudes toward counseling.Journal ofCounseling Psychology, 2007.54(1):p. 40.
70.71.72.73.74.75.76.77.78.79.80.81.82.83.84.85.86.87.88.89.90.91.
Dawit Shawel Abebe, N.r.,Public Health Challenges of Immigrants in Norway,inNAKMI report2/2010.2010, Nakmi, Oslo.Spallek, J., H. Zeeb, and O. Razum,What do we have to know from migrants’ past exposures tounderstand their health status? a life course approach.Emerg Themes Epidemiol, 2011.8(1):p. 6.La Bril, R., A. Primm, and P. Harrison-Ross,Beyond misdiagnosis, misunderstanding and mistrust:relevance of the historical perspective in the medical and mental health treatment of people ofcolor.Journal of the National Medical Association, 2007.99(8):p. 879.Sodemann, M., A. Svabo, and A. Jacobsen,De hårde kampe starter, når krigen er slut.Ugeskrift forLaeger, 2010.172(2):p. 141-4.Kessing, L.L., et al.,Contextualising migrants' health behaviour-a qualitative study of transnationalties and their implications for participation in mammography screening.BMC public health, 2013.13(1):p. 431.Sodemann, M. and L. Dyhr,Samtalen med indvandrerpatienten.Maanedsskrift for PraktiskLaegegerning, 2013.91(11):p. 873-881.Slot, L.V.,Ufordringer og veje at gå - mødet mellem sundhedsprofessionelle og patient uanset etniskoprindelse,ed. M. Zarrehparvar. 2013, København: Institut for Menneskerettigheder.Palic, S. and A. Elklit,Psychosocial treatment of posttraumatic stress disorder in adult refugees: Asystematic review of prospective treatment outcome studies and a critique.Journal of affectivedisorders, 2011.131(1):p. 8-23.Emdad, R. and H.P. Söndergaard,Impaired memory and general intelligence related to severity andduration of patients' disease in Type A posttraumatic stress disorder.Behavioral Medicine, 2005.31(2):p. 73-86.Herman, J.,Trauma And Recovery: The Aftermath Of Violence--from Domestic Abuse To PoliticalTerror Author: Judith Herman, Publisher.1997.Rundle, L. and N. Ysabet-Scott,Violence: a barrier to our education.Women’s Education, 1995.11:p. 5-10.Hinton, D.E. and L.J. Kirmayer,Local responses to trauma: symptom, affect, and healing.TranscultPsychiatry, 2013.50(5):p. 607-21.Sodemann, M.,PTSD påvirker sprogindlæring.2014: Indvandrermedicinsk klinik,Infektionsmedicinsk Afdeling, Odense Universitetshospital.Eades, H.,An exploration of the ways in which ethiopian refugee people living in the UK understandextreme adversity,inClinical Psychology.2013, University of East Londonhttp://roar.uel.ac.uk/3458/1/2013_DClinPsych_Eades.pdf.Fitzgibbon, M.L., L.R. Blackman, and M.E. Avellone,The Relationship Between Body ImageDiscrepancy and Body Mass Index Across Ethnic Groups.Obesity Research, 2000.8(8):p. 582-589.Nightingale, C.M., et al.,Influence of Adiposity on Insulin Resistance and Glycemia Markers AmongUK Children of South Asian, Black African-Caribbean, and White European Origin Child Heart andHealth Study in England.Diabetes care, 2013.36(6):p. 1712-1719.Jones, B., S. Balaji, and C. Cotzias,The association between severity of impaired glucose tolerance ingestational diabetes with age, BMI, and ethnicity in the UK.2013.Daft, R.L. and R.H. Lengel,Organizational information requirements, media richness and structuraldesign.Management science, 1986.32(5):p. 554-571.Weissenstein, A., et al.,Measuring the ambiguity tolerance of medical students: a cross-sectionalstudy from the first to sixth academic years.BMC family practice, 2014.15(1):p. 6.Lally, J. and P. Cantillon,Uncertainty and Ambiguity and Their Association with PsychologicalDistress in Medical Students.Academic Psychiatry, 2014: p. 1-6.Geller, G.,Tolerance for ambiguity: an ethics-based criterion for medical student selection.Academic Medicine, 2013.88(5):p. 581-584.Bhugra, D. and M.A. Becker,Migration, cultural bereavement and cultural identity.WorldPsychiatry, 2005.4(1):p. 18.
92.93.94.95.96.97.98.99.100.101.
102.103.104.105.106.107.108.109.110.111.112.113.114.115.116.117.
Suurmond, J., et al.,Negative health care experiences of immigrant patients: a qualitative study.BMC health services research, 2011.11(1):p. 10.Halbert, C.H., et al.,Racial differences in trust in health care providers.Archives of InternalMedicine, 2006.166(8):p. 896.Nielsen, A.S.,Generaliseringens magt.Lemert, C.,Durkheim's Ghosts: Cultural Logics and Social Things.2006: Cambridge University Press.Andersen, C.L.,Kulturforståelse og omsorg,R.H.E. Ressourceteam, Editor. 2014, RegionHovedstaden. Etnisk Ressourceteam:www.ressourceteam.dkDuus, L.,Den gode dialog.2013, Aarhus: VIAsystime.Baig, N., M. Kastrup, and L. Rasmussen,Tro, omsorg og interkultur.2010: Hans Reitzels Forlag.Sodemann, M., et al.,Kun en tåbe frygter ikke sproget.2011, Indvandrermedicinsk klinik, Center forGlobal Sundhed, SDU/OUH.Sodemann, M.o.S., ArndisSygdomstolkning.2011, Sprogmuseet.dk.Horsman, J.“BUT I'M NOT A THERAPIST”: THE CHALLENGE OF CREATING EFFECTIVE LITERACYLEARNING FOR SURVIVORS OF TRAUMA.inAustralian Council for Adult Literacy 21st NationalConference: Literacy on the line. Conference proceedings.1998. Adelaide: University ofSouthAustralia.EMDAD, R., H.P. SÖNDERGAARD, and T. THEORELL,Learning problems, impaired short-termmemory, and general intelligence in relation to severity and duration of disease in posttraumaticstress disorder patients.Stress, Trauma, and Crisis, 2005.8(1):p. 25-43.Finn, H.B.,Overcoming barriers: Adult refugee trauma survivors in a learning community.TESOLQuarterly, 2010.44(3):p. 586-596.Gray, M.J. and T.W. Lombardo,Complexity of trauma narratives as an index of fragmented memoryin PTSD: A critical analysis.Applied Cognitive Psychology, 2001.15(7):p. S171-S186.Montgomery, E.,Trauma, exile and mental health in young refugees.Acta PsychiatricaScandinavica, 2011.124(s440):p. 1-46.Bramsen, I. and H.v.d. Ploeg,Fifty years later: the long-term psychological adjustment of ageingWorld War II survivors.Acta Psychiatrica Scandinavica, 1999.100(5):p. 350-358.Deleuran, M.T.,Interkulturel sundhedsfremme, CFK, Folkesundhed og Kvalitetsudvikling, RegionMidtjylland.2011: Aarhus.Nielsen, D.,Livshistorien er i centrum i Indvandrermedicinsk klinik.Sygeplejersken 2011, 2011: p. 3.Nielsen, D.,Mødet med den etniske minoritetspatient. I: Patientologi: at være patient.2013: Gad.Gilgen, D., et al.,Impact of migration on illness experience and help-seeking strategies of patientsfrom Turkey and Bosnia in primary health care in Basel.Health & Place, 2005.11(3):p. 261-273.Sadik, S., et al.,Public perception of mental health in Iraq.International journal of mental healthsystems, 2010.4(26):p. 1-11.Sodemann, M.,Kuldsejlede KOL-patienter får hjælp på Indvandrerklinik,inKOL Inspiration i almenpraksis. Opskrifter på bedre behandling af KOL i praksis,N.L. Rasmussen, Editor. 2012, DagensMedicin: København.Christensen, D.S.Dobbelt minoriteter.2013; Available from:http://www.dobbeltminoriteter.dk/blog/.Ældreforum,Ældre med anden etnisk baggrund - viden og inspiration til indsats.1 ed. 2013,København: Ældreforum.Peerson, A. and M. Saunders,Health literacy revisited: what do we mean and why does it matter?Health Promotion International, 2009.24(3):p. 285-296.Nutbeam, D.,Health literacy as a public health goal: a challenge for contemporary health educationand communication strategies into the 21st century.Health Promotion International, 2000.15(3):p.259-267.Sørensen, K., et al.,Health literacy and public health: a systematic review and integration ofdefinitions and models.BMC Public Health, 2012.12(1):p. 80.
118.119.120.121.122.123.124.125.126.127.128.129.130.
Anderson, L.M., et al.,Culturally competent healthcare systems: a systematic review.Americanjournal of preventive medicine, 2003.24(3):p. 68-79.Flores, G., et al.,The importance of language and culture in pediatric care: case studies from theLatino community.The Journal of pediatrics, 2000.137(6):p. 842-848.Mueller, M.-R., et al.,Medical interpreting by bilingual staff whose primary role is not interpreting:Contingencies influencing communication for dual-role interpreters.Research in the Sociology ofHealth Care, 2011.29:p. 77-91.Zanchetta, M.S. and I.M. Poureslami,Health literacy within the reality of immigrants' culture andlanguage.Canadian Journal of Public Health, 2006.97(2):p. S26.Williams, M.V., et al.,The role of health literacy in patient-physician communication.FAMILYMEDICINE-KANSAS CITY-, 2002.34(5):p. 383-389.Schillinger, D., et al.,Association of health literacy with diabetes outcomes.Jama, 2002.288(4):p.475-482.Chinn, D.,Critical health literacy: A review and critical analysis.Social Science & Medicine, 2011.73(1):p. 60-67.Hooper, E.M., et al.,Patient characteristics that influence physician behavior.Medical Care, 1982.20(6):p. 630-638.Eisenberg, J.M.,Sociologic influences on decision-making by clinicians.Annals of Internal Medicine,1979.90(6):p. 957-964.McKinlay, J.B., D.A. Potter, and H.A. Feldman,Non-medical influences on medical decision-making.Social science & medicine, 1996.42(5):p. 769-776.Bogart, L.M., et al.,Factors influencing physicians’ judgments of adherence and treatment decisionsfor patients with HIV disease.Medical Decision Making, 2001.21(1):p. 28-36.Anne Mette Ølholm, J.B.C.,MTV af hospitalsbaseret forløbskoordination for patienter af andenetnisk herkomst end dansk. Evalueringsrapport.2014, Afdeling for Kvalitet og Forskning/MTV.Odense Universitetshospital:www.ouh.dk/indvandrerklinik.Tigerström, L.,Når fordomme mellem læge og patient fører til dårligere behandling,inCenter forGlobal Sundhed, Klinisk Institut.2012, Syddansk Universitet.