Udvalget vedrørende Det Etiske Råd 2011-12
UER Alm.del Bilag 15
Offentligt
Sterfgevallenonderzoek 2010Euthanasie en anderemedische beslissingen rondhet levenseinde
Programma Evaluatie Regelgeving
In de reeks evaluatie regelgeving zijn de volgende publicaties verschenen:1Bereidheid tot donatie van sperma bij opheffing van anonimiteitwaarborg2Evaluatie Wet klachtrecht cliënten zorgsector3Evaluatie Wet op de geneeskundige behandelingsovereenkomst4Evaluatie Wet medezeggenschap cliënten zorginstellingen5Evaluatie Wet op het bevolkingsonderzoek6Evaluatie Wet op de medische keuringen7Evaluatie Wet op bijzondere medische verrichtingen8Evaluatie Kwaliteitszorg zorginstellingen9Evaluatie Wet op de orgaandonatie10Evaluatie Wet bijzondere opnemingen in psychiatrische ziekenhuizen11Evaluatie Tijdelijk besluit verplichte verzekering bij medisch-wetenschappelijk onderzoekmet mensen12Evaluatie Wet op de beroepen in de individuele gezondheidszorg13Onderzoek No-fault compensatiesysteem14Evaluatie Wet inzake bloedvoorziening15Tweede evaluatie Wet op de orgaandonatie16Onderzoek WKCZ klachtbehandeling in ziekenhuizen17Evaluatie Wet medisch-wetenschappelijk onderzoek met mensen18Noodzakelijk kwaad Evaluatie Wet op de dierproeven19Evaluatie Wet afbreking zwangerschap20Evaluatie Embryowet21Derde evaluatie Wet op de orgaandonatie22Tweede evaluatie Wet op de medische keuringen23Evaluatie Wet toetsing levensbeëindiging op verzoek en hulp bij zelfdoding24Tweede evaluatie Wet inzake bloedvoorziening25Evaluatie Wet foetaal weefsel26Evaluatie Reclamebesluit geneesmiddelen27Evaluatie Zorgverzekeringswet en Wet op de Zorgtoeslag28Evaluatie Wet marktordening gezondheidszorg29Thematische Wetsevaluatie Wilsonbekwaamheid en vertegenwoordiging30Tweede evaluatie Wet medisch-wetenschappelijk onderzoek met mensen31Sterfgevallenonderzoek 2010Deze rapporten zijn te downloaden en in de meeste gevallen ook te bestellenviawww.zonmw.nl/publicaties
Euthanasie en andere medische beslissingen rond hetlevenseindeSterfgevallenonderzoek 2010
Dr. Agnes van der Heide1Drs. Arianne Brinkman-Stoppelenburg1Prof. dr. Hans van Delden2Prof. dr. Bregje Onwuteaka-Philipsen3Met medewerking van:Dr. Corine Penning4Drs. Gwen de Jong-Krul4Drs. Kim de Bruin41234Afdeling Maatschappelijke Gezondheidszorg, Erasmus MC, RotterdamJuliuscentrum, Universitair Medisch Centrum Utrecht, UtrechtEMGO/Sociale geneeskunde, Vrije Universiteit medisch centrum, AmsterdamCentraal Bureau voor de Statistiek, Den Haag
Den Haag: ZonMw, juni 2012Reeks evaluatie regelgeving: deel 31
ColofonZonMw stimuleert gezondheidsonderzoek en zorginnovatie.Vooruitgang vraagt om onderzoek en ontwikkeling. ZonMw financiert gezondheidsonderzoek énstimuleert het gebruik van de ontwikkelde kennis – om daarmee de zorg en gezondheid teverbeteren.ZonMw heeft als hoofdopdrachtgevers het ministerie van VWS en NWO.Voor meer informatie over het programma Evaluatie Regelgeving kunt u contact opnemen met hetsecretariaat via [email protected] of telefoon 070 349 5128.ZonMwLaan van Nieuw Oost Indië 334Postbus 932452509 AE Den Haag150/06/2012/ZW, ISBN 9789057631245T 070 349 5111F 070 349 5100www.zonmw.nl
Opmaak en productiebegeleiding: Piasau, Zoetermeer(T 06 5534 7977, [email protected])Vormgeving omslag: Katja Hilberg, Rotterdam(T 06 1735 6488, [email protected])Fotografie Dieter SchütteDruk: Schultenprint, Zoetermeer(T 079 362 3612, [email protected])De gebruiker mag het werk kopiëren, verspreiden en doorgeven, dan wel remixen (afgelei-de werken maken), onder de volgende voorwaarden:Naamsvermelding(de gebruiker dientbij het werk de door de maker of de licentiegever aangegeven naam te vermelden, maarniet zodanig dat de indruk gewekt wordt dat zij daarmee instemmen met uw werk of uw gebruik van het werk),Niet-commercieel(degebruiker mag het werk niet voor commerciële doeleinden gebruiken) enGelijk delen(indien de gebruiker het werk bewerkt kan hetdaaruit ontstane werk uitsluitend krachtens dezelfde licentie als de onderhavige licentie of een gelijksoortige licentie worden verspreid)met inachtneming van:afstandname van rechten (de gebruiker mag afstand doen van een of meerdere van deze voorwaarden metvoorafgaande toestemming van de rechthebbende), publiek domein (indien het werk of een van de elementen in het werk zich in hetpublieke domein onder toepasselijke wetgeving bevinden, dan is die status op geen enkele wijze beïnvloed door de licentie), overigerechten (onder geen beding worden volgende rechten door de licentie-overeenkomst in het gedrang gebracht: (i) het voorgaande laatde wettelijke beperkingen op de intellectuele eigendomsrechten onverlet; (ii) de morele rechten van de auteur en (iii) de rechten van an-deren, ofwel op het werk zelf ofwel op de wijze waarop het werk wordt gebruikt, zoals het portretrecht of het recht op privacy.Let op:Bij hergebruik of verspreiding dient de gebruiker de licentievoorwaarden van dit werk kenbaar te maken aan derden.
2
Inhoudsopgave
Voorwoord1Achtergrond, doel en opzet van het onderzoek1.11.21.32AchtergrondDoelOnderzoeksopzet
5778811111112141617192121222426283133
Euthanasie en hulp bij zelfdoding2.12.22.32.42.52.62.7InleidingAantal wel en niet uitgevoerde verzoeken om euthanasie en hulp bij zelfdodingPatiëntkenmerkenBesluitvormingMiddelenVerzoeken om levensbeëindiging die niet tot uitvoering hebben geleidSlot
3
Andere medische beslissingen rond het levenseinde3.13.23.33.43.53.63.7InleidingLevensbeëindiging zonder uitdrukkelijk verzoek van de patiëntIntensivering van pijn- of symptoombestrijdingAfzien van levensverlengende behandelingPalliatieve sedatieLevensbeëindiging door de patiënt zelfSlot
4
De afbakening van euthanasie en andere medische beslissingen rond het levenseinde naderbekeken4.14.24.34.44.5InleidingHoe benoemen artsen hun handelen?Gebruikte middelenLevensverkortingSlot353536373839
3
5
Melden van euthanasie en hulp bij zelfdoding5.15.25.35.4InleidingAantal meldingen en meldingspercentage in 2010Melden en niet-meldenSlot
414141434547474949505254555963
6
Beschouwing6.16.26.36.46.56.6Belangrijkste bevindingenBetrouwbaarheid van de gegevensGestegen frequentie van euthanasieMeldingsbereidheid en het ‘grensgebied’Overige bevindingenSlot
ABC
BegrippenkaderOnderzoeksopzetVragenlijst
4
Voorwoord
In dit rapport wordt het vijfde landelijke sterfgevallenonderzoek naar de praktijk van medischebesluitvorming rond het levenseinde beschreven. Het onderzoek past in een reeks die in 1990 werdaangevangen onder leiding van prof. dr. Paul van der Maas. In 2010 werd het sterfgevallenonderzoekvoor het eerst als een eigenstandig project uitgevoerd, en niet in een breder kader waarin ook hetfunctioneren van de euthanasiewet ofwel het systeem van toetsing van levensbeëindigend handelenen de opvattingen en ervaringen van artsen en anderen werden onderzocht. De reikwijdte van ditrapport is dan ook beperkter dan die van de rapporten waarin de resultaten van eerderesterfgevallenonderzoeken werden gepresenteerd. De tweede evaluatie van de Wet toetsinglevensbeëindiging op verzoek en hulp bij zelfdoding is op het moment van verschijnen van dit rapportnog in volle gang. De resultaten daarvan worden naar verwachting in het najaar van 2012 bekendgemaakt. Waar nodig en zinvol zal in de rapportage over de evaluatie van de wet ook aandachtworden besteed aan de resultaten van het sterfgevallenonderzoek. Deze kunnen dan in de brederecontext van het functioneren van de wet en de opvattingen en ervaringen van artsen en anderebetrokkenen worden geplaatst.Zeer velen hebben aan het welslagen van dit onderzoek bijgedragen. Zonder de nog steeds grotebereidheid tot medewerking van duizenden artsen die zijn benaderd om een vragenlijst in te vullenwas het onderzoek onmogelijk geweest.Wij danken de voorzitter van de artsenfederatie KNMG, prof. dr. A.C. Nieuwenhuijzen Kruseman, ende Inspecteur-generaal voor de Gezondheidszorg, prof. dr. G. van der Wal, voor het feit dat zij deuitnodiging aan artsen om deel te nemen aan het onderzoek wilden voorzien van een positieveaanbeveling.Het sterfgevallenonderzoek werd in nauwe en plezierige samenwerking uitgevoerd met het CentraalBureau voor de Statistiek (CBS) in Den Haag, in het bijzonder met dr. Corine Penning. Vanuit het CBSwerkten bovendien drs. Gwen de Jong-Krul, drs. Kim de Bruin, Jan Hoogenboezem, dr. Albert-JanRoskam en dr. Vincent de Heij mee aan het onderzoek. Ook mr. Maarten Slijper, die betrokken was bijhet onderzoek namens ZonMw, willen wij graag danken voor de prettige samenwerking.Rotterdam / Amsterdam / Utrecht, juni 2012De auteurs
5
6
1Achtergrond, doel en opzet van het onderzoek
1.1 AchtergrondDe meeste mensen overlijden aan de gevolgen van een ziekte waarvoor zij gedurende kortere oflangere tijd medische behandeling en zorg hebben ontvangen. In de laatste levensfase moetenpatiënten, samen met hun behandelaars en familie, vaak belangrijke beslissingen nemen. Dat kanbijvoorbeeld gaan over het al of niet inzetten van een medische behandeling die belastend, risicovolof weinig kansrijk is. Daaraan voorafgaand kan de vraag spelen of uitgebreid diagnostisch onderzoek,opname in het ziekenhuis of opname op een intensive care afdeling gewenst is. Wordt bij eenhartstilstand alles gedaan om een patiënt in leven te houden, of wordt afgesproken dat de kans opeen succesvolle reanimatie zo klein is dat daarvan zal worden afgezien? Als patiënten in een fase vanernstig lijden terecht komen, als gevolg van pijn of andere symptomen, of door het ontbreken vanenig perspectief op verbetering, moeten beslissingen worden genomen over goedesymptoombestrijding, bijvoorbeeld door toediening van morfine of toepassing van palliatieve sedatie.Sommige patiënten ervaren hun lijden in zo’n situatie als ondraaglijk en vragen hun arts omeuthanasie of hulp bij zelfdoding. Euthanasie is het opzettelijk levensbeëindigend handelen door eenander dan de patiënt op diens verzoek. Bij hulp bij zelfdoding verschaft een ander de patiënt demiddelen waarmee deze zelf zijn of haar leven kan beëindigen.In 1990 werd voor het eerst grootschalig landelijk onderzoek uitgevoerd naar de praktijk vanmedische besluitvorming rond het levenseinde in Nederland. De aanleiding daartoe werd gevormddoor de discussie over de mogelijkheden van wet- en regelgeving rond euthanasie en de behoefte aaninformatie over het feitelijke voorkomen van euthanasie. In het onderzoek werd echter niet alleengekeken naar de praktijk van euthanasie en hulp bij zelfdoding. Gezien de grote verwevenheid tussenbeslissingen om een behandeling te staken of niet in te stellen, symptoombestrijding te intensiveren,al dan niet met levensverkorting als mogelijk neveneffect, en toediening van middelen met het doelhet levenseinde te bespoedigen, werd ook de praktijk rond deze beslissingen onderzocht. Hetonderzoek werd in deze brede opzet in 1995, 2001 en 2005 herhaald, en heeft een betrouwbare en inde wereld unieke reeks van gegevens opgeleverd. De daaraan ontleende inzichten hebben eenbelangrijke rol gespeeld bij de totstandkoming van de in 2002 in werking getreden Wet toetsinglevensbeëindiging op verzoek en hulp bij zelfdoding.De praktijk van medische besluitvorming rond het levenseinde speelt zich af op het grensvlak van hetreguliere medische handelen, waar menselijke, medische en morele afwegingen nauw verweven zijn.
7
Deze praktijk is continu in ontwikkeling. Het is daarom van groot belang dat er regelmatig onderzoeknaar wordt gedaan. In dit rapport wordt verslag gedaan van het vijfde onderzoek naar de omvang enaard van de praktijk van euthanasie en andere medische beslissingen rond het levenseinde inNederland.
1.2 DoelDoelstelling van het in dit rapport beschreven onderzoek was om de volgende vragen tebeantwoorden:123Wat is de frequentie van euthanasie en andere medische beslissingen rond het levenseinde inNederland in 2010?Zijn er veranderingen opgetreden in de belangrijkste kenmerken van deze praktijk ten opzichtevan eerdere jaren?Welk deel van de gevallen van euthanasie en hulp bij zelfdoding wordt gemeld?
1.3 OnderzoeksopzetIn het onderzoek is informatie verzameld over een representatieve steekproef van sterfgevallen inNederland in het jaar 2010. Voor een betrouwbaar beeld van de ontwikkelingen in de tijd was hetbelangrijk dat de opzet van het onderzoek en de gebruikte vragenlijst waar nodig overeenkwamenmet die van eerdere onderzoeken. Het onderzoek is daartoe, evenals de eerdere edities ervan,uitgevoerd in nauwe samenwerking met het Centraal Bureau voor de Statistiek (CBS). Het CBS heefteen steekproef van ruim 8 000 sterfgevallen getrokken uit alle sterfgevallen in de periode augustustot en met november 2010. Deze steekproef was gestratificeerd op basis van de kans dat hetbetreffende overlijden werd voorafgegaan door een medische beslissing rond het levenseinde, en opbasis van de leeftijd en de herkomst van de overledene. Uit de strata waarin de kans op een medischebeslissing rond het levenseinde hoger was is een hogere fractie sterfgevallen getrokken dan uit destrata waarin die kans kleiner was. Hiervoor is uiteraard gecorrigeerd bij de analyses, evenals voornon-respons naar leeftijd, geslacht, burgerlijke staat, woonregio, doodsoorzaak en plaats vanoverlijden. Hierdoor kunnen de gerapporteerde percentages niet direct worden afgeleid van deabsolute aantallen waarnemingen.De artsen die betrokken waren geweest bij een sterfgeval in de steekproef kregen een schriftelijkevragenlijst waarin in zo neutraal mogelijke bewoordingen werd nagevraagd of er medischebeslissingen die (mogelijk) hadden geleid tot bespoediging van het levenseinde aan hetdesbetreffende overlijden waren voorafgegaan, en zo ja welke (zie kader). Indien er sprake was vaneen of meer beslissingen, werd doorgevraagd naar de geschatte mate van levensverkorting en naarkenmerken van het besluitvormingsproces. Artsen werd ook gevraagd wat de belangrijkste reden(en)voor de beslissing was(waren) geweest, welke term zij het beste vonden passen bij de door henuitgevoerde handelwijze, en of zij het handelen hadden gemeld bij een regionale toetsingscommissie.In het laatste deel van de vragenlijst werden onder meer vragen gesteld over de toepassing vancontinue diepe sedatie, het gebruik van morfine, niet-ingewilligde verzoeken om levensbeëindiging,en over door de patiënt zelf ondernomen levensbeëindigende handelwijzen.
8
Kader. Medische beslissingen rond het levenseinde
�
Euthanasie: opzettelijk levensbeëindigend handelen door een ander dan de betrokkene op diensuitdrukkelijke verzoek
�
Hulp bij zelfdoding: opzettelijk voorschrijven of verstrekken van middelen waarmee debetrokkene zelf het leven kan beëindigen
�
Levensbeëindigend handelen zonder uitdrukkelijk verzoek van de patiënt: opzettelijklevensbeëindigend handelen door een ander dan de betrokkene zonder dat de betrokkenedaartoe zelf een uitdrukkelijk verzoek heeft gedaan
�
Intensivering van pijn- of symptoombestrijding met bespoediging van het levenseinde alsmogelijk gevolg
�
Niet-instellen of staken van een potentieel levensverlengende behandeling
Zoals gebruikelijk werd de grootst mogelijke zorgvuldigheid ten aanzien van de privacy van derespondenten en overledenen betracht. De respons bedroeg 74%. Het in dit onderzoek gehanteerdebegrippenkader wordt toegelicht in bijlage A. Een uitgebreidere beschrijving van de onderzoeksopzetis te vinden in bijlage B. In bijlage C is de vragenlijst weergegeven.
9
10
2Euthanasie en hulp bij zelfdoding
2.1 InleidingIn het sterfgevallenonderzoek is de frequentie van euthanasie en hulp bij zelfdoding bepaald opgrond van informatie over het feitelijk handelen van de arts, de intentie die de arts daarbij had, en hetdoor de arts veronderstelde effect van dat handelen. Daartoe zijn de volgende vragen gesteld:Was het overlijden het gevolg van het gebruik van een middel dat door u of een andere arts werdvoorgeschreven, verstrekt of toegediend met het uitdrukkelijke doel het levenseinde te bespoedigen (ofde patiënt zelf in staat te stellen het leven te beëindigen)?Is de beslissing over de (laatstgenoemde) handelwijze op grond van een uitdrukkelijk verzoek van depatiënt genomen?De termen euthanasie en hulp bij zelfdoding zijn in deze vragen niet gehanteerd, omdat niet uit tesluiten is dat deze nog altijd misverstanden oproepen. Als een arts beide vragen met ‘ja’beantwoordde werd het handelen geclassificeerd als (1) euthanasie indien een ander dan de patiënthet middel had toegediend (eventueel samen met de patiënt), en als (2) hulp bij zelfdoding indien depatiënt het middel zelf had ingenomen.
2.2 Aantal wel en niet uitgevoerde verzoeken om euthanasie en hulp bijzelfdodingOp basis van de in paragraaf 2.1 beschreven classificatie kan worden geschat dat in 2010 in 2,8% vanhet totaal aantal sterfgevallen euthanasie is uitgevoerd (zie tabel 2.1). Dit is een duidelijke stijging tenopzichte van 2005, toen dit percentage 1,7% was. De daling in 2005, drie jaar na de inwerkingtredingvan de euthanasiewet, is daarmee teniet gedaan, zodat het percentage euthanasiegevallen weerongeveer gelijk is aan het percentage in 2001, vlak voor de inwerkingtreding van de wet. Defrequentie van hulp bij zelfdoding was opnieuw laag in 2010 (0,1% van alle overledenen). In absoluteaantallen betekenen deze percentages dat in 2010 sprake was van ongeveer 3 850 gevallen vaneuthanasie (in 2005: ongeveer 2 300 gevallen) en 200 gevallen van hulp bij zelfdoding (in 2005:ongeveer 100 gevallen).
11
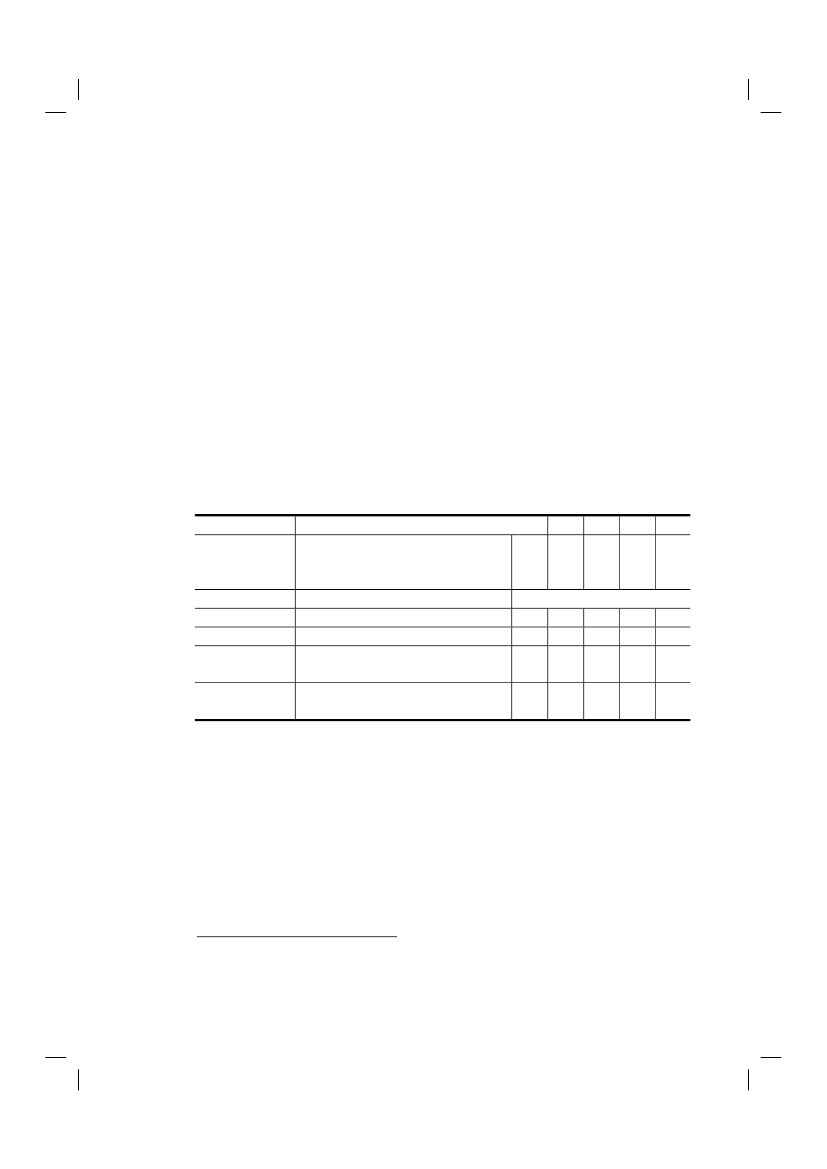
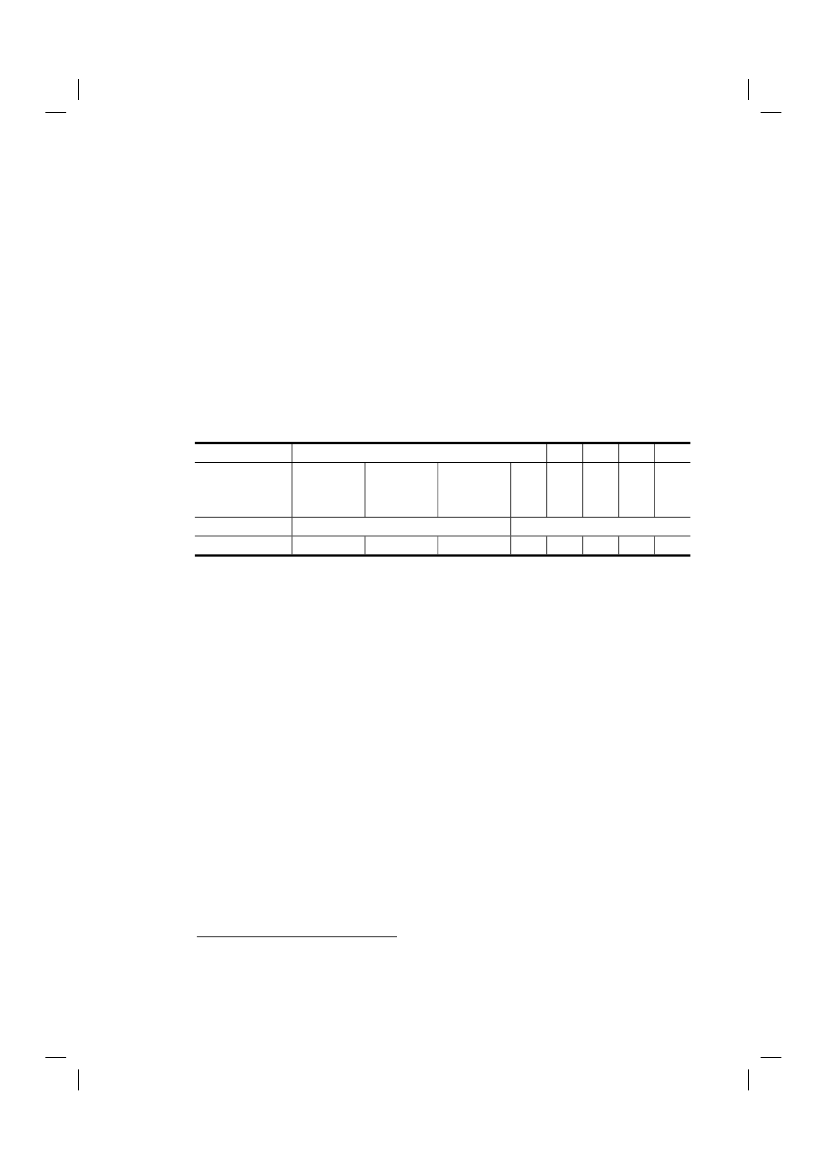
Het totaal aantal overledenen dat voorafgaand aan het overlijden een verzoek om euthanasie of hulpbij zelfdoding had gedaan in 2010, was ongeveer 9 100 (6,6% van alle overledenen). Dit aantal is,evenals het aantal gevallen van euthanasie en hulp bij zelfdoding, niet alleen in absolute zin maar ookals percentage van het totaal aantal sterfgevallen, gestegen ten opzichte van 2005, toen ongeveer6 500 overleden personen een verzoek hadden gedaan (4,8% van alle overledenen in 2005). In 2010was niet alleen het aantal verzoeken hoger dan in 2005, verhoudingsgewijs zijn in 2010 ook meerverzoeken ingewilligd. Van de in totaal 9 100 verzoeken in 2010 zijn er 4 050 wel en 5 050 nietuitgevoerd (45% versus 55%), terwijl in 2005 van de in totaal 6 500 verzoeken er 2 400 wel en 4 100niet zijn uitgevoerd (37% versus 63%).1Net als in de voorgaande jaren werd in 2010 het overgrote deel van de gevallen van euthanasie enhulp bij zelfdoding uitgevoerd door huisartsen. Huisartsen kregen tevens het grootste aantalverzoeken en voerden ook verhoudingsgewijs het vaakst een verzoek uit: het percentage uitgevoerdeverzoeken was voor huisartsen 49% (in 2005: 40%), voor medisch specialisten 35% (in 2005: 17%), envoor specialisten ouderengeneeskunde 15% (in 2005: 6%).Tabel 2.1 Aantal gevallen van euthanasie en hulp bij zelfdoding en aantal niet uitgevoerdeverzoeken12010HuisartsenMedischspecialisten%3EuthanasieHulp bij zelfdodingNiet-uitgevoerdeverzoekenTotaal aantalverzoeken1234Gewogen afgeronde percentagesNiet gevraagd in deze jarenRij-percentagesPercentages van het totaal aantal sterfgevallen in het desbetreffende jaar (2010: 136 058; 2005: 136 402; 2001: 140 377; 1995:135 675; 1990: 128 824)
2005ouderen-geneeskunde
2001
1995
1990
Specialisten Totaal Totaal Totaal Totaal Totaal
%43015102,80,13,76,71,70,13,45,22,60,22
88957179
951311
2,40,22
1,70,22
2
2
2
2.3 PatiëntkenmerkenDe verdelingen van de leeftijd, het geslacht en de hoofddiagnose van patiënten bij wie euthanasiewerd uitgevoerd of aan wie hulp bij zelfdoding werd verleend zijn in de loop der jaren nauwelijksveranderd. Een derde van de patiënten bij wie in 2010 euthanasie werd uitgevoerd of aan wie hulp bij
1
In de eerdere rapporten werd het aantal verzoeken om euthanasie en hulp zelfdoding berekend op basis van interviews met ofvragenlijsten voor artsen. Het hier gevonden aantal is daarmee niet helemaal vergelijkbaar.
12
zelfdoding werd verleend was jonger dan 65 jaar, en een kwart was 80 jaar of ouder, terwijl van alleoverledenen een op de vijf patiënten jonger dan 65 en de helft 80 jaar of ouder was. Euthanasie enhulp bij zelfdoding betroffen iets vaker mannen dan vrouwen. Kanker was in 2010 bij 31% van alleoverledenen de doodsoorzaak, terwijl 79% van alle patiënten bij wie euthanasie werd uitgevoerd ofaan wie hulp bij zelfdoding werd verleend kanker had. Euthanasie en hulp bij zelfdoding kwamenminder vaak voor bij overledenen met een niet-westerse achtergrond, ook wanneer rekening wordtgehouden met het kleine aandeel van deze groep in het totaal aantal overledenen.Artsen schatten bij 41% van de patiënten bij wie zij euthanasie uitvoerden of aan wie zij hulp bijzelfdoding verleenden dat zij een levensverwachting van minder dan een week hadden op hetmoment van de uitvoering; 78% had een geschatte levensverwachting van minder dan een maand. In21% van de gevallen bekortte uitvoering van euthanasie of het verlenen van hulp bij zelfdoding hetleven met meer dan vier weken (tussen een en zes maanden: 18%, meer dan zes maanden: 3%). Ditpercentage is wat groter dan de percentages uit vorige jaren. Patiënten met een levensverwachtingvan een maand of meer hadden relatief vaak andere hoofddiagnosen dan kanker: 55% had kanker, 7%een hart- of vaatziekte, en 38% een andere hoofddiagnose, waarvan 20% een neurologischeaandoening.
13
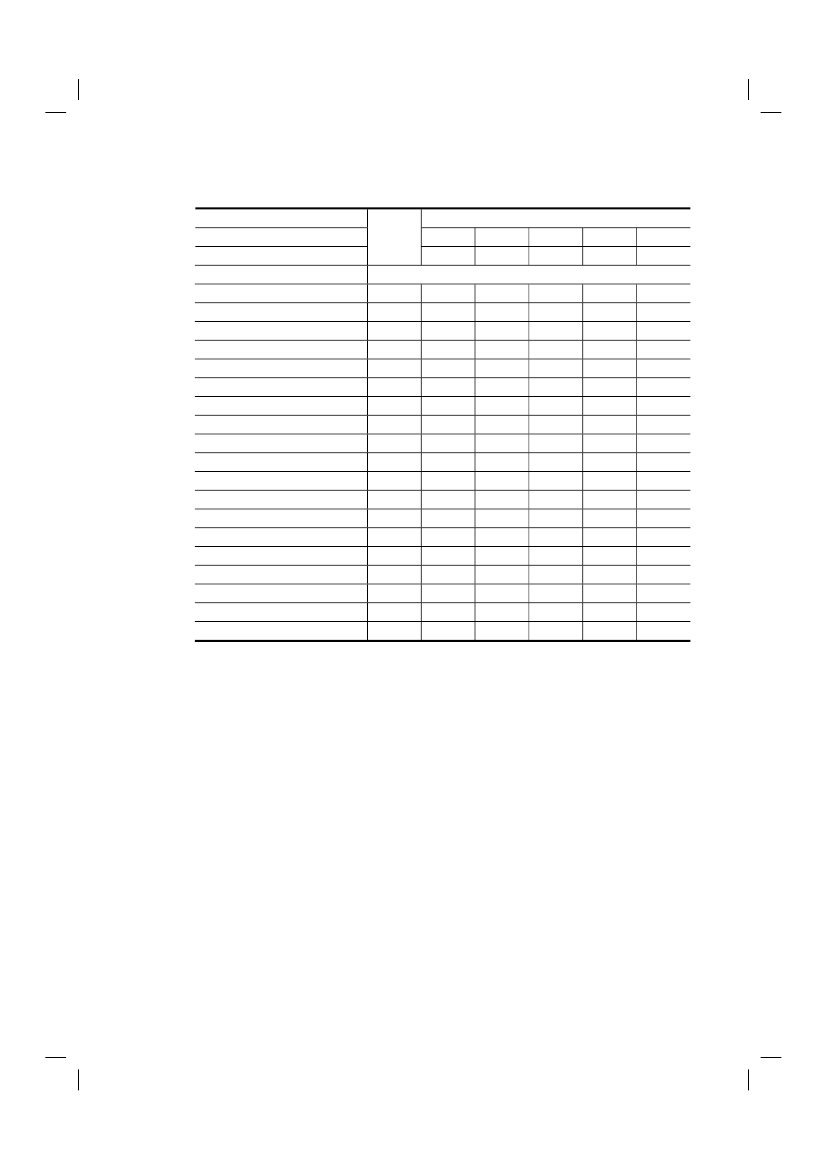
Tabel 2.2 Kenmerken van patiënten bij wie euthanasie werd uitgevoerd of aan wie hulp bijzelfdoding werd verleend1Alle sterf-gevallen20102010N=496Euthanasie en hulp bij zelfdoding2005N=311%Leeftijd0-64 jaar65-79 jaar80 jaar of ouderGeslachtManVrouwEtniciteit2Niet-westerse allochtoonAutochtoon, westerse allochtoonHoofddiagnose4KankerHart- en vaatziektenAnders/onbekendLevensverkortingMinder dan een weekEen tot vier wekenMeer dan vier weken1
2001N=335
1995N=282
1990N=159
1931514952397312247
3541245743199794175
38392356442988461046468
37412254463
37422044563
34442258423
76420463915
8031759329
70822582516
413821
Gewogen afgeronde percentages (deze hebben geen directe relatie met de ongewogen absolute aantallen die boven de kolommenstaan vermeld).
2
Een niet-westerse allochtoon is een in Nederland woonachtige persoon (1) die geboren is in Afrika, Latijns-Amerika, Azië (excl.Indonesië en Japan) of Turkije, en waarvan tenminste een van de ouders buiten Nederland is geboren, (2) die geboren is inNederland en waarvan ten minste een van de ouders geboren is in voornoemde landen.
345
Niet gevraagd in deze jarenBetreft doodsoorzaak zoals vermeld in de doodsoorzakenregistratieDeze vraag was door zeven respondenten niet beantwoord.
2.4 BesluitvormingDe belangrijkste redenen voor artsen om tot uitvoering van euthanasie of het verlenen van hulp bijzelfdoding over te gaan zijn weergegeven in tabel 2.3. Het verzoek of de wens van de patiënt omeuthanasie of hulp bij zelfdoding was met 85% de vaakst genoemde reden. Ook de constatering dat ergeen uitzicht op verbetering van de situatie van de patiënt was (82%) of dat er geen zinvollebehandeling meer mogelijk was (73%) werden vaak genoemd. Pijn werd in 49% van de gevallengenoemd, andere symptomen in 63%. Verlies van waardigheid speelde ook in de meerderheid van degevallen (61%) een rol. Het verwachte lijden van de patiënt werd in 50% van de gevallen genoemd.
14
Deze percentages zijn vrijwel gelijk aan die uit 2005. De vier meest genoemde redenen waren toen ‘erwas geen uitzicht op verbetering’ (85%), ‘verzoek of wens van de patiënt’ (82%), ‘verlies vanwaardigheid’ (60%) en ‘(ernstige) symptomen (excl. pijn)’ (58%). De optie ‘geen zinvolle behandelingmogelijk’ was niet opgenomen in de vragenlijst van 2005, waardoor de percentages niet helemaalvergelijkbaar zijn.Tabel 2.3 Belangrijkste redenen voor het uitvoeren van euthanasie of het verlenen van hulp bijzelfdoding1 2Totaal 2010N=4883%Verzoek of wens van de patiëntEr was geen uitzicht op verbeteringGeen zinvolle behandeling mogelijk(Ernstige) symptomen (excl. pijn)Verlies van waardigheidVerwacht lijden van de patiënt(Ernstige) pijnVerdere behandeling was te belastendVerzoek of wens van de familieAnders123Gewogen afgeronde percentagesEen of meer antwoorden mogelijkDeze vraag was door acht respondenten niet beantwoord.
8582736361504915143
In 94% van de gevallen had de arts de beslissing overlegd met een of meer collega-artsen (tabel 2.4).Specialisten ouderengeneeskunde overlegden minder vaak met een collega dan andere artsen. Datgeldt zeker voor formele consultatie, die in 84% van de door huisartsen uitgevoerde gevallenplaatsvond, in 50% van de door medisch specialisten uitgevoerde gevallen, en in 75% van de doorspecialisten ouderengeneeskunde uitgevoerde gevallen. In 80% van de gevallen waarin consultatieplaatsvond was een SCEN-arts2gevraagd de consultatie uit te voeren. De mate waarin overleg metandere artsen plaatsvond verschilt weinig van die in andere jaren.Artsen overlegden hun beslissing om euthanasie uit te voeren of hulp bij zelfdoding te verlenen watminder vaak met verpleegkundigen dan in eerdere jaren: in 1990 gebeurde dat in 38% van degevallen, maar in 2010 nog maar in 21%, het vaakst in het ziekenhuis en het verpleeghuis. Huisartsenoverlegden in slechts 13% van de gevallen met een verpleegkundige.Met naasten werd in 2010 in 71% van de gevallen overlegd over de beslissing. Ook dat gebeurde inhet ziekenhuis en het verpleeghuis vaker (89% respectievelijk 87%) dan in de thuissituatie (69%).
2
SCEN, Steun en Consultatie bij Euthanasie Nederland
15
Tabel 2.4 Overleg en consultatie over de uitvoering van euthanasie of het verlenen van hulp bij zelfdoding12010HuisartsenMedischspecialistenN=446Overlegd met:Collega(‘s)Consultatie SCEN-arts4Consultatie andere arts4Verpleegkundige(n) ofverzorgende(n)NaastenNiemand1234Gewogen afgeronde percentagesDeze vraag was door vijf respondenten niet beantwoord.Een of meer antwoord mogelijkConsultatie in het kader van de toetsingsprocedure voor levensbeëindigend handelen op verzoek; de vraag naar consultatie was door zevenrespondenten niet beantwoord.5In 2001 en 1995 werd alleen gevraagd of het overleg een consultatie betrof: dat was het geval in respectievelijk 75% en 76% van de gevallen. Dezegegevens zijn niet bekend voor 1990.3
2005Specialistenouderen-geneeskundeN=29%
2001
1995
1990
Totaal Totaal Totaal Totaal Totaal
N=16
N=4912N=262 N=335 N=282 N=159
9484413693
10050377870
7575083890
9480421713
8875724754
915
855
855
30960
34704
38863
2.5 MiddelenAls zij euthanasie uitvoeren gebruiken artsen in toenemende mate de middelen die door deKoninklijke Nederlandse Maatschappij ter bevordering der Pharmacie worden geadviseerd, dat wilzeggen dat een spierverslappend middel wordt toegediend nadat de patiënt met behulp van eenbarbituraat in een coma is gebracht. In 2010 diende de arts in 76% van de gevallen van euthanasiespierverslappers toe, terwijl dat percentage in 1995 nog maar 51% was (tabel 2.5). Morfine wordtsteeds minder gebruikt, vooral nog door medisch specialisten. Bij hulp bij zelfdoding werd in 78% vande gevallen gebruik gemaakt van barbituraten, terwijl de patiënt in de overige 22% benzodiazepineninnam, in 6% in combinatie met morfine.
16
Tabel 2.5 Middelen gebruikt bij euthanasie12010HuisartsenMedischspecialistenN=408Spierverslappers, alle combinatiesBarbituraten, alle combinaties excl.spierverslappersMorfine, alle combinaties excl.spierverslappers en barbituratenBenzodiazepinen, alle combinatiesexcl. spierverslappers, barbituratenen morfineOverige middelen12Gewogen afgeronde percentagesDeze vraag was door 22 respondenten niet beantwoord.
2005Specialistenouderen-geneeskundeN=28%7401412
2001
1995
Totaal Totaal Totaal Totaal
N=15433540
N=4512N=245 N=310 N=257764172713187706230518410
805132
1
0
0
1
0
1
0
2.6 Verzoeken om levensbeëindiging die niet tot uitvoering hebbengeleidIn paragraaf 2.2 werd al vermeld dat 55% van de in totaal 9 100 verzoeken om euthanasie of hulp bijzelfdoding van personen die in 2010 overleden niet is uitgevoerd. Gevraagd naar de redenen daarvoorgaf de arts in 44% van de gevallen aan dat de patiënt was overleden voordat het tot uitvoering konkomen (zie tabel 2.6). In 35% werd volgens de arts niet aan de zorgvuldigheidseisen voldaan: daarbijging het het vaakst om de ondraaglijkheid van het lijden en de weloverwogenheid van het verzoek. In13% van de niet uitgevoerde verzoeken trok de patiënt het verzoek weer in, in 5% had de artspersoonlijke principiële bezwaren, en in 3% kwam het niet tot uitvoering vanwege het beleid van deinstelling waar de patiënt verbleef. De redenen waarom het in 2010 niet tot uitvoering van eenverzoek kwam zijn vergelijkbaar met die in 2005. Specialisten ouderengeneeskunde gaven wat vakerdan andere artsen aan dat zij niet tot uitvoering van een verzoek waren gekomen omdat zij vanmening waren dat niet aan de zorgvuldigheidseisen was voldaan, en wat minder vaak dat de patiëntal was overleden voordat het tot uitvoering kon komen.
17
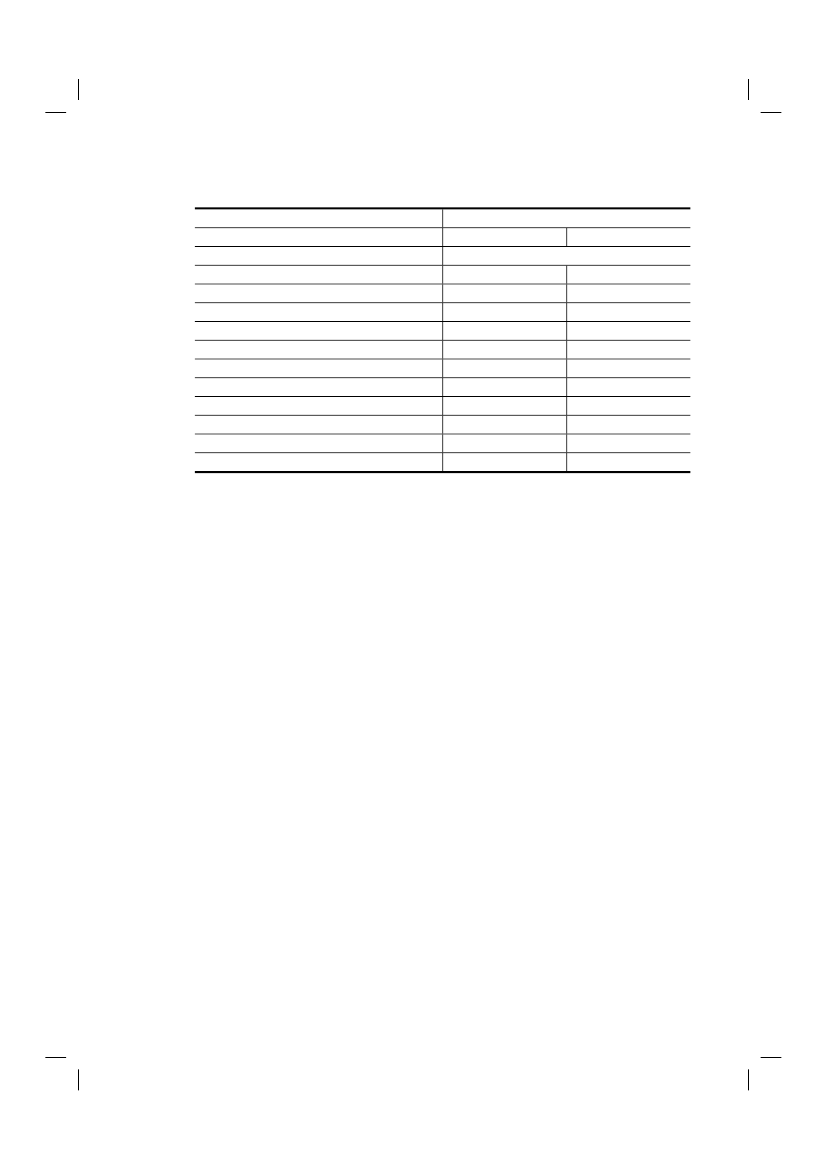
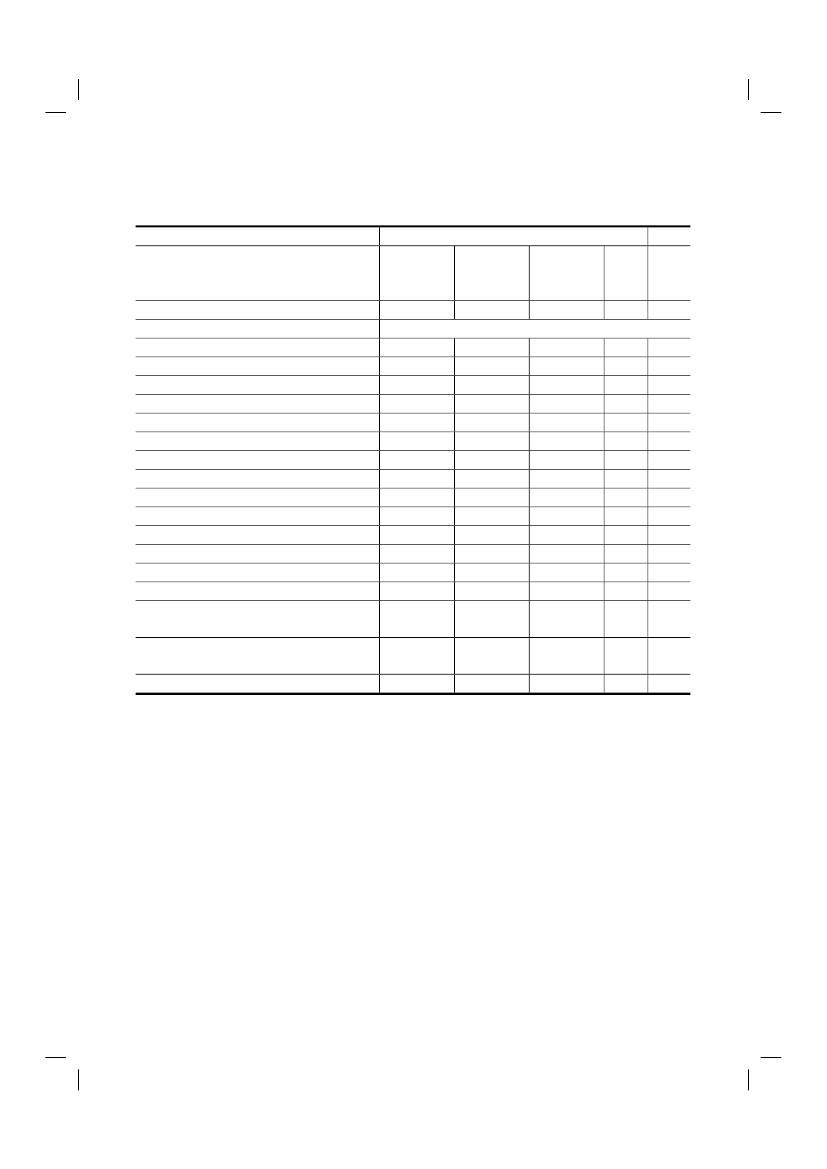
Tabel 2.6 Redenen waarom euthanasieverzoeken niet tot uitvoering hebben geleid1 22010HuisartsenMedischspecialistenN=206Patiënt overleed voordat het totinwilliging kon komenNiet aan zorgvuldigheidseisen voldaanvolgens arts:����geen weloverwogen verzoeklijden was niet ondraaglijklijden was niet uitzichtloosgeen vrijwillig verzoek12246115422213279040733723701314728162460135321211910563213333152353846N=2661Specialistenouderen-geneeskundeN=30%184439N=2623N=222Totaal2005Totaal
Patiënt trok verzoek inArts had persoonlijke principiëlebezwarenVanwege instellingsbeleidAnders123Gewogen afgeronde percentagesMeer dan een antwoord mogelijkDeze vraag was door acht respondenten niet beantwoord.
In tabel 2.7 worden de leeftijd, het geslacht en de hoofddiagnose van patiënten van wie het verzoekwel en patiënten van wie het verzoek niet tot uitvoering leidde vergeleken. Daaruit blijkt dat het bijouderen vaker dan bij jongeren, en bij patiënten met andere diagnosen dan kanker vaker dan bijpatiënten met kanker, niet tot uitvoering kwam.In 30% van de gevallen waarin een verzoek om levensbeëindiging niet werd uitgevoerd was welcontinue diepe sedatie toegepast. In iets meer dan 6% had de arts aanwijzingen dat de patiënt zelf,zonder hulp van een arts, opzettelijk een einde aan zijn of haar leven had gemaakt. Van dezepatiënten was 5% gestopt met eten en drinken, 0,4% had zelf-gespaarde middelen ingenomen, en0,9% had andere methoden gebruikt. In paragraaf 3.6 wordt nader ingegaan op de frequentie enbelangrijkste achtergrondkenmerken van levensbeëindiging door de patiënt zelf.
18
Tabel 2.7 Kenmerken van euthanasieverzoeken die wel en niet tot uitvoering hebben geleid1Verzoek om euthanasie of hulp bij zelfdodingWel uitgevoerd%Leeftijd0-64 jaar65-79 jaar80 jaar en ouderGeslachtManVrouwHoofddiagnoseKankerHart- en vaatziektenAnders12332
Niet uitgevoerd
N=272N=296N=198N=411N=355N=618N=31N=117
5647324840512232
4453685260497868
Gewogen afgeronde rij-percentagesHet verschil tussen mannen en vrouwen is in een multivariate logistische regressieanalyse niet statistisch significant.Betreft doodsoorzaak zoals vermeld in de doodsoorzakenregistratie
2.7 SlotIn dit hoofdstuk is een overzicht gegeven van de belangrijkste kenmerken van de praktijk vaneuthanasie en hulp bij zelfdoding in 2010. De frequentie van euthanasie werd geschat op 2,8% (3 850gevallen) van alle sterfgevallen, een percentage dat vergelijkbaar is met dat uit 2001. Hulp bijzelfdoding werd verleend in ongeveer 0,1% van alle sterfgevallen (200 gevallen). Er werden in 2010meer verzoeken gedaan dan in 2005, en het kwam in een groter percentage van deze verzoeken totuitvoering. Net als in de voorgaande jaren werden in 2010 de meeste gevallen van euthanasie en hulpbij zelfdoding uitgevoerd door huisartsen, bij patiënten jonger dan 80 jaar, en bij patiënten metkanker. Van deze patiënten had 78% had een geschatte levensverwachting van minder dan eenmaand. De belangrijkste redenen voor artsen om euthanasie uit te voeren of hulp bij zelfdoding teverlenen waren het verzoek van de patiënt, de constatering dat er geen uitzicht op verbetering ofzinvolle behandeling meer mogelijk was, ernstige symptomen, en het verlies van waardigheid. Artsenoverlegden hun beslissing in negen van de tien gevallen met een andere arts. Artsen overlegden hunbeslissing om euthanasie uit te voeren of hulp bij zelfdoding te verlenen minder vaak metverpleegkundigen dan in eerdere jaren: huisartsen deden dat in 2010 nog maar in 13% van degevallen. De reden om niet tot uitvoering van een verzoek over te gaan was in iets minder dan de helftvan de gevallen dat de patiënt al was overleden voordat het tot inwilliging kon komen; in een derdevan de gevallen was volgens de arts niet aan de zorgvuldigheidseisen voldaan. Ouderen en patiëntenmet andere hoofddiagnosen dan kanker hadden een grotere kans dan anderen dat hun verzoek nietwerd uitgevoerd. In een op de 18 gevallen waarin een verzoek niet werd uitgevoerd had de patiëntzelf, zonder hulp van een arts, opzettelijk een einde aan zijn of haar leven had gemaakt, meestal doorte stoppen met eten en drinken.
19
20
3Andere medische beslissingen rond het levenseinde
3.1 InleidingUit de eerder uitgevoerde sterfgevallenonderzoeken is gebleken dat artsen in circa vier van de 10sterfgevallen beslissingen nemen die mogelijk leiden tot bespoediging van het levenseinde of tot hetniet verder verlengen van het leven. In een klein deel van de gevallen gaat het om euthanasie of hulpbij zelfdoding, maar veel vaker om beslissingen om pijn- of symptoombestrijding te intensiveren ofom een behandeling te staken of deze niet in te stellen. Soms wordt levensbeëindiging uitgevoerdzonder dat een patiënt daar zelf uitdrukkelijk om heeft gevraagd. In dit hoofdstuk worden defrequenties en belangrijkste achtergrondkenmerken van andere medische beslissingen rond hetlevenseinde dan euthanasie en hulp bij zelfdoding beschreven. Daarnaast wordt aandacht besteedaan palliatieve sedatie en opzettelijke levensbeëindiging door de patiënt zelf, zonder directe hulp vaneen arts.Bij palliatieve sedatie wordt het bewustzijn van een patiënt in de laatste levensfase opzettelijkverlaagd, om anderszins niet behandelbaar lijden te verlichten. Palliatieve sedatie is volgens derichtlijn van de Koninklijke Nederlandsche Maatschappij ter bevordering der Geneeskunst (KNMG)niet bedoeld om het levenseinde te bespoedigen, en de kans daarop is klein als sedatie wordttoegepast volgens de aanwijzingen in deze richtlijn. In de praktijk is palliatieve sedatie niet altijdduidelijk te onderscheiden van andere medische beslissingen rond het levenseinde. In dit hoofdstukwordt een specifieke vorm van palliatieve sedatie, continue diepe sedatie tot aan het overlijden,beschreven.In 2007 werden voor het eerst onderzoeksresultaten gepubliceerd over het voorkomen van ‘auto-euthanasie’.3Daarmee werd bedoeld dat iemand zelfstandig, zonder directe hulp van een arts, zijn ofhaar leven beëindigt, na gesprekken met intimi of zorgverleners. De betrokkene neemt daartoe zelf-verzamelde medicatie in, of stopt met eten of drinken tot de dood erop volgt. Geschat werd datdoelbewust stoppen met eten en drinken circa 2 800 keer per jaar voorkwam, en het innemen vanzelf-verzamelde medicatie 1 600 keer. In het sterfgevallenonderzoek 2010 is artsen voor het eerst ookgevraagd naar het voorkomen van opzettelijke levensbeëindiging door de patiënt zelf, zonder directehulp van een arts.
3
Zie Chabot B. Auto-euthanasie, verborgen stervenswegen in gesprek met naasten. Uitgeverij Bert Bakker, 2007.
21
3.2 Levensbeëindiging zonder uitdrukkelijk verzoek van de patiëntDe frequentie van levensbeëindigend handelen door een arts zonder dat de patiënt zelf daaruitdrukkelijk om had verzocht is geschat op basis van de volgende combinatie van vragen:Was het overlijden het gevolg van het gebruik van een middel dat door u of een andere arts werdvoorgeschreven, verstrekt of toegediend met het uitdrukkelijke doel het levenseinde te bespoedigen (ofde patiënt zelf in staat te stellen het leven te beëindigen)?Is de beslissing over de (laatstgenoemde) handelwijze op grond van een uitdrukkelijk verzoek van depatiënt genomen?Als het antwoord op de eerste vraag ‘ja’ en dat op de tweede vraag ‘nee’ was, werd het handelengeclassificeerd als levensbeëindiging zonder uitdrukkelijk verzoek.De sinds het eerste onderzoek in 1990 waargenomen daling van het aantal gevallen vanlevensbeëindiging zonder uitdrukkelijk verzoek blijkt zich in 2010 verder te hebben voortgezet (tabel3.1). De frequentie in 2010 wordt geschat op 0,2% van alle sterfgevallen, ofwel 300 gevallen. Bijna dehelft daarvan werd uitgevoerd door medisch specialisten, een derde door huisartsen en 20% doorspecialisten ouderengeneeskunde.Tabel 3.1 Aantal gevallen van levensbeëindiging zonder uitdrukkelijk verzoek12010HuisartsenMedischspecialisten%2Levensbeëindigingzonder verzoek123Gewogen afgeronde percentagesRij-percentages, tussen haakjes het ongewogen absolute aantal waarnemingenPercentage van het totaal aantal sterfgevallen in het desbetreffende jaar (2010: 136 058; 2005: 136 402; 2001: 140 377; 1995: 135675; 1990: 128 824)
2005ouderen-geneeskunde
2001
1995
1990
Specialisten Totaal Totaal Totaal Totaal Totaal
%320 (n=2)0,20,40,70,70,8
33 (n=5)
47 (n=6)
Het aantal gevallen van levensbeëindiging zonder verzoek in de steekproef was klein (slechts 13gevallen), waardoor een beschrijving van de kenmerken van deze praktijk met grote voorzichtigheidgeïnterpreteerd moet worden. Levensbeëindigend handelen zonder verzoek betreft patiënten uit alleleeftijdsgroepen, mannen en vrouwen, en patiënten met verschillende diagnosen (tabel 3.2). De matevan levensverkorting is in het overgrote deel van de gevallen minder dan een week. Er is geenduidelijke verschuiving in de tijd waar te nemen op deze punten.De belangrijkste redenen voor artsen om levensbeëindigend te handelen zonder verzoek waren hetaanwezig zijn van (ernstige) pijn (gewogen percentage 85%, genoemd door acht van de 1022
respondenten die deze vraag hadden beantwoord), het ontbreken van uitzicht op verbetering van detoestand van de patiënt (77%, zeven van de 10), de aanwezigheid van andere (ernstige) symptomendan pijn (58%, zes van de 10), en het feit dat geen zinvolle behandeling mogelijk was (55%, zes van de10). In een minderheid van de gevallen werd een verzoek of wens van de familie van de patiënt alsreden genoemd (40%, drie van de 10).In deze gevallen was er weliswaar geen sprake van een uitdrukkelijk verzoek van de patiënt, maarvaak (59%, in zes van de 10 gevallen waarvoor deze vraag beantwoord was) had de arts de beslissingwel met de patiënt besproken of had deze eerder een wens tot bespoediging van het levenseindekenbaar gemaakt. In alle gevallen waarin niet met de patiënt was overlegd, achtte de arts de patiëntniet of niet volledig in staat om zijn of haar situatie te overzien en daarover op adequate wijze eenbesluit te nemen. In de meeste gevallen (79%, zeven van de 10) vond overleg met de familie plaats enin ongeveer de helft (58%, 5 van de 10) had de arts de beslissing met een of meer andere artsenbesproken. In een groot deel van de gevallen (89%, 11 van de 13) werd de levensbeëindiginguitgevoerd door toediening van morfine, soms in combinatie met benzodiazepinen (26%, vier van de13), en een enkele keer door alleen benzodiazepinen (9%, een van de 13). In een van de gevallen in desteekproef (2%) werd een spierverslapper gebruikt.
23
Tabel 3.2 Kenmerken van patiënten bij wie levensbeëindiging zonder uitdrukkelijk verzoek wasuitgevoerd1Alle sterf-gevallen2010Levensbeëindiging zonder verzoek2010N=132005N=24%Leeftijd0-64 jaar65-79 jaar80 jaar of ouderGeslachtManVrouwEtniciteit2Niet-westerse allochtoonAutochtoon, westerse allochtoonHoofddiagnoseKankerHart- en vaatziektenAnders/onbekendLevensverkortingMinder dan een weekEen tot vier wekenMeer dan vier wekenOnbekend1
2001N=60
1995N=64
1990N=47
1931514952397312247
20 (n=4)39 (n=4)41 (n=5)52 (n=7)48 (n=6)0 (n=0)100 (n=13)33 (n=6)0 (n=0)67 (n=7)85 (n=11)9 (n=1)0 (n=0)6 (n=1)
472825495149623166188760
31224747533
34313649513
43233469313
44223477995
4055591360
61102985680
Gewogen afgeronde percentages; in verband met de kleine aantallen is voor 2010 tussen haakjes het ongewogen absolute aantalwaarnemingen vermeld (deze hebben geen directe relatie met de ongewogen absolute aantallen die boven de kolommen staanvermeld).
2
Een niet-westerse allochtoon is een in Nederland woonachtige persoon (1) die geboren is in Afrika, Latijns-Amerika, Azië (excl.Indonesië en Japan) of Turkije, en waarvan tenminste een van de ouders buiten Nederland is geboren, (2) die geboren is inNederland en waarvan ten minste een van de ouders geboren is in voornoemde landen.
3
Niet gevraagd in deze jaren.
3.3 Intensivering van pijn- of symptoombestrijdingPatiënten hebben in de laatste levensfase niet zelden last van ernstige pijn of andere symptomen.Artsen dienen dan soms medicamenten toe om pijn of andere symptomen te bestrijden, rekeninghoudend met de mogelijkheid dat daardoor het overlijden van de patiënt wordt bespoedigd. In devragenlijst werd gevraagd of de artspijn- en/of symptoombestrijding door middel van een of meermiddelen had geïntensiveerd, rekening houdend met de waarschijnlijkheid of zekerheid dat dezehandelwijze het levenseinde van de patiënt zou bespoedigen.Als daarvan sprake was werd gevraagdofbespoediging van het levenseinde mede het doel was geweest.Als een respondent de eerste en/of de
24
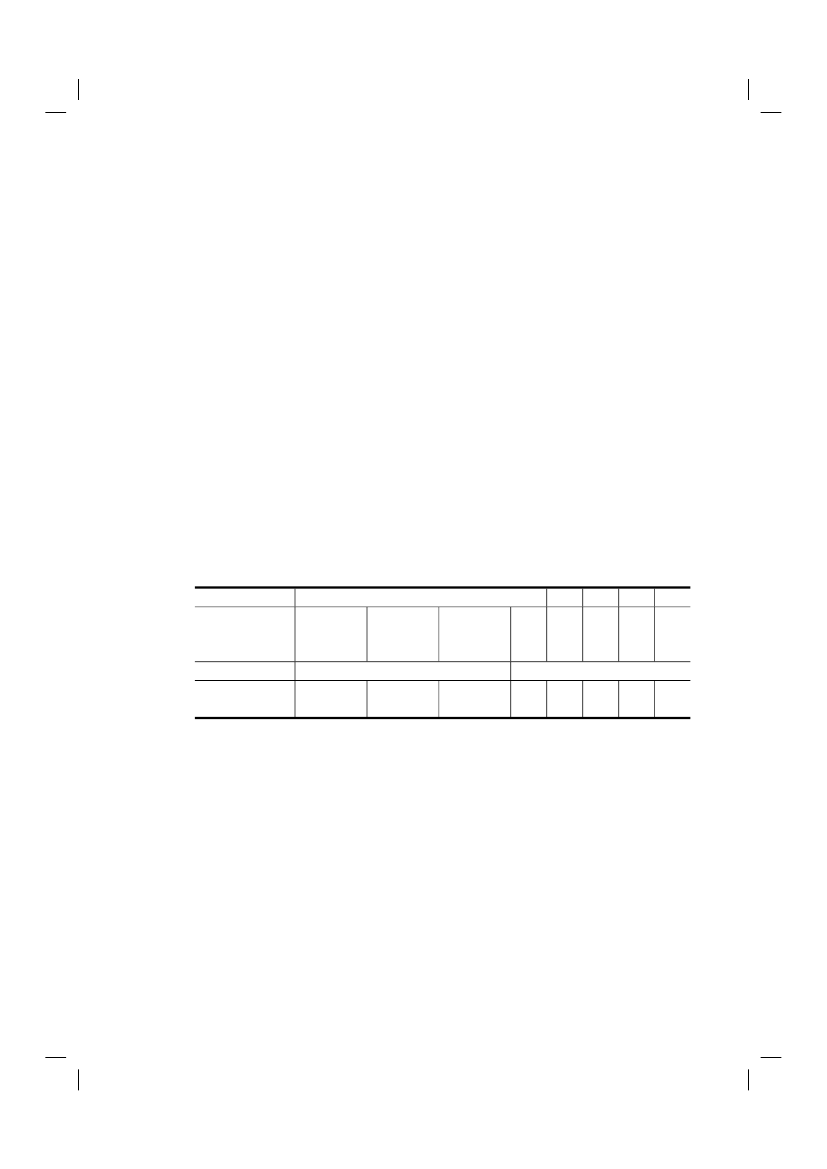
tweede vraag met ‘ja’ beantwoordde, werd het desbetreffende geval als ‘intensivering van pijn- ofsymptoombestrijding’ geclassificeerd.4Tabel 3.3 Aantal gevallen van intensivering van pijn- of symptoombestrijding12010HuisartsenMedischspecialisten%2Totaal123
2005Specialistenouderen-geneeskunde
2001
1995
1990
Totaal Totaal Totaal Totaal Totaal
%3323625211919
42
26
Gewogen afgeronde percentagesRij-percentagesPercentage van het totaal aantal sterfgevallen in het desbetreffende jaar (2010: 136 058; 2005: 136 402; 2001: 140 377; 1995: 135675; 1990: 128 824)
Uit tabel 3.3 blijkt dat de frequentie van intensivering van pijn- of symptoombestrijding in 2010 forswas toegenomen ten opzichte van eerdere jaren. In totaal was deze handelwijze in 36% van allesterfgevallen de belangrijkste medische beslissing rond het levenseinde, ofwel in ongeveer 49 600gevallen: in 97% werd alleen rekening gehouden met bespoediging van het levenseinde, in 3% wasbespoediging van het levenseinde mede het doel van het handelen. Intensivering van pijn- ofsymptoombestrijding werd frequent toegepast door alle groepen artsen.De kenmerken van de patiënten bij wie intensivering van pijn- of symptoombestrijding plaatsvondzijn zeer vergelijkbaar met die in eerdere jaren (tabel 3.4): de frequentie was ongeveer gelijk inverschillende leeftijdscategorieën, voor mannen en vrouwen, en in verschillende diagnosegroepen. Demate waarin het leven werd verkort door deze handelwijze was in de meeste gevallen een week ofminder: 59% van de artsen gaf aan dat, alhoewel zij dus rekening hielden met een levensverkortendeffect, zij inschatten dat er in werkelijkheid geen levensverkorting had plaatsgevonden. Daarnaastwas volgens 15% het leven verkort met minder dan 24 uur, en volgens 12% met een periode van eentot zeven dagen.De meest genoemde redenen voor intensivering van pijn- of symptoombestrijding waren deaanwezigheid van ernstige pijn (51%), ernstige andere symptomen (52%), het ontbreken van uitzichtop verbetering (49%), en het feit dat er geen zinvolle behandeling meer mogelijk was (47%). Over debeslissing om de pijn- of symptoombestrijding te intensiveren met levensverkorting als mogelijkeffect had de arts in 38% van de gevallen overleg gehad met de patiënt. Van de patiënten met wieniet was overlegd werd 76% door de arts niet (of niet volledig) in staat geacht zijn of haar situatie teoverzien en daar op adequate wijze een besluit over te nemen. In 34% had de arts overlegd metcollega-artsen, in 30% met verpleegkundigen, en in 58% met familie.
4
Mits daarbij niet tevens sprake was van een handelwijze (niet-instellen van een behandeling, staken van een behandeling,toedienen van een middel) waarbij bespoediging van het levenseinde het uitdrukkelijke doel was.
25
Tabel 3.4 Kenmerken van patiënten bij wie intensivering van pijn- of symptoombestrijding werdtoegepast1Alle sterf-gevallen2010Intensivering van pijn- of symptoombestrijding2010N=22022005N=1478%Leeftijd0-64 jaar65-79 jaar80 jaar of ouderGeslachtManVrouwEtniciteit2Niet-westerse allochtoonAutochtoon, westerse allochtoonHoofddiagnose4KankerHart- en vaatziektenAnders/onbekendLevensverkortingMinder dan een weekEen tot vier wekenMeer dan vier wekenOnbekend12Gewogen afgeronde percentagesEen niet-westerse allochtoon is een in Nederland woonachtige persoon (1) die geboren is in Afrika, Latijns-Amerika, Azië (excl.Indonesië en Japan) of Turkije, en waarvan tenminste een van de ouders buiten Nederland is geboren, (2) die geboren is inNederland en waarvan ten minste een van de ouders geboren is in voornoemde landen34Niet gevraagd in deze jarenBetreft doodsoorzaak zoals vermeld in de doodsoorzakenregistratie
2001N=1312
1995N=1161
1990N=1166
1931514952397312247
1530554654298411346862111
1733504753298431838812116
19354646543
22384050513
23403748523
471439764218
541234813115
551531805214
3.4 Afzien van levensverlengende behandelingLevensverlengende behandeling is niet altijd in het belang van de patiënt. Soms is zijn of haarkwaliteit van leven zo slecht, of is het risico van ernstige bijwerkingen zo groot in verhouding tot deopbrengst, dat van een behandeling wordt afgezien. Net als beslissingen om pijn- ofsymptoombestrijding te intensiveren worden dergelijke beslissingen veel vaker genomen danbeslissingen over euthanasie of hulp bij zelfdoding. In het onderzoek werd aan artsen de vraaggesteldof zij (of een andere arts) een behandeling niet hadden ingesteld of deze hadden gestaakt,rekening houdend met de waarschijnlijkheid of zekerheid dat daardoor het levenseinde van de patiëntzou worden bespoedigd.Daarnaast werd gevraagdof het overlijden het gevolg was van het niet-
26
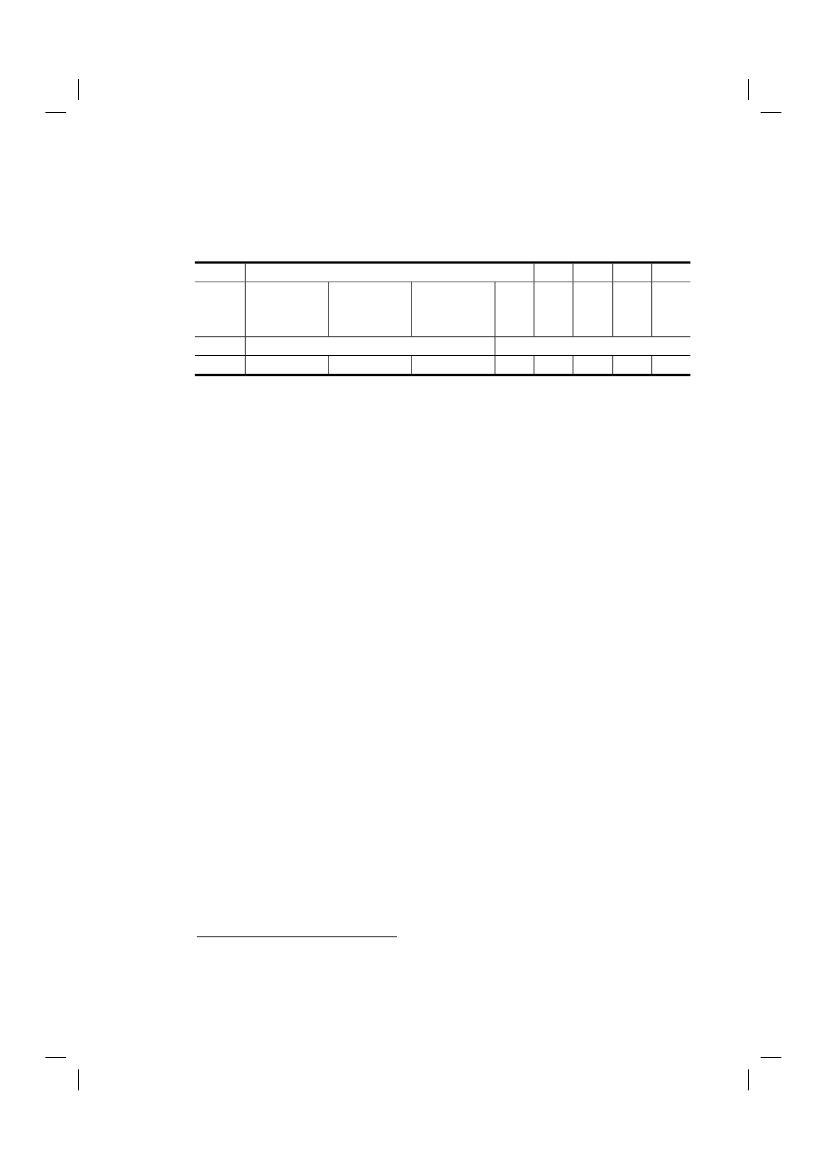
instellen of staken van een behandeling, waartoe was besloten met het uitdrukkelijke doel hetlevenseinde van de patiënt te bespoedigen.Als een respondent op een of beide vragen ‘ja’ antwoordde,werd het handelen als ‘afzien van levensverlengende behandeling’ geclassificeerd.5In 2010 was in 18% van alle sterfgevallen (24 800 gevallen) een beslissing om een potentieellevensverlengende behandeling niet in te stellen of deze te staken de belangrijkste medischebeslissing rond het levenseinde. In 8% werd daarbij alleen rekening gehouden met dewaarschijnlijkheid of zekerheid dat het levenseinde bespoedigd zou worden, in 10% was bespoedigingvan het levenseinde het uitdrukkelijke doel. Het percentage beslissingen om af te zien vanlevensverlengende behandeling vertoont geen duidelijke trend over de jaren heen: het percentage in2010 is gelijk aan het percentage in 1990. Deze beslissingen werden in bijna de helft van de gevallendoor medisch specialisten genomen.Tabel 3.5 Aantal gevallen waarin werd afgezien van levensverlengende behandeling12010HuisartsenMedischspecialisten%2Totaal123
2005ouderen-geneeskunde
2001
1995
1990
Specialisten Totaal Totaal Totaal Totaal Totaal
%3271816202018
26
47
Gewogen afgeronde percentagesRij-percentagesPercentage van het totaal aantal sterfgevallen in het desbetreffende jaar (2010: 136 058; 2005: 136 402; 2001: 140 377; 1995: 135675; 1990: 128 824)
De verdeling van patiëntkenmerken week ook voor deze categorie van beslissingen weinig af van dievan de totale populatie van overledenen: het betrof het iets vaker ouderen dan jongeren en iets vakerpatiënten met ‘overige diagnosen’ dan patiënten met kanker of hart- en vaatziekten. Er zijn geenduidelijke veranderingen ten opzichte van eerdere jaren waar te nemen: mogelijk is er een lichtetrend naar een beperktere mate van levensverkorting, hetgeen zou betekenen dat niet-behandelbeslissingen in 2010 gemiddeld wat later in het ziektetraject werden genomen dan ineerdere jaren. In 77% van de gevallen schatte de arts dat de beslissing om af te zien van behandelinghet leven maximaal een week had verkort: daarvan zei 33% dat er waarschijnlijk geenlevensverkorting was geweest, 18% dat het maximaal 24 uur was geweest, en 26% dat het leven naarschatting met een tot zeven dagen verkort was.Artsen noemden als reden om af te zien van levensverlengende behandeling vooral dat er geenuitzicht op verbetering van de situatie van de patiënt was (72%) en dat er geen zinvolle behandelingmeer mogelijk was (62%). De beslissing om af te zien van levensverlengende behandeling was in 44%van de gevallen overlegd met de patiënt en in 65% met familie.
5
Mits er geen sprake was van intensivering van pijn- of symptoombestrijding met een explicieter doel, of van overlijden als gevolgvan de toediening van een middel met het uitdrukkelijke doel het levenseinde te bespoedigen.
27
Tabel 3.6 Kenmerken van patiënten bij wie werd afgezien van levensverlengende behandeling1Alle sterf-gevallen2010Afzien van levensverlengende behandeling2010N=9742005N=767%Leeftijd0-64 jaar65-79 jaar80 jaar of ouderGeslachtManVrouwEtniciteit2Niet-westerse allochtoonAutochtoon, westerse allochtoonHoofddiagnose4KankerHart- en vaatziektenAnders/onbekendLevensverkortingMinder dan een weekEen tot vier wekenMeer dan vier wekenOnbekend12Gewogen afgeronde percentagesEen niet-westerse allochtoon is een in Nederland woonachtige persoon (1) die geboren is in Afrika, Latijns-Amerika, Azië (excl.Indonesië en Japan) of Turkije, en waarvan tenminste een van de ouders buiten Nederland is geboren, (2) die geboren is inNederland en waarvan ten minste een van de ouders geboren is in voornoemde landen.34Niet gevraagd in deze jarenBetreft doodsoorzaak zoals vermeld in de doodsoorzakenregistratie
2001N=1210
1995N=1097
1990N=991
1931514952397312247
142957465439722215777996
1630544456397223147738613
16325244563
14315542583
16325346553
2414627011810
241660701587
301952691479
3.5 Palliatieve sedatieSinds 2001 is in het sterfgevallenonderzoek een vraag opgenomen over palliatieve sedatie. In 2010 en2005 werd deze vraag gesteld bij alle sterfgevallen die niet plotseling en onverwacht haddenplaatsgevonden, maar in 2001 alleen bij sterfgevallen waarbij een medische beslissing rond hetlevenseinde was genomen. De vraag was daarnaast niet steeds exact hetzelfde geformuleerdwaardoor de vergelijking tussen de percentages in verschillende jaren niet helemaal betrouwbaar is.In 2010 luidde de vraag:
28
Werd de patiënt tot aan het overlijden continu in diepe sedatie gehouden?6Uit tabel 3.7 blijkt dat de frequentie van deze praktijk tussen 2001 en 2011 waarschijnlijk istoegenomen. In 2010 werd bij 12,5% van alle sterfgevallen continue diepe sedatie toegepast. Van allegevallen werd 43% uitgevoerd door huisartsen, 38% door medisch specialisten en 19% doorspecialisten ouderengeneeskunde.Tabel 3.7 Aantal gevallen van continue diepe sedatie tot aan het overlijden12010HuisartsenMedischspecialisten%TotaalContinue diepe sedatie incombinatie met een medischebeslissing rond het levenseinde123Gewogen afgeronde percentagesRij-percentagesPercentage van het totaal aantal sterfgevallen in het desbetreffende jaar (2010: 136 058; 2005: 136 402; 2001: 140 377; 1995: 135675; 1990: 128 824)2
2005ouderen-geneeskunde%3191612,511,18,27,1
2001
Specialisten Totaal Totaal Totaal
4343
3841
5,6
De kenmerken van patiënten zijn niet veel veranderd tussen 2005 en 2010 (tabel 3.8). Specialistenouderengeneeskunde pasten continue diepe sedatie vaker bij patiënten ouder dan 80 jaar toe danhuisartsen en medisch specialisten, en huisartsen pasten sedatie vooral toe bij patiënten met kanker.In 93% van de gevallen werd continue diepe sedatie uitgevoerd door middel van toediening vanbenzodiazepinen, vaak in combinatie met morfine (tabel 3.9). Toediening van alleen morfine wasafgenomen, van 15% van alle gevallen in 2005 naar 6% in 2010. Vooral medisch specialisten diendennog wel eens uitsluitend morfine toe om een patiënt te sederen. In 97% van de gevallen was depatiënt binnen een week na de start van continue diepe sedatie overleden, en in 51% zelfs binnen eendag. Bij door huisartsen uitgevoerde sedaties kwam het het vaakst voor dat het enkele dagen duurdevoordat de patiënt overleed.In 21% van de gevallen kreeg de patiënt kunstmatig voeding of vocht toegediend tijdens hetsedatieproces, wat een afname is ten opzichte van 2005 toen dat percentage nog 34% was (tabel 3.9).Het is opvallend dat medisch specialisten de patiënt in bijna de helft van de gevallen nog voeding ofvocht toedienden. Van alle artsen paste 61% sedatie toe ervan uitgaande dat daarmee hetlevenseinde niet zou worden bespoedigd. Bij huisartsen was dat percentage wat lager (52%), bij
6
Formulering 2005: Werd de patiënt tot aan het overlijden continu in diepe sedatie of coma gehouden?Formulering 2001: Werd de patiënt tot aan het overlijden continu in sedatie of coma gehouden d.m.v. medicamenten zoalsbenzodiazepinen of barbituraten?
29
specialisten ouderengeneeskunde wat hoger (79%). Van alle artsen hield 38% wel rekening metbespoediging van het levenseinde, maar dat was zelden een doel van continue diepe sedatie (2%).Tabel 3.8 Kenmerken van patiënten bij wie continue diepe sedatie werd toegepast12010HuisartsenMedischspecialistenN=400Leeftijd0-64 jaar65-79 jaar80 jaar of ouderGeslachtManVrouwEtniciteit2Niet-westerse allochtoonAutochtoon, westerse allochtoonHoofddiagnose3KankerHart- en vaatziektenAnders/onbekend12Gewogen afgeronde percentagesEen niet-westerse allochtoon is een in Nederland woonachtige persoon (1) die geboren is in Afrika, Latijns-Amerika, Azië (excl.Indonesië en Japan) of Turkije, en waarvan tenminste een van de ouders buiten Nederland is geboren, (2) die geboren is inNederland en waarvan ten minste een van de ouders geboren is in voornoemde landen.3Betreft doodsoorzaak zoals vermeld in de doodsoorzakenregistratie
2005Specialistenouderen-geneeskundeN=129%N=789N=521TotaalTotaal
N=260
273735495119970821
2142375743397282745
5375837630100331355
2139405050298471637
2638365347
461836
30
Tabel 3.9 De uitvoering van continue diepe sedatie12010HuisartsenMedischspecialistenN=400Gebruikte middelenBenzodiazepinen in combinatie met morfineBenzodiazepinenMorfineAnder middelDuur sedatie tot aan overlijden0-24 uur1-7 dagen1-2 wekenMeer dan 2 wekenKunstmatige toediening van vocht of voedingJaNeeBespoediging van het levenseindeErvan uitgaande dat hiermee het levenseindeniet zou worden bespoedigdRekening gehouden met bespoediging van hetlevenseindeMet het doel het levenseinde te bespoedigen12345Gewogen afgeronde percentagesDeze vraag was door 19 respondenten niet beantwoord.Deze vraag was door 16 respondenten niet beantwoord.Deze vraag was door 41 respondenten niet beantwoord.Niet gevraagd in dit jaar
2005Specialistenouderen-geneeskundeN=129%2
Totaal2010N=789
Totaal2005N=521
N=260
48501046540029852472
5827123573643544662362
494731524520010079210
52416125146213
513215247474234665
21794
61382
3.6 Levensbeëindiging door de patiënt zelfIn het sterfgevallenonderzoek 2010 werd voor het eerst de volgende vraag gesteld overlevensbeëindiging door de patiënt zelf:Heeft u aanwijzingen dat de patiënt zelf (zonder directe hulp van een arts) opzettelijk een einde aan zijnof haar leven heeft gemaakt?
31
Deze vraag werd voor 1,7% van alle sterfgevallen met ‘ja’ beantwoord. Binnen deze groep was 0,4%gestopt met eten en drinken (naar schatting 600 personen in 2010); 0,2% had (zelfgespaarde)middelen ingenomen (275 personen); 0,9% had andere, veelal gewelddadige methoden toegepast(1275 personen); en van 0,1% (150 personen) is onbekend welke methode was toegepast. Dekenmerken van de groep die zelf een einde aan het leven had gemaakt zijn weergegeven in tabel 3.10.Voor de groep die was gestopt met eten en drinken dienen de percentages gezien het kleine aantalwaarnemingen met voorzichtigheid te worden geïnterpreteerd. Van degenen die waren gestopt meteten of drinken was driekwart 80 jaar of ouder, van degenen die middelen hadden ingenomen 45%,en van degenen die andere methoden hadden gebruikt was slechts 4% 80 jaar of ouder. Mannen envrouwen waren ongeveer even vaak gestopt met eten of drinken en hadden ook even vaak middeleningenomen, maar mannen hadden veel vaker dan vrouwen andere methoden gebruikt. Slechts eenkleine minderheid van degenen die zelf een einde aan het leven hadden gemaakt had kanker. Hetstoppen met eten of drinken was in de doodsoorzakenregistratie in geen enkel geval als suïcidegeclassificeerd, maar het innemen van middelen en de toepassing van andere methoden vaak wel. Intotaal had 14% van degenen die zelf een einde aan het leven hadden gemaakt een euthanasieverzoekgedaan dat niet was ingewilligd: dit kwam vooral voor onder degenen die waren gestopt met eten endrinken.Tabel 3.10 Kenmerken van patiënten die zelf opzettelijk een einde aan hun leven hebben gemaakt1Gestopt meteten en drinkenN=18Leeftijd0-64 jaar65-79 jaar80 jaar of ouderGeslachtManVrouwHoofddiagnoseKankerHart- en vaatziektenZiekten van het zenuwstelselAnders/onbekendSuïcideEuthanasieverzoek gedaan datniet is ingewilligdJaNee123Gewogen afgeronde percentagesInclusief 26 gevallen waarbij de methode onbekend isBetreft doodsoorzaak zoals vermeld in de doodsoorzakenregistratie3
MiddeleningenomenN=4746945495101502560
Andere methodeN=267841147921040195
TotaalN=358257142966344741965
421754951151416540
4357
892
397
1486
32
3.7 SlotOpvallende bevindingen ten aanzien van andere medische beslissingen rond het levenseinde daneuthanasie en hulp bij zelfdoding in 2010 zijn dat de frequentie van levensbeëindiging zonderuitdrukkelijk verzoek verder was gedaald (0,2% van alle sterfgevallen in 2010, ofwel 300 gevallen),terwijl de frequentie van intensivering van pijn- of symptoombestrijding met een mogelijklevensverkortend effect sterk was toegenomen (36% van alle sterfgevallen in 2010, ofwel 49 600gevallen). Daarbij is het belangrijk dat in ruim de helft van de gevallen de arts aangaf dat dezehandelwijze in werkelijkheid waarschijnlijk geen levensverkortend effect had gehad. De frequentievan het niet-instellen of staken van een potentieel levensverlengende behandeling blijkt wat tefluctueren over de jaren heen: in 2010 was de geschatte frequentie 18%, ofwel 24 800 gevallen.De kenmerken van de patiënten bij wie deze beslissingen worden genomen zijn over de jaren zeervergelijkbaar. Anders dan euthanasie en hulp bij zelfdoding, betroffen deze beslissingen ouderen enjongeren en patiënten met diverse hoofddiagnosen in min of meer gelijke mate, en werden zegenomen door zowel huisartsen, medisch specialisten als specialisten ouderengeneeskunde. Er vondniet altijd overleg met de patiënt plaats (38% tot 59%), wat vaker werd overlegd met familie (58% tot79%).In 2010 werd bij 12,5% van alle sterfgevallen continue diepe sedatie toegepast, het vaakst doorhuisartsen. Dit is een duidelijke stijging ten opzichte van 2005 en 2001. Patiënten overleden vrijwelaltijd binnen een week na de start van de sedatie. Artsen gaven in vier op de 10 gevallen aan dat zij bijde toepassing van continue diepe sedatie rekening hadden gehouden met een mogelijklevensverkortend effect, maar bespoediging van het levenseinde was vrijwel nooit het doel vancontinue diepe sedatie.Bij 1,7% van alle sterfgevallen in 2010 had de arts aanwijzingen dat de patiënt zelf een einde aan zijnof haar leven had gemaakt. Van hen was 0,4% gestopt met eten of drinken (600 personen) en had0,2% zelf-gespaarde middelen ingenomen (275 personen); in de overige gevallen (0,9%, ofwel 1 275personen) waren veelal gewelddadige methoden gebruikt. Driekwart van degenen die waren gestoptmet eten of drinken was 80 jaar of ouder, en bijna de helft had een verzoek om euthanasie gedaandat niet was ingewilligd. Deze bevindingen dienen gezien het kleine aantal waarnemingen metvoorzichtigheid te worden geïnterpreteerd.
33
34
4De afbakening van euthanasie en andere medische beslissingenrond het levenseinde nader bekeken
4.1 InleidingMedische beslissingen rond het levenseinde worden in dit onderzoek geordend aan de hand van devolgende overwegingen:1234Wat doet de arts?Met welke intentie doet de arts dat?Wat is het effect van die handelwijze?Heeft de patiënt om die handelwijze gevraagd?
Als elk van deze vragen duidelijk is te beantwoorden is het mogelijk de desbetreffende medischebeslissing rond het levenseinde te classificeren als euthanasie, hulp bij zelfdoding, levensbeëindigendhandelen zonder uitdrukkelijk verzoek van de patiënt, intensivering van pijn- of symptoombestrijdingmet een mogelijk levensverkortend effect, of staken of niet-instellen van een mogelijklevensverlengende behandeling. In de eerste twee sterfgevallenonderzoeken, die plaatsvonden in1990 en 1995, is de validiteit van dit classificatiesysteem onderzocht. Daaruit bleek dat bevestigendeantwoorden op de vraag‘Was het overlijden het gevolg van het gebruik van een middel dat door u ofeen andere arts werd voorgeschreven, verstrekt of toegediend met het uitdrukkelijke doel hetlevenseinde te bespoedigen (of de patiënt zelf in staat te stellen het leven te beëindigen)?’naar hetoordeel van de respondent niet zonder meer mochten worden geïnterpreteerd als euthanasie, hulp bijzelfdoding of levensbeëindigend handelen zonder uitdrukkelijk verzoek. Soms vonden zij dat erveeleer sprake was van intensieve symptoombestrijding. Het ging daarbij bijvoorbeeld om gevallenwaarin alleen morfine werd toegediend en waarbij het leven van een stervende patiënt in zeergeringe mate werd bekort. Artsen zijn in dergelijke situaties niet altijd in staat hun eigen intentiesscherp te definiëren en kunnen het effect van hun handelen ook niet altijd goed inschatten.In 2001 werd voor het eerst onderzoek gedaan naar de praktijk van palliatieve sedatie. Bij palliatievesedatie wordt het bewustzijn van een patiënt in de laatste levensfase opzettelijk verlaagd, omanderszins niet behandelbaar lijden te verlichten. De grens tussen palliatieve sedatie enerzijds enlevensbeëindigend handelen of intensivering van symptoombestrijding met een mogelijklevensverkortend effect anderzijds bleek ook niet altijd scherp te trekken.
35
In het onderzoek van 2005 werd nader onderzoek gedaan naar dit afgrenzingsvraagstuk, door artsente vragen welke term zij het beste vonden passen bij de door hen uitgevoerde handelwijze. Daaruitbleek dat er een sterke samenhang was tussen het benoemen van een handelwijze en de intentie vande arts, het gebruikte middel, en de meldingsbereidheid. Artsen benoemden vooral die handelwijzenals ‘levensbeëindigend handelen’ waarbij er een intentie tot bespoediging van het levenseinde is en ergebruik wordt gemaakt van spierverslappende medicatie, en waren in dergelijke gevallen vrijwelaltijd bereid tot melding van het handelen bij een toetsingscommissie.In dit hoofdstuk wordt aandacht besteed aan de afbakening van euthanasie en hulp bij zelfdoding,levensbeëindiging zonder verzoek en intensieve vormen van symptoombestrijding.
4.2 Hoe benoemen artsen hun handelen?In tabel 4.1 is weergegeven welke term artsen het beste vonden passen bij de handelwijzen dievolgens het in het onderzoek gehanteerde classificatieschema in de categorieën euthanasie of hulpbij zelfdoding, levensbeëindigend handelen zonder verzoek en intensivering van pijn- ofsymptoombestrijding vielen. Voor de situaties waarin het volgens de onderzoeksclassificatie ging omeuthanasie en hulp bij zelfdoding, koos 77% van de respondenten ook voor die term, en 2% voor‘levensbeëindiging’. In 18% van de gevallen vond de arts ‘palliatieve of terminale sedatie’ een betereterm en in 2% werd gekozen voor de term ‘symptoombestrijding’. Levensbeëindiging zonder verzoekwerd nooit als zodanig benoemd door de arts: in 52% koos men voor ‘palliatieve of terminale sedatie’,in 41% voor ‘symptoombestrijding’, en in 2% voor ‘niet-behandelbeslissing’. Intensivering van pijn- ofsymptoombestrijding werd in geen enkel geval als een vorm van levensbeëindigend handelenbenoemd; 20% koos voor de term ‘palliatieve of terminale sedatie’, 58% voor ‘symptoombestrijding’,en 8% voor ‘niet-behandelbeslissing’.
36
Tabel 4.1 Meest passende term voor de handelwijze van de arts1Classificatie op basis van het onderzoek2Euthanasie en hulpbij zelfdodingN=496Meest passende term volgens de artsEuthanasie of hulp bij zelfdodingLevensbeëindigingPalliatieve of terminale sedatieSymptoombestrijdingNiet-behandelbeslissingOnbekend1
Levensbeëindigingzonder verzoekN=133%
Intensivering pijn-of symptoom-bestrijdingN=2 202
77218202
0 (n=0)0 (n=0)52 (n=7)41 (n=4)2 (n=1)5 (n=1)
002058814
Gewogen afgeronde percentages (deze hebben geen directe relatie met de ongewogen absolute aantallen die boven de kolommenstaan vermeld).
2
In het onderzoek werden deze handelwijzen geclassificeerd op basis van de aard van de handelwijze, de intentie ten aanzien vanmogelijke bespoediging van het levenseinde, het effect van de handelwijze, en het verzoek van de patiënt (zie bijlage A).
3
In verband met het kleine aantal is tussen haakjes het ongewogen absolute aantal waarnemingen vermeld.
4.3 Gebruikte middelenOok wat betreft de gebruikte middelen zijn er duidelijke verschillen tussen de drie handelwijzen (tabel4.2). Bij euthanasie en hulp bij zelfdoding werd in 76% van de gevallen gebruik gemaakt vanspierverslappers en barbituraten, en in 16% van morfine. Bij levensbeëindiging zonder verzoek enpijn- of symptoombestrijding werd vrijwel altijd gebruik gemaakt van morfine.Als artsen hun handelwijze zelf ‘euthanasie of hulp bij zelfdoding’ noemden waren in 96% van degevallen spierverslappers en barbituraten gebruikt, en in slechts 1% morfine. Handelwijzen waar determ ‘levensbeëindiging’ voor werd gekozen bestonden in 40% van de gevallen uit toediening vanspierverslappers en barbituraten, in 40% uit toediening van morfine, en in 20% uit toediening vanbenzodiazepinen. Bij handelwijzen die werden gelabeld als ‘symptoombestrijding’ of ‘palliatieve ofterminale sedatie’ werd vrijwel altijd morfine gebruikt (96% en 90%), al dan niet in combinatie metbenzodiazepinen.In het onderzoek is ook gevraagd of de patiënt in de laatste 24 uur voor het overlijden morfine hadgekregen, los van de vraag of daarbij rekening was gehouden met een eventueel levensverkortendeffect (tabel 4.2). Dat bleek bij 59% van alle sterfgevallen het geval geweest te zijn. In het geval vaneuthanasie en hulp bij zelfdoding was dit percentage 71%, bij levensbeëindiging zonder verzoek 97%en bij intensivering van pijn- of symptoombestrijding 94%. Bij levensbeëindiging zonder verzoek gafde arts in 42% aan dat morfine in een hogere dosering dan nodig was om pijn of andere symptomente bestrijden was gegeven. Bij euthanasie of hulp bij zelfdoding en intensivering van pijn- ofsymptoombestrijding was daar volgens de arts vrijwel nooit sprake van geweest.37
Tabel 4.2 Gebruikte middelen1Classificatie op basis van het onderzoek2Euthanasie en hulpbij zelfdodingN=496Gebruikte middelenSpierverslappers en barbituraten (allecombinaties)Morfine (alle combinaties excl. spierverslappers,barbituraten en benzodiazepinen)Andere middelenOnbekendKreeg de patiënt gedurende de laatste 24 uur voorhet overlijden morfine?JaHogere dosering gegeven dan nodig om pijnof andere symptomen te bestrijdenNeeOnbekend12Gewogen afgeronde percentagesIn het onderzoek werden deze handelwijzen geclassificeerd op basis van de aard van de handelwijze, de intentie ten aanzien van mogelijkebespoediging van het levenseinde, het effect van de handelwijze, en het verzoek van de patiënt (zie bijlage A).34In verband met het kleine aantal is tussen haakjes het ongewogen absolute aantal waarnemingen vermeld.Deze antwoordmogelijkheid werd niet aangeboden.
Levensbeëindigingzonder verzoekN=133%
Intensivering pijn-of symptoom-bestrijdingN=2202
761617
2 (n=1)89 (n=11)9 (n=1)0 (n=0)
049163
713272
97 (n=11)42(n=4)0 (n=0)3 (n=2)
94252
4.4
LevensverkortingDe mate van levensverkorting werd voor de drie hier besproken handelwijzen duidelijk verschillendingeschat (tabel 4.3). Voor euthanasie en hulp bij zelfdoding geldt dat er in 91% van de gevallen naarschatting sprake was van levensverkorting van een dag of meer, in 58% van een week of meer, en in23% van een maand of meer. Bij levensbeëindiging zonder verzoek was de geschatte mate vanlevensverkorting in 76% van de gevallen een dag of meer, maar in slechts 9% kwam men uit op eenweek of meer, en in geen van de gevallen op meer dan een maand. Intensivering van pijn- ofsymptoombestrijding leidde veel minder vaak tot meer dan een dag levensverkorting, namelijk in 15%van de gevallen. In 3% schatte de arts dat het leven met een week of meer was verkort, en in 1% meteen maand of meer. Bij pijn- of symptoombestrijding hadden artsen overigens ook het vaakst moeiteom de mate van levensverkorting te schatten: 11% kon de desbetreffende vraag niet beantwoorden.
38
Tabel 4.3 Geschatte mate van levensverkorting1Classificatie op basis van het onderzoek2Euthanasie en hulpbij zelfdodingN=496Waarschijnlijk geen levensverkortingof minder 24 uurEen tot zeven dagenEen tot vier wekenEen maand of meerOnbekend12Gewogen afgeronde percentagesIn het onderzoek werden deze handelwijzen geclassificeerd op basis van de aard van de handelwijze, de intentie ten aanzien vanmogelijke bespoediging van het levenseinde, het effect van de handelwijze, en het verzoek van de patiënt (zie bijlage A).3In verband met het kleine aantal is tussen haakjes het ongewogen absolute aantal waarnemingen vermeld
Levensbeëindigingzonder verzoekN=133%18 (n=3)67 (n=8)9 (n=1)0 (n=0)6 (n=1)
Intensivering pijn-of symptoom-bestrijdingN=2 20274122111
83338211
4.5 SlotEuthanasie en hulp bij zelfdoding waren in de meeste gevallen duidelijk te onderscheiden vanlevensbeëindiging zonder verzoek en intensivering van pijn- of symptoombestrijding. Als de artsaangaf dat het overlijden van een patiënt het gevolg was van toediening van een middel met hetuitdrukkelijke doel het levenseinde te bespoedigen, was er naar zijn of haar oordeel echter niet altijdsprake van euthanasie, hulp bij zelfdoding of levensbeëindiging. Dat gold vooral als er morfine wastoegediend en betrof iets meer dan 20% van alle gevallen van euthanasie en hulp bij zelfdoding. Als ermorfine was toegediend met het uitdrukkelijke doel het levenseinde van een patiënt te bespoedigen,wil dat ook niet altijd zeggen dat artsen van mening waren dat de dosering van morfine hoger wasdan nodig om pijn of symptomen te bestrijden. Het doel van effectieve pijn- of symptoombestrijdingdoor morfine bij patiënten die al in de stervensfase verkeren en de verwachting of hoop dat het lijdenvan de patiënt daarmee tevens niet onnodig lang duurt, zijn in deze gevallen waarschijnlijk nauwverbonden en niet goed van elkaar te onderscheiden.
39
40
5Melden van euthanasie en hulp bij zelfdoding
5.1 InleidingDe regionale toetsingscommissies euthanasie doen sinds 1998 jaarlijks verslag van het aantalmeldingen dat zij binnen krijgen. Vóór de instelling van de toetsingscommissies kon het aantalmeldingen berekend worden op basis van de dossiers van het Openbaar Ministerie. Voor de jarenwaarin het sterfgevallenonderzoek is uitgevoerd kan worden nagegaan welke percentage van hettotaal aantal gevallen van euthanasie en hulp bij zelfdoding wordt gemeld en of dat percentage in deloop der jaren verandert. Voor 1990 werd op deze manier vastgesteld dat 18% van het totaal aantalgevallen van euthanasie en hulp bij zelfdoding door artsen werd gemeld. In 1995, toen er meerduidelijkheid was ontstaan over de criteria waaraan artsen zich dienden te houden, was hetmeldingspercentage gestegen tot 41%. In 2001, na de instelling van de regionaletoetsingscommissies, was het percentage verder gestegen tot 54%, en in 2005, na deinwerkingtreding van de euthanasiewet, was het percentage 80%. In dat jaar gaf de overgrotemeerderheid van de artsen aan altijd te melden, en niet-melden niet denkbaar te vinden. De 20% niet-gemelde gevallen bleek dan ook voornamelijk te bestaan uit gevallen die door de arts zelf niet alseuthanasie werden gelabeld, ondanks het feit dat zij ‘ja’ hadden geantwoord op de vraag of hetoverlijden in het betreffende geval het gevolg was geweest vanhet gebruik van een middel dat door uof een andere arts werd voorgeschreven, verstrekt of toegediend met het uitdrukkelijke doel hetlevenseinde te bespoedigen (of de patiënt zelf in staat te stellen het leven te beëindigen),en ‘ja’ op devraag of deze beslissing was genomenop grond van een uitdrukkelijk verzoek van de patiënt.In dezeniet-gemelde gevallen werd vrijwel altijd morfine gebruikt in plaats van de reguliere euthanatica.
5.2 Aantal meldingen en meldingspercentage in 2010In 2010 ontvingen de regionale toetsingscommissies 3 136 meldingen van euthanasie en hulp bijzelfdoding. Het geschatte totale aantal gevallen op basis van het sterfgevallenonderzoek is 4 050(95%-betrouwbaarheidsinterval: 3 400 – 4 350), waarmee het meldingspercentage uitkomt op 77%(95%-betrouwbaarheidsinterval: 72% - 92%) (zie tabel 5.1). Dit betekent dat het meldingspercentageniet verder is gestegen en vrijwel gelijk is aan het percentage in 2005. Evenals in eerdere jaren was in2010 het meldingspercentage het hoogst onder specialisten ouderengeneeskunde, die 92% van dedoor hen uitgevoerde gevallen meldden, gevolgd door huisartsen met 79%. Het percentage gemeldegevallen was met 54% het laagst onder medisch specialisten. In 2005 werd verondersteld dat hetrelatief hoge meldingspercentage voor medisch specialisten van 76% in dat jaar een toevalsfluctuatie
41
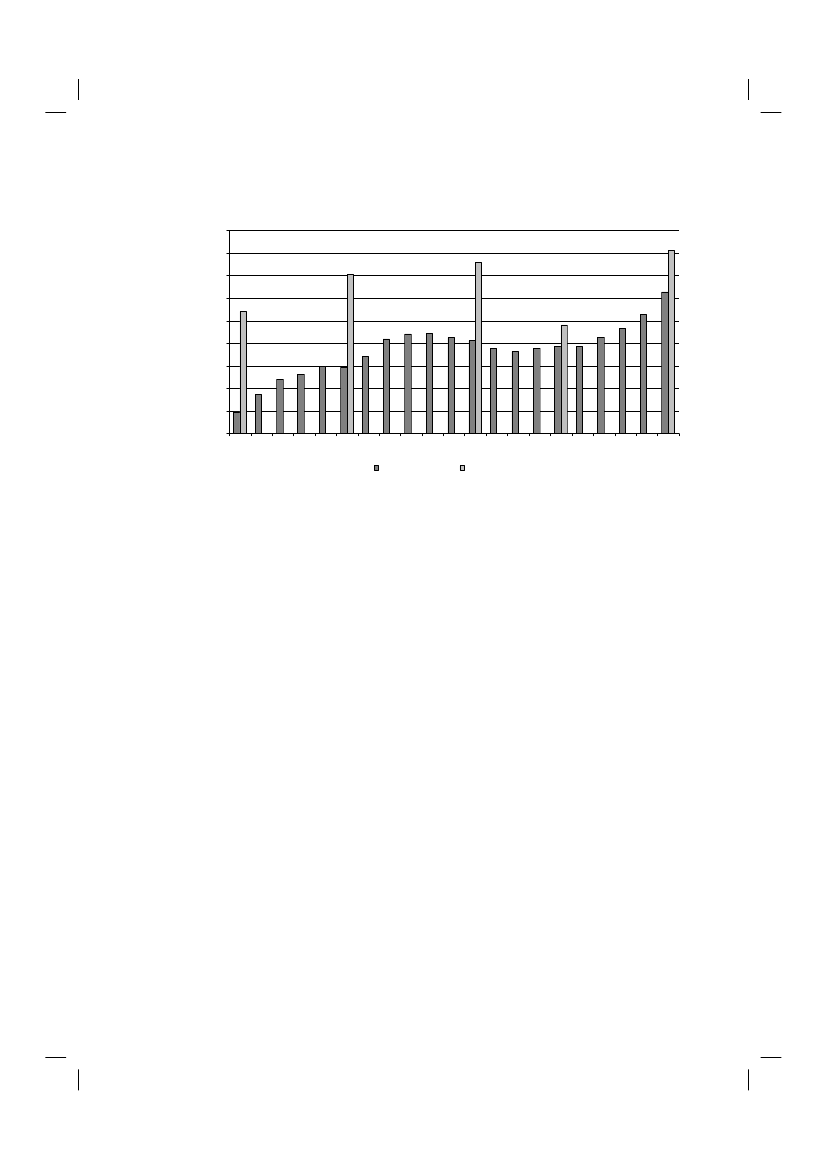
was; dat lijkt te worden bevestigd door het lagere percentage dat voor 2010 werd gevonden. Medischspecialisten zijn daarmee duidelijk de minst meldende beroepsgroep.In figuur 5.1 is de verhouding tussen het aantal uitgevoerde en gemelde gevallen sinds 1990 grafischweergegeven. De toename van het aantal gemelde gevallen sinds 2005 is dus toe te schrijven aan detoename in het aantal uitgevoerde gevallen.Tabel 5.1 Totaal aantal en gemelde gevallen van euthanasie en hulp bij zelfdodingHuisartsenMedischspecialisten19901Totaal aantal gevallen van euthanasie en hulp bij zelfdodingAantal gemelde gevallen van euthanasie en hulp bijzelfdodingMeldingspercentage21995Totaal aantal gevallen van euthanasie en hulp bij zelfdodingAantal gemelde gevallen van euthanasie en hulp bijzelfdodingMeldingspercentage22001Totaal aantal gevallen van euthanasie en hulp bij zelfdodingAantal gemelde gevallen van euthanasie en hulp bijzelfdodingMeldingspercentage22005Totaal aantal gevallen van euthanasie en hulp bij zelfdodingAantal gemelde gevallen van euthanasie en hulp bijzelfdodingMeldingspercentage22010Totaal aantal gevallen van euthanasie en hulp bij zelfdodingAantal gemelde gevallen van euthanasie en hulp bijzelfdodingMeldingspercentage212Niet beschikbaar voor huisartsen, specialisten en verpleeghuisartsen apart95%-betrouwbaarheidsintervallen meldingspercentage: 1990 16%-23%; 1995 35%-49%; 2001 50%-67%; 2005 72%-90%; 2010 72-92%
Specialistenouderen-geneeskunde
Totaal
---2 6251 163442 9251 761602 1251 697803 5752 81979
---90027430775252332251707637520254
---752635100414175668812511592
2 700486183 6001 466413 8002 054542 4251 933804 0503 13677
42
Figuur 5.1 Aantal gemelde gevallen en totaal aantal gevallen van euthanasie en hulp bij zelfdodingsinds 19904500400035003000250020001500100050001990 1991 1992 1993 1994 1995 1996 1997 1998 1999 2000 2001 2002 2003 2004 2005 2006 2007 2008 2009 2010aantal gemelde gevallentotaal aantal gevallen
5.3
Melden en niet-melden
In de vragenlijst voor het sterfgevallenonderzoek werd voor elk geval waarbij sprake was van eenmedische beslissing rond het levenseinde gevraagd of arts het desbetreffende sterfgeval had gemeldbij een regionale toetsingscommissie. Als er volgens de in het onderzoek gehanteerde classificatiesprake was van euthanasie of hulp bij zelfdoding, antwoordde 80% van de artsen deze vraag met ‘ja’.Dit percentage komt goed overeen met het percentage van 77% dat is berekend op basis van hetwerkelijke aantal gemelde gevallen. Als de vraag naar melding met ‘nee’ werd beantwoord, werdgevraagd waarom geen melding had plaatsgevonden. In 98% van de gevallen van euthanasie en hulpbij zelfdoding gaf de arts aan dat het ‘geen levensbeëindigend handelen’ betrof; in 2% ging het om de‘rompslomp van het melden’; en in 4% had de arts ‘andere redenen’, die er meestal ook opneerkwamen dat er volgens de arts geen sprake was van euthanasie op hulp bij zelfdoding. Hetgegeven dat er mogelijk niet aan de zorgvuldigheidseisen was voldaan werd door geen enkele arts alsreden genoemd om niet te melden. In 2005 gaf de arts in 79% van de niet-gemelde gevallen aan dater geen sprake was geweest van levensbeëindigend handelen, 10% dat er mogelijk niet aan dezorgvuldigheidseisen was voldaan, in 10% dat men op zag tegen mogelijke juridische consequenties,en in 3% dat levensbeëindiging een zaak tussen arts en patiënt is. Deze percentages dienen vanwegede kleine aantallen niet-gemelde gevallen in de steekproef met enige voorzichtigheid geïnterpreteerdte worden.In tabel 5.2 wordt een vergelijking weergegeven van kenmerken van het handelen bij gemelde enniet-gemelde gevallen van euthanasie en hulp bij zelfdoding. Daaruit blijkt dat gevallen waarin dearts zelf de term ‘euthanasie of hulp bij zelfdoding’ het meest passend vond voor de uitgevoerdehandelwijze altijd waren gemeld. Als de term ‘levensbeëindiging’ het meest passend gevonden werdwas het handelen niet altijd gemeld, maar dat kwam niet vaak voor. Als de arts de term‘symptoombestrijding’ of ‘palliatieve of terminale sedatie’ het meest passend vond was het handelenvrijwel nooit gemeld. Er is ook een sterke relatie tussen de gebruikte middelen en het al of niet
43
melden. Bij gebruik van spierverslappers en barbituraten waren euthanasie en hulp bij zelfdodingaltijd gemeld, bij gebruik van morfine of benzodiazepinen was geen enkel geval gemeld. Als er eenSCEN-arts was geconsulteerd werd 97% van de gevallen gemeld, en als een andere arts de consultatiehad uitgevoerd, wat niet vaak voorkwam, werd slechts 5% van de gevallen gemeld.Wat betreft de kenmerken van de patiënten bij wel- en niet-gemelde gevallen van euthanasie en hulpbij zelfdoding (tabel 5.3) valt op dat bij de niet-gemelde gevallen patiënten gemiddeld wat ouderwaren en vaker een andere hoofddiagnose dan kanker hadden, en dat de mate van levensverkortingin niet-gemelde gevallen vaker beperkt was tot een week of minder.Tabel 5.2 Kenmerken van het handelen bij gemelde en niet-gemelde gevallen van euthanasie en hulpbij zelfdoding1 2Wel gemeld%Meest passende term volgens de artsEuthanasie of hulp bij zelfdodingLevensbeëindigingSymptoombestrijding / palliatieve of terminale sedatieGebruikte middelenSpierverslappers en barbituraten, alle combinatiesMorfine, alle combinaties excl. spierverslappers enbarbituratenBenzodiazepinen, alle combinaties excl. spierverslappers,barbituraten en morfineOverige middelen / onbekendConsultatie in het kader van de toetsingsprocedureSCEN-artsAndere artsGeen consultatie1
Niet gemeld
N=433N=9N=46N=424N=33N=7N=24N=440N=11N=37
10064110000319757
0369901001006939593
Gewogen afgeronde rij-percentages (deze hebben geen directe relatie met de ongewogen absolute aantallen die boven dekolommen staan vermeld).
2
De vraag of het handelen was gemeld was door acht respondenten niet beantwoord.
44
Tabel 5.3 Patiëntkenmerken bij gemelde en niet-gemelde gevallen van euthanasie en hulp bijzelfdoding1 2Wel gemeldN=443%Leeftijd patiënt0-64 jaar65-79 jaar80 jaar of ouderGeslacht patiëntManVrouwHoofddiagnose3KankerHart- en vaatziektenAnders/onbekendLevensverkortingMinder dan een weekEen week of meerOnbekend123Gewogen afgeronde percentagesDe vraag of het handelen was gemeld was door acht respondenten niet beantwoord.Betreft doodsoorzaak zoals vermeld in de doodsoorzakenregistratie
Niet gemeldN=45
38392258428331428711
214732544663102790100
5.4 SlotHet meldingspercentage voor euthanasie en hulp bij zelfdoding was in 2010 naar schatting 77% en isvergelijkbaar met 2005, toen het percentage 80% was. De toename gedurende de laatste jaren vanhet aantal bij de toetsingscommissies gemelde gevallen is dan ook toe te schrijven aan een toenamein het aantal uitgevoerde gevallen, en niet aan een toegenomen meldingsbereidheid van artsen. Dereden om euthanasie of hulp bij zelfdoding niet te melden was vrijwel altijd dat de arts dedesbetreffende handelwijze niet zag als een vorm van levensbeëindiging. Het kwam nog maar zeldenvoor dat artsen om andere redenen afzagen van melding. Niet-gemelde gevallen onderscheidden zichvan wel-gemelde gevallen doordat er gebruik werd gemaakt van morfine of benzodiazepinen inplaats van de reguliere euthanatica. Deze gevallen deden zich het vaakst voor bij medisch specialistenen leken qua patiëntkenmerken veelal op gevallen van intensivering van pijn- ofsymptoombestrijding: patiënten waren vaak wat ouder dan bij wel-gemelde euthanasie of hulp bijzelfdoding, hadden vaker andere hoofddiagnosen dan kanker, en hadden een levensverwachting diemeestal beperkt was tot een week of minder.
45
46
6Beschouwing
6.1 Belangrijkste bevindingenDe schattingen van de frequenties van de verschillende medische beslissingen rond het levenseinde in2010 en de trends over de tijd worden samengevat in tabel 6.1.In 2010 werd naar schatting bij 2,8% van alle overledenen (3 850 personen) euthanasie uitgevoerd.Aan 0,1% van alle overledenen (200 personen) werd hulp bij zelfdoding verleend. Van alle in 2010overleden personen hadden er 9 100 hun arts verzocht om euthanasie of hulp bij zelfdoding. Bij 5050van hen kwam het niet tot uitvoering, in bijna de helft van de gevallen omdat de desbetreffendepersoon al was overleden voordat het tot uitvoering kon komen, en in een derde omdat de arts vonddat niet aan de zorgvuldigheidseisen was voldaan. Net als in de voorgaande jaren werden in 2010 demeeste gevallen van euthanasie en hulp bij zelfdoding uitgevoerd door huisartsen, bij patiëntenjonger dan 80 jaar, en bij patiënten met kanker. Van deze patiënten had de grote meerderheid eengeschatte levensverwachting van minder dan een maand. Ouderen en patiënten met anderehoofddiagnosen dan kanker hadden een grotere kans dan anderen dat hun verzoek niet werduitgevoerd.Het meldingspercentage voor euthanasie en hulp bij zelfdoding was in 2010 naar schatting 77%; in2005 was het meldingspercentage 80%. De toename van het aantal bij de regionaletoetsingscommissies gemelde gevallen sinds 2005 is dus toe te schrijven aan een toename in hetaantal uitgevoerde gevallen, en niet aan een toename van het meldingspercentage. De reden om eengeval van euthanasie of hulp bij zelfdoding niet te melden was in 2010 vrijwel altijd dat de arts dedesbetreffende handelwijze niet zag als een vorm van levensbeëindiging. Het kwam nog maar zeldenvoor dat artsen om andere redenen afzagen van melding. Niet-gemelde gevallen onderscheidden zichvan wel-gemelde gevallen doordat gebruik werd gemaakt van andere middelen dan de reguliereeuthanatica, vooral morfine en benzodiazepinen. Deze gevallen deden zich het vaakst voor bijmedisch specialisten. De patiënten waren vaak wat ouder dan bij wel-gemelde euthanasie of hulp bijzelfdoding, hadden vaker andere hoofddiagnosen dan kanker, en hadden meestal eenlevensverwachting van een week of minder.Opvallende bevindingen ten aanzien van andere medische beslissingen rond het levenseinde daneuthanasie en hulp bij zelfdoding in 2010 zijn dat de frequentie van levensbeëindiging zonderuitdrukkelijk verzoek verder was gedaald (0,2% van alle overledenen in 2010, 300 personen), terwijl de
47
frequentie van intensivering van pijn- of symptoombestrijding waarbij rekening werd gehouden meteen levensverkortend effect sterk was toegenomen (36% van alle overledenen in 2010, 49 600personen). Daarbij is het belangrijk dat in ruim de helft van de gevallen de arts aangaf dat dezehandelwijze in werkelijkheid waarschijnlijk geen levensverkortend effect had gehad. De frequentievan het niet-instellen of staken van een potentieel levensverlengende behandeling was ietstoegenomen (18% van alle overledenen in 2010, 24 800) ten opzichte van 2005, toen het percentageoverigens wat lager was dan in de voorgaande jaren.In 2010 was bij 12,5% van alle overledenen (16 800 personen) continue diepe sedatie toegepast, hetvaakst door huisartsen. Dit is een duidelijke stijging ten opzichte van 2005. Patiënten overledenvrijwel altijd binnen een week na de start van de sedatie.De frequentie van levensbeëindiging door de patiënt zelf, zonder directe hulp van een arts, wordt opbasis van het sterfgevallenonderzoek geschat op 1,7% van alle overledenen in 2010: in 0,4% van degevallen (600 personen) was de patiënt gestopt met eten en drinken, in 0,2% van de gevallen (275personen) waren zelfgespaarde middelen ingenomen, en in de overige gevallen waren veelalgewelddadige methoden gebruikt.Tabel 6.1 Frequenties van medische beslissingen rond het levenseinde, continue diepe sedatie enlevensbeëindiging door de patiënt zelf2010%Medische beslissingen rond hetlevenseindeEuthanasieHulp bij zelfdodingLevensbeëindiging zonderuitdrukkelijk verzoek van de patiëntIntensivering van pijn- ofsymptoombestrijding metbespoediging van het levenseinde alsmogelijk neveneffectAfzien van potentieellevensverlengende behandelingContinue diepe sedatieLevensbeëindiging door de patiënt zelfStoppen met eten en drinkenInnemen zelf-gespaarde middelenAndere methode0,40,20,9(0,3 – 0,6)(0,1 – 0,3)(0,7 – 1,1)(95% BI)(57 – 59)
2005%431,70,10,425(95% BI)(42 – 44)
2001%442,60,20,720(95% BI)(43 – 45)
1995%432,40,20,719(95% BI)(41 – 44)
1990%391,70,20,819(95% BI)(38 – 41)
582,80,10,236
(2,5 – 3,2)(0,1 – 0,2)(0,1 – 0,3)
(1,5 – 1,8)(0,0 – 0,1)(0,2 – 0,6)
(2,3 – 2,8)(0,1 – 0,3)(0,5 – 0,9)
(2,1 – 2,6)(0,1 – 0,3)(0,5 – 0,9)
(1,4 – 2,1)(0,1 – 0,3)(0,6 – 1,1)
(35,2 – 37,6)
(23,5 – 26,0)
(19 – 21)
(18 – 20)
(18 – 20)
18
(17,3 – 19,1)
16
(15,0 – 16,2)
20
(19 – 21)
20
(19 – 21)
18
(17 – 19)
12
(11,6 – 13,1)
8,2
(7,8 – 8,6)
48
6.2 Betrouwbaarheid van de gegevensHet sterfgevallenonderzoek is uitgevoerd door het Centraal Bureau voor de Statistiek. De identiteitvan de overledenen in de steekproef was niet bekend bij de onderzoekers en de persoonsgegevensvan de aangeschreven artsen werden vernietigd zodra de betreffende vragenlijst wasterugontvangen. De respons was met 74% behoorlijk hoog en vergelijkbaar met die van de eerderesterfgevallenonderzoeken. De formulering van de belangrijkste vragen was identiek aan die ineerdere onderzoeken, waardoor de vergelijkbaarheid goed is. Bij de toewijzing van sterfgevallen aande diverse strata is er in 2010 voor gekozen minder gevallen te plaatsen in de strata van plotselingeen onverwachte sterfgevallen waarbij een medische beslissing onmogelijk was. De omvang van decategorie plotselinge en onverwachte sterfgevallen is waarschijnlijk deels daardoor afgenomen. Deschattingen van het voorkomen van medische beslissingen rond het levenseinde met een duidelijkeimpact bij patiënten bij wie het overlijden verwacht werd zijn hierdoor waarschijnlijk niet beïnvloed,maar die van minder ingrijpende beslissingen bij patiënten die relatief plotseling en onverwachtoverleden mogelijk wel.
6.3 Gestegen frequentie van euthanasieIn het onderzoek van 2005, drie jaar na de inwerkingtreding van de euthanasiewet, werd een dalingvan de frequentie van euthanasie gevonden ten opzichte van 2001. Dit was een verrassendebevinding, omdat de indruk bestond dat de praktijk van euthanasie en hulp bij zelfdoding in dieperiode was gestabiliseerd doordat in de daaraan voorafgaande jaren duidelijkheid was ontstaan overde voorwaarden waaronder artsen euthanasie konden uitvoeren of hulp bij zelfdoding kondenverlenen zonder risico te lopen op strafrechtelijke gevolgen. In 2010 was de frequentie van euthanasieweer ongeveer gelijk aan het niveau van 2001. De daling van de frequentie in 2005 was kennelijk vantijdelijke aard. Een mogelijke verklaring daarvoor is dat artsen moesten wennen aan deinwerkingtreding van de wet en zich aanvankelijk terughoudend hebben opgesteld. Zij leken soms tekiezen voor palliatieve sedatie als alternatief voor euthanasie. In 2005 werd daarnaast in eenfocusgroeponderzoek onder artsen aandacht gevraagd voor de druk die sommige patiënten en hunfamilie uitoefenden om gehoor te geven aan verzoeken om levensbeëindiging.7Mogelijk warenartsen ook daardoor wat terughoudender geworden. De bevinding dat het percentage ingewilligdeverzoeken in 2001 was gestegen in vergelijking met 2005 is een aanwijzing dat artsen na 2005bereidwilliger zijn geworden verzoeken om euthanasie of hulp bij zelfdoding in te willigen, ofwel datverzoeken vaker voldeden aan de zorgvuldigheidscriteria.Overigens is niet alleen het percentage ingewilligde verzoeken, maar ook het totaal aantal verzoekengestegen tussen 2005 en 2010. Kennelijk is de bekendheid van patiënten met de mogelijkheid vaneuthanasie en hun behoefte eraan ook toegenomen. Dat neemt niet weg dat de praktijk vaneuthanasie en hulp bij zelfdoding nog steeds vooral patiënten met kanker en een kortelevensverwachting betreft. Er is vooralsnog geen sprake van een duidelijke uitbreiding van de praktijknaar andere patiëntgroepen, zoals patiënten met dementie of ouderen zonder medisch grondlijden.
7
Zie Onwuteaka-Philipsen BD, et al. Evaluatie Wet toetsing levensbeëindiging op verzoek en hulp bij zelfdoding. Den Haag, ZonMw,mei 2007.
49
Mogelijk gaat dat de komende jaren, onder invloed van de vergrijzing en het maatschappelijke debatover de grenzen van zelfbeschikking aan het einde van het leven, veranderen.
6.4 Meldingsbereidheid en het ‘grensgebied’In het onderzoek van 2010 werden bevindingen uit eerder onderzoek ten aanzien van de bereidheidvan artsen om levensbeëindigend handelen te melden bij een regionale toetsingscommissiebevestigd. De meldingsbereidheid is groot, en doelbewust niet melden, bijvoorbeeld omdat men bangis dat niet aan de zorgvuldigheidseisen is voldaan of omdat men bezwaren heeft tegen melding,kwam nauwelijks meer voor. Niet-melden bleek in 2010 in nog sterkere mate dan eerder verklaard tekunnen worden doordat de constatering van een arts dat het overlijden van een patiënthet gevolgwas van middelen die op verzoek van de betrokkene werden toegediend met het uitdrukkelijke doel hetlevenseinde te bespoedigen,niet wil zeggen dat er volgens hem of haar sprake was van euthanasie. Indergelijke situaties wordt meestal geen gebruik gemaakt van reguliere euthanatica, maar vanmorfine en/of benzodiazepinen, wat het moeilijk maakt om vast te stellen of het overlijdendaadwerkelijk het gevolg was van de toediening van middelen. Bovendien gaat het vaak om patiëntenmet een zeer korte levensverwachting, die waarschijnlijk ook zonder de toediening van middelenbinnen enkele dagen of zelfs uren overleden zouden zijn. Het is opvallend dat deze praktijk zich vooralonder medisch specialisten voordeed: zij meldden in ongeveer de helft van de gevallen, terwijlhuisartsen en specialisten ouderengeneeskunde 80% tot 90% van de door hen uitgevoerde gevallenmeldden.Volgens sommigen is een hoger meldingspercentage niet haalbaar, doordat de in hetsterfgevallenonderzoek gehanteerde definitie van euthanasie en hulp bij zelfdoding te ruim is.8Deintentie van de arts weegt daarin zwaar mee, terwijl deze niet altijd duidelijk is vast te stellen, ookniet door de betrokkene zelf. Het feitelijke handelen van de arts en de gevolgen daarvan zoudendoorslaggevend moeten zijn. Het classificatiesysteem in het onderzoek is gebaseerd op de notie dathet feitelijke handelen en de gevolgen daarvan cruciaal zijn, maar dat daarnaast de intentie van dearts ook van belang is, onder meer om overlijden als onbedoeld gevolg van de toediening vanbepaalde medicatie buiten de categorie levensbeëindigend handelen te kunnen houden. In dedefinitie van euthanasie wordt bovendien verwezen naardoelbewusthandelen van de arts.9Inspecifieke gevallen is beantwoording van de vraag of toediening van middelen daadwerkelijk hetoverlijden van een patiënt tot gevolg heeft gehad van groot belang voor het oordeel of het omlevensbeëindigend handelen ging. In het onderzoek wordt de beantwoording van deze vraagovergelaten aan de responderende arts. Of het toedienen van middelen daadwerkelijk heeft geleid tothet overlijden van de patiënt is, zeker bij middelen waarvan het levensverkortende effect onzeker isen sterk afhankelijk van de situatie van de patiënt, voor de arts die het handelen uitvoert al niet ofnauwelijks vaststelbaar, laat staan voor buitenstaanders zonder gedetailleerde kennis van desituatie.10Detailvragen over de toegediende doseringen morfine zijn in het sterfgevallenonderzoekvan 2010 dan ook achterwege gelaten, ook al omdat die een behoorlijke inspanning vragen van derespondenten. Het moge duidelijk zijn dat de in het onderzoek gehanteerde classificatie tot gevolg8910Zie Den Hartogh G. Mysterieuze cijfers: meldingspercentage kan niet meer stijgen. Medisch Contact 2003;58:1063-1066.Staatscommissie Euthanasie. Rapport inzake euthanasie. Den Haag: Staatsuitgeverij, 1985.Dit geldt overigens ook voor de intentie van de arts.
50
heeft dat de omvang van de praktijk van levensbeëindigend handelen in ieder geval niet wordtonderschat, en dat het meldingspercentage niet wordt overschat. Wel is het mogelijk omgrensgebieden waarin niet zeker is dat er werkelijk sprake is van levensbeëindigend handelen naderin kaart te brengenIn de rapporten over de eerste twee landelijke onderzoeken naar medische beslissingen rond hetlevenseinde in 1990 en 1995 werd ook al vastgesteld dat de in het sterfgevallenonderzoekgehanteerde classificatie van euthanasie en andere medische beslissingen rond het levenseinde nietin alle gevallen overeenkomt met de manier waarop artsen hun handelwijzen beleven. Op grond vanuitgebreide interviews met artsen werd toen geschat dat de omvang van het ‘grensgebied’, waarinniet zonder meer is vast te stellen of een handelwijze als levensbeëindigend handelen of alsintensieve symptoombestrijding moet worden opgevat, ongeveer 2% van het totale aantalsterfgevallen was. In de classificatie in het sterfgevallenonderzoek viel dit grensgebied in de categorieintensivering van pijn- of symptoombestrijding.Kwantificering van de omvang in 2010 van het grensgebied binnen de categorieën euthanasie enhulp bij zelfdoding, levensbeëindiging zonder uitdrukkelijk verzoek van de patiënt, en intensiveringvan pijn- of symptoombestrijding, lijkt mogelijk op grond van gegevens uit hetsterfgevallenonderzoek. Daartoe kunnen we kijken naar de combinaties van antwoorden op de vraagof het overlijden het gevolg was van middelen die werden toegediend met het uitdrukkelijke doel hetlevenseinde te bespoedigen, de vraag welke middelen daarbij werden gebruikt, en de vraag ofmorfine werd toegediend in een hogere dosering dan nodig was om pijn of andere symptomen tebestrijden. Binnen de categorieën euthanasie, hulp bij zelfdoding en levensbeëindigend handelenzonder verzoek is de vraag of het overlijden het gevolg was van een middel dat werd toegediend methet uitdrukkelijke doel het levenseinde te bespoedigen altijd met ‘ja’ beantwoord. Als daarbijreguliere euthanatica (spierverslappers en barbituraten) worden toegediend valt het handelen zekerniet in het grensgebied. Als in deze situatie geen reguliere euthanatica worden gebruikt, maar welmorfine in een hogere dosering dan nodig om pijn of andere symptomen te bestrijden, valt hethandelen ook niet in het grensgebied. Als er andere middelen dan de reguliere euthanatica wordengebruikt én er geen sprake is van een hogere dosering morfine dan nodig, dan valt het handelen welin het grensgebied. Voor intensivering van pijn- of symptoombestrijding geldt dat de vraag oftoediening van een middel met het uitdrukkelijke doel het levenseinde te bespoedigen de oorzaak vanhet overlijden was altijd met ‘nee’ is beantwoord. Als echter morfine wordt toegediend in een hogeredosering dan nodig om symptomen te bestrijden, valt het handelen in het grensgebied van decategorie intensivering van pijn- of symptoombestrijding.In tabel 6.2 is weergegeven wat de op deze wijze berekende omvang van het grensgebied in 2010 is.Binnen de categorie euthanasie en hulp bij zelfdoding valt 16% van alle gevallen in het grensgebied,binnen de categorie levensbeëindiging zonder verzoek 56%, en binnen de categorie intensivering vanpijn- en symptoombestrijding 1,7%. In totaal gaat het naar schatting om 1,2% van alle sterfgevallen.Uiteraard dienen deze schattingen met de nodige voorzichtigheid te worden geïnterpreteerd, metname die in de categorie levensbeëindiging zonder verzoek waarin het aantal waarnemingen ergklein is. Als we de meldingen in 2010 alleen betrekken op gevallen van euthanasie en hulp bijzelfdoding die niet in het grensgebied vallen is het meldingspercentage 92%.
51
Tabel 6.2 Grensgebieden binnen de categorieën euthanasie en hulp bij zelfdoding, levensbeëindigendhandelen zonder verzoek en intensivering van symptoombestrijding1Euthanasie enhulp bijzelfdodingN=469NBespoediging levenseindeuitdrukkelijke doel, reguliereeuthanaticaBespoediging levenseindeuitdrukkelijke doel, morfine in eenhogere dosering dan nodig om pijnof andere symptomen te bestrijdenBespoediging levenseindeuitdrukkelijke doel, andere middelenBespoediging levenseinde nietuitdrukkelijke doel, morfine in eenhogere dosering dan nodig om pijnof andere symptomen te bestrijdenBespoediging levenseinde nietuitdrukkelijke doel, morfine niet ineen hogere dosering dan nodig omsymptomen te bestrijdenTotaal1
Levensbeëindi-ging zonderverzoekN=12N5%1,6
Intensivering pijn- Alle sterfgevallenof symptoom-bestrijdingN=2 129N%N3 300%2,42010
%81,4
3 295
125
3,1
125
42,2
250
0,2
630
15,5
170
56,28401,7
800840
0,60,6
48 760
98,3
48 760
35,9
4 050
100
300
100
49 600
100
Gewogen afgeronde absolute aantallen en percentages; gevallen waarvoor een of meer waarnemingen misten zijn buiten beschouwing gelaten(deze hebben geen directe relatie met de ongewogen absolute aantallen die boven de kolommen staan vermeld).
6.5 Overige bevindingenIn 2010 overlegden artsen hun beslissing om euthanasie uit te voeren of hulp bij zelfdoding teverlenen minder vaak met verpleegkundigen of verzorgenden dan in eerdere jaren. Medischspecialisten en specialisten ouderengeneeskunde deden dat nog steeds in de grote meerderheid vande gevallen, maar huisartsen in nog maar 13%. Het is onbekend hoe vaak verpleegkundigen ofverzorgenden betrokken waren bij de zorg voor patiënten in de thuissituatie, maar als daar sprakevan is is goede samenwerking met de huisarts van belang, zeker als het gaat om ingrijpendehandelwijzen zoals euthanasie en hulp bij zelfdoding . Mogelijk is de dalende frequentie van overlegte verklaren door veranderingen in de organisatie van de verpleegkundige thuiszorg in de afgelopenjaren, waardoor de afstand tussen de huisarts en verpleegkundigen is vergroot. Of de mate vanoverleg weer toeneemt door aanpassingen die na 2010 hebben plaatsgevonden moet afgewachtworden.
52
De frequentie van pijn- en symptoombestrijding rekening houdend met een mogelijklevensverkortend effect is sterk toegenomen, evenals de toepassing van palliatieve sedatie. Beidehandelwijzen, die overigens voor een deel overlappen, betreffen in het overgrote deel van de gevallenernstig zieke patiënten met een zeer korte levensverwachting. Dat geldt ook voor levensbeëindigendhandelen zonder verzoek, waarvan de frequentie echter is afgenomen. Dat laatste mag als eenpositieve ontwikkeling worden gekenschetst. Het is niet ondenkbaar dat levensbeëindigend handelenzonder verzoek niet helemaal vermijdbaar is, omdat zich altijd noodsituaties kunnen voordoen waarineen terminale patiënt ernstig lijdt zonder dat hij of zij kan aangeven welke behandeling hij of zijwenselijk vindt, en waarin de arts, bij voorkeur samen met de familie, van mening is dat de enigebehandeling die het belang van de patiënt dient levensbeëindiging is. Door goed en tijdig tecommuniceren met patiënten over het te verwachten beloop van een ernstige ziekte en hunbehandelwensen, kan deze praktijk evenwel tot een minimum worden beperkt. De discussie over devoorwaarden waaronder euthanasie toelaatbaar is in Nederland en het belang van het weloverwogenen vrijwillige verzoek daarbij, heeft waarschijnlijk bijgedragen aan de afname van de frequentie vanlevensbeëindiging zonder verzoek.11Het lijkt niet waarschijnlijk dat de sterk toegenomen frequentie van intensivering vansymptoombestrijding en palliatieve sedatie is te verklaren doordat de ernst van de symptomen vanstervende patiënten is toegenomen. Wel zou er sprake kunnen zijn van verder toegenomen kennisover en aandacht voor goede symptoombestrijding in de laatste levensfase. Artsen dienen vaakmorfine toe rekening houdend met de mogelijkheid dat daardoor het levenseinde wordt bespoedigd,maar geven tegelijkertijd aan dat zij, waarschijnlijk terecht, denken dat het levensverkortende effectin de praktijk vaak miniem of afwezig is. Beide handelwijzen vallen weliswaar meestal binnen hetdomein van het normale medische handelen, maar zijn daarmee nog niet uitgesloten van ethischevraagstukken. Het is bijvoorbeeld opvallend dat artsen die menen dat intensievesymptoombestrijding mogelijk een levensverkortend effect heeft dit lang niet altijd bespreken met depatiënt of diens naasten. Ook het buiten bewustzijn brengen van patiënten opdat zij het lijden in destervensfase niet langer bewust hoeven mee te maken, is een ingrijpende handelwijze, diezorgvuldige bespreking en communicatie met betrokkenen vergt. Het is daarom van belang om deontwikkelingen rond intensivering van pijn- of symptoombestrijding en palliatieve sedatie zorgvuldigverder te volgen.Beslissingen over het al of niet inzetten van potentieel levensverlengende medische behandelingenbij ernstig zieke patiënten in de laatste levensfase kunnen ook ethische dilemma’s oproepen.Onderzoek heeft uitgewezen dat zowel patiënten, familie als artsen vinden dat er vaak te lang wordtdoorbehandeld. De frequentie van beslissingen om af te zien van potentieel levensverlengendebehandeling is in de loop der jaren redelijk stabiel gebleven, en betrof ook in 2010 ongeveer een op devijf sterfgevallen. Het grootste deel van deze beslissingen komt voor rekening van medischspecialisten. Ook deze beslissingen worden slechts in een minderheid van de gevallen met patiëntenbesproken. Besluitvorming over de doelen van zorg en het medische beleid in de laatste levensfasevindt kennelijk ook heden ten dage nog lang niet altijd expliciet en transparant plaats, in overleg metde patiënt en andere betrokkenen.11Over de bevindingen ten aanzien van levensbeëindiging bij pasgeborenen, een deelgebied van levensbeëindigend handelenzonder verzoek, zal separaat worden gerapporteerd.
53
Artsen gaven voor 1,7% van de in 2010 overleden personen aan dat zij aanwijzingen hadden dat dezeeen einde aan hun leven hadden gemaakt. Onder hen waren 600, veelal oudere, personen gestoptmet eten en drinken, terwijl 275 personen (zelf-gespaarde) middelen hadden ingenomen. Dezeschattingen zijn veel lager dan de frequenties die in een eerder onderzoek werden gevonden.12Daarbij dient in ogenschouw te worden genomen dat beide onderzoeken niet goed vergelijkbaar zijn.In het eerder gepubliceerde onderzoek werd aan een steekproef uit de Nederlandse bevolkinggevraagd of zij nauw betrokken waren geweest bij iemand die het leven ‘in eigen beheer’ hadbeëindigd. Op basis van een uitgebreide vragenlijst en een complexe statistische analyse werdgeschat dat doelbewust stoppen met eten en drinken, in overleg met intimi of zorgverleners,ongeveer 2 800 keer per jaar voorkwam, en het innemen van zelf-verzamelde medicatie 1 600 keer.Een steekproef van sterfgevallen, zoals in het sterfgevallenonderzoek, is in principe geschikter omfrequentieschatting te berekenen. Echter, een beperking van ons onderzoek is dat artsen mogelijk nietaltijd op de hoogte zijn van de levensbeëindigende handelingen van hun patiënten. Aan de anderekant kan familie mogelijk niet altijd goed inschatten welke handelingen hebben geleid tot hetoverlijden van hun naaste. Opvallend is wel dat in beide onderzoeken gevonden werd dat in ongeveerde helft van gevallen waarin de patiënt doelbewust gestopt was met eten en drinken, de patiënteerder een euthanasieverzoek had gedaan. In totaal had 14% van degenen die zelf een einde aan hetleven hadden gemaakt een euthanasieverzoek gedaan dat niet was ingewilligd. Dit betekent dat inongeveer 6% van de gevallen waarin een verzoek om euthanasie niet was uitgevoerd, de patiëntervoor koos zelf het leven te beëindigen.
6.6 SlotHet onderzoek waarvan in dit rapport verslag wordt gedaan beperkt zich tot een beschrijving van destand van zaken op hoofdlijnen van de praktijk van euthanasie, hulp bij zelfdoding en anderemedische beslissingen rond het levenseinde. Over het functioneren van de Wet levensbeëindiging opverzoek en hulp bij zelfdoding kunnen op grond van alleen dit onderzoek geen verstrekkendeuitspraken worden gedaan. Ook de kwaliteit van het medische handelen in de laatste levensfase werdniet onderzocht. Wat het onderzoek wel duidelijk maakt is dat het terrein van medische zorg enbesluitvorming voor patiënten in de laatste levensfase nog steeds in beweging is en blijvendeaandacht van onderzoek en beleid verdient.
12
Zie Chabot B. Auto-euthanasie, verborgen stervenswegen in gesprek met naasten. Uitgeverij Bert Bakker, 2007.
54
ABegrippenkader
1 InleidingDe medische beslissingen of handelwijzen waarover dit rapport gaat worden wel samengevat onderde noemer ‘medische beslissingen rond het levenseinde’. Met de term ‘medische beslissingen rondhet levenseinde’ worden in dit rapport alle beslissingen over medische handelwijzen bedoeld waarbijde arts rekening houdt met de waarschijnlijkheid of zekerheid dat deze het levenseinde van depatiënt bespoedigen, of waarbij de arts het doel heeft het levenseinde van de patiënt te bespoedigen.De te onderzoeken beslissingen worden geordend aan de hand van de volgende vragen:1234Wat doet de arts?Met welke intentie doet de arts dat?Wat is het effect van die handelwijze?Heeft de patiënt om die handelwijze gevraagd?
2 Het doen of laten van de artsMedische beslissingen rond het levenseinde kunnen betreffen het toedienen van middelen die(mogelijk, waarschijnlijk of zeker) het levenseinde bespoedigen of het niet-instellen of staken van een(mogelijk, waarschijnlijk of zeker) levensverlengende behandeling. In veel gevallen gaat het om eencombinatie van deze handelwijzen. Middelen hoeven niet altijd door de arts zelf toegediend teworden: de patiënt kan zichzelf een middel toedienen, maar ook verpleegkundigen of naasten dienensoms middelen toe.3 De intentie van de artsHet beëindigen van het leven van een patiënt is nooit het doel van een medische handelwijze op zich.Men mag veronderstellen dat het altijd primair gaat om het beëindigen of bekorten van het lijden vande patiënt en dat dit naar het kennelijke oordeel van de arts soms niet anders kan dan door hetbeëindigen of (mogelijk) bekorten van het leven van de patiënt. Met betrekking tot de intentiewaarmee de arts medische beslissingen rond het levenseinde neemt worden in dit rapport driecategorieën onderscheiden:
55
���
een beslissing wordt genomen met het uitdrukkelijke doel het levenseinde van de patiënt tebespoedigen;een beslissing wordt genomen mede met doel het levenseinde van de patiënt te bespoedigen;een beslissing wordt genomen niet met het doel levenseinde van de patiënt te bespoedigen, maarwel rekening houdend met de waarschijnlijkheid of zekerheid dat het levenseinde zal wordenbespoedigd.
De eerste en de laatste categorie zijn duidelijk van elkaar te onderscheiden. In eerdere onderzoekenbleek echter dat artsen niet altijd in staat zijn hun intenties onder te brengen in een van deze tweecategorieën. Potentieel levensbekortende middelen worden soms vooral toegediend ter bestrijdingvan pijn of andere symptomen, maar het verwachte effect van bespoediging van het levenseinde kanwel het secundaire doel zijn, of een effect dat niet ongelegen komt, of waarop wel degelijk wordtgehoopt. Daarom is artsen de gelegenheid geboden om hun intentie bij de toediening van middelenonder te brengen in een tussencategorie waarin bespoediging van het levenseinde mede het doel isvan het handelen. Met name bij het niet-instellen of staken van een (mogelijk, waarschijnlijk of zeker)levensverlengende behandeling gaat het vaak meer om het niet verder verlengen van het leven danom het bespoedigen van het levenseinde. Welke formulering de voorkeur heeft hangt af van de vraagof men het effect van medische interventies op de levensduur ziet als behorend bij de menselijkelevensverwachting of niet.4 Het effect van de handelwijze van de artsHet effect van een medische handelwijze in termen van levensverkorting kan beoogd of niet beoogdzijn. Ook als een effect niet wordt beoogd, kan het wel voorzien of zelfs verwacht worden. De artsdraagt verantwoordelijkheid voor zowel de beoogde als de niet-beoogde effecten van medischhandelen. Beslissingen die worden genomen met dezelfde intentie kunnen geheel verschillendeeffecten hebben. Levensbeëindigend handelen kan bijvoorbeeld worden uitgevoerd met eenspierverslappend curarepreparaat, hetgeen doorgaans vrij kort na toediening resulteert in hetoverlijden van de patiënt (voor zover toediening plaatsvindt buiten de context van anesthesie tenbehoeve van chirurgische ingrepen of kunstmatige beademing), maar ook met morfine ofmorfineachtige preparaten, waarvan het levensbekortende effect veel minder duidelijk is en afhangtvan de gebruikte dosering en de toestand van de patiënt. Ook bij beslissingen om een potentieellevensverlengende behandeling niet in te stellen of deze te staken kan het gaan om zeeruiteenlopende situaties. Afkoppelen van de kunstmatige beademing bij iemand die niet zelfstandigkan ademen leidt tot het directe overlijden van de betreffende persoon, terwijl na het afzien vanchemotherapie bij een kankerpatiënt deze nog enige tijd door kan leven. De snelheid waarmee dedood intreedt na de uitvoering van een medische beslissing rond het levenseinde kan dus variëren enmoet niet verward worden met de mate waarin het leven verkort wordt als gevolg van een dergelijkebeslissing. In dit onderzoek is het effect van een handelwijze gebaseerd op de inschatting van de artsdie verantwoordelijk was voor de desbetreffende beslissing. De in de vragenlijst verzamelde gegevensgeven niet voldoende specifieke informatie over de individuele situatie van patiënten om daar alsonderzoekers een eigen oordeel over te kunnen vormen.
56
5 De wens van de patiëntEuthanasie en hulp bij zelfdoding zijn in Nederland handelwijzen die per definitie alleen op verzoekvan de patiënt plaatsvinden. Volgens de Wet toetsing levensbeëindigend op verzoek en hulp bijzelfdoding moet het verzoek vrijwillig en weloverwogen zijn. De KNMG spreekt over een uitdrukkelijkverzoek, hetgeen ook de term is die in dit onderzoek wordt gebruikt. Een uitdrukkelijk verzoek omeuthanasie of hulp bij zelfdoding op afzienbare termijn kan daarbij al of niet in schriftelijke vormbevestigd zijn. Intensieve pijn- of symptoombestrijding en beslissingen om potentieellevensverlengende behandeling niet in te stellen of deze te staken kunnen al of niet op verzoek van depatiënt worden toegepast. Ook als een medische beslissing rond het levenseinde niet op verzoek vande patiënt is genomen, is het relevant of er overleg is geweest met de patiënt (of diensvertegenwoordigers) over de beslissing.6 Medische beslissingen rond het levenseindeMedische beslissingen rond het levenseinde kunnen vrij volledig worden geordend op basis van de inde voorafgaande paragrafen beschreven kenmerken van de patiënt en het handelen van de arts. Inhet in dit rapport beschreven onderzoek worden medische beslissingen rond het levenseinde aan dehand van een aantal van deze kenmerken ingedeeld in een vijftal hoofdgroepen:�Euthanasie: opzettelijk levensbeëindigend handelen door een ander dan de betrokkene op diensuitdrukkelijke verzoek�Hulp bij zelfdoding: opzettelijk voorschrijven of verstrekken van middelen waarmee debetrokkene zelf het leven kan beëindigen�Levensbeëindigend handelen zonder uitdrukkelijk verzoek van de patiënt: opzettelijklevensbeëindigend handelen door een ander dan de betrokkene zonder dat de betrokkenedaartoe zelf een uitdrukkelijk verzoek heeft gedaan�Intensivering van pijn- of symptoombestrijding met bespoediging van het levenseinde alsmogelijk gevolg�Niet-instellen of staken van een potentieel levensverlengende behandeling.
57
58
BOnderzoeksopzet
Het Centraal Bureau voor de Statistiek (CBS) ontvangt voor alle sterfgevallen die in Nederlandplaatsvinden een medische verklaring van overlijden, het zogenaamde B-formulier. Dezedoodsoorzaakverklaring, die wordt ingevuld door de arts die de dood heeft vastgesteld, is anoniemvoor wat betreft de overledene. Zij bevat enkele gegevens van de overledene, zoals de datum vangeboorte, de datum van overlijden en de plaats van overlijden (thuis, ziekenhuis, en dergelijke), en eenopgave van de doodsoorzaak. Nadat de ambtenaar van de burgerlijke stand op de envelop waarin hetB-formulier is vervat, het nummer van de akte van overlijden heeft geplaatst, stuurt deze hetformulier door naar het CBS.Tabel 1 Toewijzing aan strataStratum12345678910Medische beslissing rond het levenseinde onmogelijk, Nederlanders en westerseallochtonen,17 jaar en ouderMedische beslissing rond het levenseinde onwaarschijnlijk, Nederlanders en westerseallochtonen,17 jaar en ouderMedische beslissing rond het levenseinde mogelijk, Nederlanders en westerseallochtonen,17 jaar en ouderMedische beslissing rond het levenseinde waarschijnlijk, Nederlanders en westerseallochtonen, 17 jaar en ouderConcrete aanwijzing op het B-formulier voor euthanasie of hulp bij zelfdoding, Nederlandersen westerse allochtonen,17 jaar en ouderMedische beslissing rond het levenseinde onmogelijk, Nederlanders en westerseallochtonen, 0-16 jaarMedische beslissing rond het levenseinde mogelijk, Nederlanders en westerse allochtonen,0-16 jaarMedische beslissing rond het levenseinde onmogelijk, niet-westerse allochtonen, alleleeftijdenMedische beslissing rond het levenseinde mogelijk, niet-westerse allochtonen, alle leeftijdenConcrete aanwijzing op het B-formulier voor suïcide
Voor het sterfgevallenonderzoek is een steekproef getrokken uit de doodsoorzaakverklaringen over deperiode augustus tot en met november 2010. Het betrof dezelfde periode in het jaar als de59
sterfgevallenonderzoeken die werden uitgevoerd in 2005, 2001, 1995 en 1990, zodat vergelijkingdaarmee mogelijk is. Uit doelmatigheidsoverwegingen werd een gestratificeerde steekproefgetrokken. De doodsoorzaakverklaringen zijn in 10 vooraf gedefinieerde groepen of strata verdeeld(tabel 1). Toewijzing van een sterfgeval aan een stratum geschiedde op basis van de op dedoodsoorzaakverklaring opgegeven oorzaak van overlijden en de daarmee samenhangendewaarschijnlijkheid dat zich een medische beslissing rond het levenseinde had voorgedaan. Voorsterfgevallen van kinderen van nul tot en met 16 jaar en van personen met een niet-westerseachtergrond werden twee strata samengesteld: een stratum met gevallen waarin op grond van dedoodsoorzaak duidelijk was dat in het betreffende geval geen medische beslissing rond hetlevenseinde genomen kon zijn en een stratum met gevallen waarin mogelijk wel een medischebeslissing rond het levenseinde was genomen. Voor de overige sterfgevallen werden vijf stratasamengesteld: stratum 1 bevatte gevallen waarin onmogelijk een medische beslissing rond hetlevenseinde genomen kon zijn, de strata 2, 3 en 4 bevatten gevallen waarin het respectievelijkonwaarschijnlijk, mogelijk en waarschijnlijk was dat een medische beslissing rond het levenseindewas genomen, en stratum 5 bevatte gevallen waarin op de doodsoorzaakverklaring was aangegevendat euthanasie was toegepast of hulp bij zelfdoding was verleend. Voor de strata met gevallen waarineen medische beslissing rond het levenseinde onmogelijk was werd geen vragenlijst uitgezonden. Destrata met sterfgevallen van kinderen van nul tot en met 16 jaar en personen met een niet-westerseachtergrond werden in hun geheel in de steekproef opgenomen. Ten aanzien van de overigesterfgevallen gold voor de hoger genummerde strata een hogere trekkingskans (tabel 2).Tabel 2. Aantal overledenen en respons per stratum
Aantal over- Aantal over-ledenen in2010Stratum 1Stratum 2Stratum 3Stratum 4Stratum 5Stratum 6Stratum 7Stratum 8Stratum 9Stratum 10Totaal niet-uitgezonden strata(1, 6, 8)Totaal uitgezonden strata(2-5, 7, 9 en 11)135 45943 26355329 34857 60039 2683 02115803313 8191 600599ledenen inonderzoeks-periode1579 20217 88413 0351 051826691 278547174
Aantal insteekproef
Aantalwaarvoorrespons
Respons-percentage
127152 2183 231519824391 041529298 496
-4991 6212 480434-194-666369296 263
-69%73%77%84%-80%-64%70%-74%
60
Aan de behandelend arts van overledenen in de steekproef waarbij een medische beslissing rond hetlevenseinde niet uitgesloten was werd een vragenlijst gestuurd over het betreffende sterfgeval. Devragenlijst werd eerder gebruikt in de sterfgevallenonderzoeken van 2005, 2001, 1995 en 1990, enbetrof de aard van en besluitvorming over medische handelwijzen die het levenseinde van de patiëntkonden hebben bespoedigd. De lijst was op de belangrijkste punten identiek aan de eerder gebruiktevragenlijsten, maar kende ook enkele wijzigingen. De volledige vragenlijst is opgenomen als bijlage C.Van de in totaal 8 496 verzonden vragenlijsten werden er 6263 teruggestuurd, een respons van 74%(zie tabel 2). Naar geslacht en leeftijd bleken er nauwelijks responsverschillen zijn. Net als bij deeerdere sterfgevallenonderzoeken verschillen de responspercentages vooral naar de plaats vanoverlijden. De respons is lager voor personen die in het ziekenhuis zijn overleden. Dit komt doordathet voor ziekenhuizen moeilijker is vast te stellen wie de behandelend arts is geweest en doordat hetin een aantal gevallen om assistenten ging die niet meer in het ziekenhuis werkzaam waren. Voordeze responsverschillen wordt gecorrigeerd door middel van weging.Weging werd toegepast om te corrigeren voor de verschillende steekproeffracties en voor verschillenin respons. In eerste instantie werd de respons per stratum vermenigvuldigd met het omgekeerde vande steekproeffractie. Voor elke combinatie van geslacht, leeftijd, burgerlijke staat, regio,doodsoorzaak en plaats van overlijden werd vervolgens een correctiefactor berekend zo dat zo goedmogelijk werd aangesloten bij de aantallen overledenen volgens de CBS-doodsoorzakenstatistiek2010.
61
62
CVragenlijst
63
64
65
66
67
68
69
70
ZonMw stimuleertgezondheidsonderzoek enzorginnovatieLaan van Nieuw Oost-Indië 3342593 CE Den HaagPostbus 932452509 AE Den HaagTelefoon 070 349 51 11Fax 070 349 51 00[email protected]www.zonmw.nl
150/06/2012/ZW