Sundhedsudvalget 2010-11 (1. samling)
SUU Alm.del Bilag 287
Offentligt
CAST
–
Center
for
Anvendt
Sundhedstjenesteforskning
og
Teknologivurdering
Syddansk
Universitet
J.
B.
Winsløws
Vej
9B,
1.
sal
5000
Odense
C
Telefon:
6550
1000
Fax:
6550
3880
CAST
rapport
Effekten
af
private
sundhedsforsikringer
på
forbruget
af
offentligt
finansierede
sygehusydelser
Maj 2011
Adjunkt
Rikke
Søgaard,
CAST
Professor
Mickael
Bech,
Enheden
for
Sundhedsøkonomi
Centerleder
Jens
Olsen,
CAST
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Kolofon
Titel
Forfattere
Institut
Effekten
af
private
sundhedsforsikringer
på
forbruget
af
offentligt
finansierede
sygehusydelser
Adjunkt
Rikke
Søgaard,
CAST
Professor
Mickael
Bech,
Enheden
for
Sundhedsøkonomi
Centerleder
Jens
Olsen,
CAST
CAST
–
Center
for
anvendt
sundhedstjenesteforskning
og
teknologivurdering
Syddansk
Universitet
Maj
2011
Syddansk
Universitet,
Print
and
Sign
978-·‐87-·‐92699-·‐11-·‐4
Forlag
Udgivelsesdato
Trykkested
ISBN
nummer
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Forord
Dette
arbejde
blev
initieret
på
opfordring
af
Indenrigs-·‐
og
Sundhedsministeriet,
som
i
efteråret
2010
ønskede
eksterne
forskeres
analyse
af
hvorvidt
arbejdsgiverbetalte
sundhedsforsikringer
reducerer
ventetiden
ved
offentlige
danske
sygehuse.
Ministeriet
udarbejdede
i
den
forbindelse
Kommissorium
for
undersøgelse
af
sundhedsforsikringer
(sagsnummer
1003952),
hvorefter
der
blev
indgået
samarbejdsaftale
med
CAST
–
Center
for
Anvendt
Sundhedstjenesteforskning
og
medicinsk
teknologivurdering,
Syddansk
Universitet.
Indenrigs-·‐
og
Sundhedsministeriet
har
således
alene
bistået
med
tilvejebringelse
af
udvalgte
registerdata.
Professor
ved
Forskningsenheden
for
Sundhedsøkonomi,
Syddansk
Universitet,
cand.oecon.
Kjeld
Møller
Pedersen
har
kommenteret
en
tidligere
version
af
rapporten.
Ph.d.-·‐studerende
ved
Forskningsenheden
for
Sundhedsøkonomi,
Syddansk
Universitet,
cand.oecon.
Morten
Saaby
Pedersen
har
ydet
praktisk
bistand
ved
dataanalyserne
og
ligeledes
kommenteret
en
tidligere
version
af
rapporten.
Forfatterne
ønsker
at
takke
for
disse
input,
mens
det
understreges,
at
forfatterne
alene
er
ansvarlige
for
rapportens
indhold.
Forfatterne
ønsker
også
at
takke
brancheforeningen
Forsikring
og
Pension
og
dennes
medlemmer,
som
har
leveret
interventionsvariablen
dvs.
information
om
hvilke
borgere
der
i
2007
havde
en
sundhedsforsikring.
Konsulent,
cand.polit.
Vibeke
Borchsenius
har
i
den
forbindelse
været
behjælpelig
med
information
om
hvordan
denne
interventionsvariabel
er
tilvejebragt.
Rapportens
hovedkonklusioner
er
beskrevet
i
et
kort
resumé.
Dele
af
rapporten
kan
med
fordel
springes
over
af
læseren
med
størst
interesse
for
resultaterne.
I
særdeleshed
rummer
metodeafsnittet
en
række
tekniske
detaljer,
som
henvender
sig
mest
til
den
mere
metodisk
interesserede
læser.
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Indholdsfortegnelse
Resume
med
hovedkonklusioner
Baggrund
Sundhedsforsikringer
i
Danmark
Effekt
på
ventetiden
ved
offentlige
sygehuse
Effekt
på
forbruget
af
offentligt
finansierede
sygehusydelser
Formål
Hypoteser
bag
den
empiriske
analyse
Metode
Analysetilgang
Population
Interventionsvariabel
Matching
variable
Effektparametre
Frafald
Etik
og
anmeldelse
Resultater
Populationen
Forskelle
mellem
forsikrede
og
ikke-·‐forsikrede
Matching
og
kvaliteten
af
denne
Effekten
af
sundhedsforsikring
på
overordnet
forbrug
Effekten
af
sundhedsforsikring
indenfor
individuelle
proceduregrupper
Robustheden
af
matching
estimatorerne
Afledte
effekter
i
primærsektor
eller
på
receptpligtig
medicin
Diskussion
Eksisterende
litteratur
Validitet
af
data
og
analysetilgang
Konklusion
Referencer
Appendiks
1
Fordeling
af
propensity
scores
2
Definition
af
variable
3
Balancering
af
person-·‐
og
virksomhedskarakteristika
før
og
efter
matching
4
Test
af
alternative
specifikationer
for
1:1
Nearest
Neighbour
5
Resultater
af
OLS
regression
6
Test
af
alternative
matching
estimatorer
i
10%
stikprøve
5
7
7
8
9
10
11
12
12
14
15
15
16
17
17
18
18
18
22
25
27
29
29
31
31
32
35
36
38
38
39
41
45
46
47
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Resume
med
hovedkonklusioner
Antallet
af
private
sundhedsforsikringer
er
siden
ændringen
af
Ligningsloven
i
2002,
hvorefter
de
forsikrede
ikke
skulle
betale
indkomstskat
af
værdien
af
præmien,
steget
til
omkring
1
mio.
Et
af
argumenterne
for
at
indføre
skattefrihed
for
de
forsikrede
var,
at
det
ville
reducere
ventelisterne
til
de
offentlige
hospitaler
i
kraft
af,
at
borgere
med
sundhedsforsikring
ville
søge
behandling
på
privathospital
frem
for
at
blive
stående
på
venteliste
til
behandling
i
det
offentlige.
Denne
hypotese
er
imidlertid
ikke
mulig
at
teste
direkte.
Ventetid
og
ventelister
ved
offentlige
hospitaler
er
en
funktion
af
adskillige
andre
faktorer
end
antallet
af
sundhedsforsikringer.
Det
gælder
f.eks.
sygdomsbyrde,
indikationsmønstre,
forventninger,
produktionskapacitet
og
-·‐udnyttelse
samt
ikke
mindst
ændringer
i
sundhedssektoren,
som
f.eks.
det
udvidede
frie
valg
med
ventetidsgaranti.
Ligeledes
bør
det
bemærkes
at
Ligningsloven
alene
medfører
en
skattefordel
for
personer
med
arbejdsgiverbetalt
sundhedsforsikring.
Individuelt
tegnede
forsikringer,
som
udgør
omkring
10%
af
alle
sundhedsforsikringer,
burde
dermed
ekskluderes
i
en
idealanalyse.
Dette
har
imidlertid
ikke
været
muligt
på
det
tilgængelige
datagrundlag.
Hypotesen
bag
nærværende
empiriske
analyse
er
således,
at
privat
sundhedsforsikring
kan
føre
til
et
reduceret
forbrug
af
offentligt
finansierede
sygehusydelser,
fordi
der
kan
være
en
substitutionseffekt,
dvs.
at
personer
med
privat
sundhedsforsikring
substituerer
offentligt
finansierede
sygehusydelser
med
privatfinansierede
sygehusydelser,
bl.a.
fordi
de
derved
opnår
reduceret
ventetid.
Såfremt
sundhedsforsikrede
således
viser
sig
at
have
et
mindre
forbrug
end
sammenlignelige
ikke-·‐sundhedsforsikrede
vil
man,
alt
andet
lige,
kunne
tilskrive
dette
deres
forsikringsstatus
–
og
dermed
hævde,
at
privat
sundhedsforsikring
potentielt
letter
ventelisterne
ved
de
offentlige
sygehuse.
Det
er
kendt
fra
tidligere
studier,
at
sundhedsforsikrede
adskiller
sig
fra
ikke-·‐sundhedsforsikrede.
Derfor
benytter
nærværende
analyse
sig
af
en
økonometrisk
metode,
såkaldt
propensity
score
matching,
for
at
sikre,
at
sundhedsforsikrede
så
vidt
muligt
er
sammenlignelige
med
ikke-·‐sundhedsforsikrede
på
alle
andre
karakteristika
relateret
til
deres
forbrug
af
sygehusydelser
end
deres
forsikringsstatus.
Datagrundlaget
for
analysen
er
indsamlet
fra
adskillige
af
de
danske
registre,
herunder
Landspatientregistret,
Lægemiddelregistret,
Sygesikringen,
Integreret
Dansk
Arbejdsmarkedsregister,
register
for
Personer
udenfor
ordinær
beskæftigelse
og
Dødsårsagsregistret,
for
perioden
2004
til
2009.
Populationen
omfatter
alle
fuldtidsbeskæftigede
(dvs.
med
arbejdstid
>27
timer
per
uge)
i
lønnet
arbejde
(N=2.206.399).
Studiet
er
unikt
ved
at
være
det
første
skandinaviske
studium,
som
undersøger
effekten
af
private
sundhedsforsikringer
på
forbrug
af
sygehusydelser,
ligesom
det
er
det
første
af
sin
art,
der
inkluderer
den
samlede
danske
arbejdsstyrke.
Analysens
hovedfund
er
følgende
(alle
beløb
er
i
2009-·‐DKK):
•Privat
sundhedsforsikring
er
associeret
med
et
statistisk
signifikant
reduceret
forbrug
af
offentligt
finansierede
sygehusydelser
på
385
kr.
per
person
per
år.
5
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
•
•
Opdelt
på
typer
af
aktivitet
fordeler
beløbet
sig
med
68
kr.
på
ambulant
og
316
kr.
på
indlagt
aktivitet.
På
procedureniveau
er
privat
sundhedsforsikring
associeret
med
et
lavere
forbrug
(relative
reduktioner
angivet
i
parentes)
af
offentligt
finansierede
ydelser
under
kategorierne
for
nervesystemet
(13%);
åndedrætsorganer,
brystkasse,
mediastinum
og
diafragma
(12%);
fordøjelsesorganer
og
milt
(13%);
urinveje,
mandlige
kønsorganer
og
retroperitonealt
væv
(9%);
kvindelige
kønsorganer
(11%);
obstetriske
procedurer
(13%);
bevægeapparatet
(13%)
samt
mindre
kirurgiske
procedurer
(12%).
Der
synes
ikke
at
være
afledte
effekter
på
forbrug
ved
praktiserende
læger,
som
jo
typisk
henviser
til
behandling
i
den
private
sektor.
Imidlertid
er
der
blandt
sundhedsforsikrede
et
større
forbrug
af
fysioterapi
og
tandlægeydelser
under
Sygesikringen,
om
end
de
gennemsnitlige
værdier
er
i
størrelsesordenen
9
kr.
og
3
kr.
per
person
per
år.
Lignende
systematiske
forskelle
kunne
ikke
vises
for
offentligt
finansieret
forbrug
hos
speciallæger
eller
for
forbrug
af
receptpligtig
medicin.
De
sundhedsforsikrede
er
ikke
repræsentative
for
arbejdsstyrken.
De
sundhedsforsikrede
var
i
2007
marginalt
yngre
og
i
højere
grad
mænd,
gifte,
etnisk
danske,
bosiddende
på
Sjælland,
uddannede,
fuldtidsarbejdende,
ansat
i
aktieselskaber
og
med
tydelig
overrepræsentation
i
visse
brancher.
Endvidere
havde
de
sundhedsforsikrede
en
væsentligt
højere
gennemsnitlig
årsløn
end
ikke-·‐sundhedsforsikrede.
Helbredsmæssigt
var
de
sundhedsforsikrede
mindre
”syge”,
i
hvert
fald
udtrykt
ved
deres
historiske
forbrug
af
ydelser
i
primærsektor,
sekundærsektor
og
på
receptpligtig
medicin.
•
Rapportens
fund
kan
ikke
omsættes
til
egentlige
policy
anbefalinger
uden
nærmere
diskussion
af
en
række
centrale
antagelser
og
forudsætninger.
Først
og
fremmest
mangler
der
en
direkte
relation
mellem
privat
sundhedsforsikring
og
ventelister
ved
offentlige
hospitaler.
De
tidligere
nævnte
samvirkende
forhold
som
f.eks.
sygdomsbyrde,
indikationsmønstre,
forventninger
og
produktionskapacitet
influerer
efterspørgslen
og
udbuddet
–
og
dermed
også
indirekte
omfanget
af
ventetid
og
ventelister,
der
i
sin
simpleste
definition
jo
opstår
når
udbuddet
ikke
kan
matche
efterspørgslen.
I
relation
til
ventelister
bør
analysens
resultater
derfor
snarere
tolkes
sådan,
at
privat
sundhedsforsikring
har
en
positiv
indflydelse
på
ventelisterne
til
offentligt
finansierede
sygehusydelser,
såfremt
det
kan
vises,
at
forsikrede
bruger
færre
sygehusydelser
end
nogenlunde
sammenlignelige
ikke-·‐forsikrede.
Dermed
vil
der
blive
frigjort
ressourcer
i
det
offentlige
sygehusvæsen.
Analysen
viser
et
signifikant
reduceret
forbrug
af
såvel
ambulant
som
indlagt
offentligt
finansieret
sygehusaktivitet
blandt
sundhedsforsikrede.
Resultatet
er
endvidere
fundet
robust
overfor
såvel
statistisk
som
metodisk
usikkerhed.
Konklusionen
er
således
at
sundhedsforsikring,
blandt
18-·‐65-·‐årige
danskere
i
lønnet
arbejde,
er
forbundet
med
et
reduceret
forbrug
af
offentligt
finansierede
sygehusydelser.
6
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Baggrund
I
maj
2002
blev
Ligningsloven
ændret
således,
at
arbejdsgivere
kunne
tilbyde
medarbejdere
sundhedsforsikringer
med
skattefrihed
for
værdien
af
præmien,
forudsat
at
alle
medarbejdere
i
virksomheden
var
omfattet
af
forsikringen
(Folketinget
2001).
Skattefriheden
betyder
i
praksis,
at
medarbejderen
ikke
beskattes
af
forsikringsværdien,
ligesom
arbejdsgiveren
der
betaler
forsikringspræmien
kan
betragte
det
som
en
almindelig
driftsomkostning.
Antallet
af
sundhedsforsikringer
er
siden
ændringen
af
Ligningsloven
i
2002
steget
fra
under
50.000
til
omkring
1
mio.
(Forsikring
og
Pension
2010).
Dermed
andrager
markedet
i
dag
en
anslået
omsætning
på
1,5
mia.
Sundhedsforsikringer
i
Danmark
Den
typiske
sundhedsforsikring
dækker
udgifter
til
lægehenviste
undersøgelser,
behandlinger
og
genoptræning
foretaget
i
det
private
sundhedsvæsen.
Det
er
således
et
krav
for
dækning,
at
der
ligger
en
lægehenvisning
bag
ydelsen.
Der
findes
forskellige
typer
af
sundhedsforsikringer.
De
mest
almindelige,
som
også
har
den
bredeste
dækning,
er
de
såkaldte
behandlingsforsikringer.
Udover
at
dække
undersøgelser,
behandlinger
og
genoptræning
dækker
enkelte
også
fysioterapi,
kiropraktik
og
psykologhjælp,
hvortil
der
i
det
offentlige
sundhedsvæsen
er
en
høj
grad
af
brugerbetaling.
Behandlingsforsikringerne
dækker
imidlertid
ikke
forebyggelse,
så
der
findes
en
gruppe
af
tillægsforsikringer,
de
såkaldte
sundheds-·‐
og
forebyggelsesordninger,
som
typisk
tegnes
med
henblik
på
at
udvide
dækningen
af
behandlingsforsikringer
til
også
at
omfatte
forebyggelse.
En
arbejdsgiver
kan
med
en
sådan
tillægsforsikring
tilbyde
sine
medarbejdere
et
forebyggende
helbredstjek,
rygestopprogrammer
og
lignende.
En
anden
type
af
forsikringer
er
arbejdssundhedsforsikringerne,
som
kun
dækker
skader,
der
er
arbejdsrelaterede.
Til
gengæld
har
disse
forsikringer
fokus
på
forebyggelse
og
dækker
således
også
udgifter
til
forebyggende
behandlinger
ved
f.eks.
fysioterapeuter,
zoneterapeuter
og
massører.
Fordelingen
af
sundhedsforsikringer
på
forsikringstyper
var
i
2009
omkring
88%
på
behandlingsforsikringer,
omkring
10%
på
arbejdssundhedsforsikringer
og
mindre
end
2%
på
øvrige
typer
(Forsikring
og
Pension
2010).
Fordelingen
af
erstatningsudgifter
på
ydelsestyper
var
i
samme
år
67%
på
operationer,
10%
på
psykolog
og
psykiater,
17%
på
fysioterapi
og
kiropraktik
og
6%
på
øvrige
ydelser
(Forsikring
og
Pension
2010).
Der
ses
i
denne
rapport
bort
fra
øvrige
typer
af
sundhedsforsikringer,
herunder
sundhedstilskudsforsikringen
danmark,
som
typisk
dækker
en
del
af
brugerbetalingen
ved
tandlægeydelser,
optikerydelser,
fysioterapi,
kiropraktik
og
lignende,
samt
de
såkaldte
kritisk
sygdomsforsikringer,
som
udbetaler
kompensationer
ved
kritisk
sygdom
uafhængig
af
konkret
forbrug
af
sundhedsydelser.
De
væsentligste
incitamenter
for
at
tegne
eller
få
adgang
til
privat
sundhedsforsikring
viste
sig
i
en
rundspørge,
blandt
1.031
tilfældigt
udvalgte
borgere
mellem
18
og
65
år,
at
være
kortere
ventetid
til
sundhedsydelser
(som
også
udbydes
i
det
offentlige
sundhedsvæsen)
samt
adgang
til
ydelser
som
det
offentlige
sundhedsvæsen
ikke
7
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
udbyder
(Andersen
2009).
På
arbejdsgiversiden
kunne
de
væsentligste
incitamenter
for
at
tilbyde
medarbejdere
sundhedsforsikring
være
reduceret
produktionstab
på
grund
af
sygdom,
højere
medarbejdertilfredshed
og
evne
til
at
rekruttere
og
fastholde
arbejdskraft.
Sidst
bør
også
nævnes
de
mere
samfundsmæssige
incitamenter,
som
kunne
være
dels
at
forebygge
tabt
produktion
og
dels
at
reducere
udgifter
til
sygedagpenge,
førtidspension
og
lignende
ydelser,
som
er
forbundne
med
sygdom.
Knap
90%
af
alle
sundhedsforsikringer
er
arbejdsgiverbetalte
og/eller
baseret
på
bruttotrækordninger,
mens
de
resterende
10%
er
individuelt
tegnede
(Forsikring
og
Pension
2010).
Det
bør
i
den
forbindelse
bemærkes,
at
Ligningsloven
alene
medfører
en
skattefordel
for
personer
med
arbejdsgiverbetalt
sundhedsforsikring
og
at
de
individuelt
betalte
forsikringer
således
burde
ekskluderes
ved
analyse
af
skattefrihedens
effekt
på
offentlig
sygehusbenyttelse.
Imidlertid
har
det
ikke
været
muligt
at
skelne
mellem
de
to
forsikringstyper
på
individniveau
i
nærværende
arbejde,
hvorfor
det
omfatter
begge
typer.
De
arbejdsgiverbetalte
forsikringer
er
primært
tegnet
i
den
private
sektor,
men
i
en
rundspørge
gennemført
af
Danske
Kommuner
i
2008
viste
det
sig,
at
over
halvdelen
af
de
danske
kommuner
overvejer
at
tilbyde
sine
medarbejdere
privat
sundhedsforsikring,
ligesom
ganske
få
kommuner
allerede
tilbyder
forsikring
(Boye
2008).
De
individuelt
tegnede
forsikringer
har
historisk
set
udgjort
en
relativ
lille
andel
af
markedet,
men
er
siden
2003
steget
fra
4%
til
det
nuværende
niveau
på
omkring
10%
(Forsikring
og
Pension
2010).
Dette
til
trods
for
at
de
ikke
er
skattesubsidierede
og
at
udviklingen
derfor
ikke
skyldes
ændringen
af
Ligningsloven
i
2002.
Det
har
tidligere
været
pointeret,
at
der
er
ulighed
i
adgangen
til
sundhedsforsikring
(Kjellberg
et
al.
2010).
Skattesubsidiet
gælder
kun
arbejdsgiverbetalte
forsikringer,
ligesom
der
ved
individuel
tegning
ofte
stilles
visse
helbredsmæssige
krav.
I
en
rundspørge
fra
2008
observerede
man
en
positiv
korrelation
mellem
forsikringsdækning
og
lønniveau
(Bræmer
2008).
Det
har
ligeledes
været
vist,
at
sundhedsforsikrede
i
højere
grad
er
yngre,
højtuddannede
mænd,
men
dette
hævdes
dog
at
være
delvist
udlignet
i
takt
med,
at
flere
har
fået
sundhedsforsikring
over
de
senere
år
(Næss-·‐Schmidt
2008).
Om
end
reglerne
for
skattefritagelse
for
de
arbejdsgiverbetalte
sundhedsforsikringer
betinger,
at
alle
medarbejdere
i
virksomheden
skal
tilbydes
ordningen,
så
synes
det
ikke
tilfældigt
hvilke
virksomheder,
der
tilbyder
deres
medarbejdere
en
ordning.
Der
findes
en
række
danske
publikationer
som
mere
eller
mindre
indgående
beskæftiger
sig
med
sundhedsforsikring,
dog
er
det
kun
ganske
få
af
disse,
som
beskæftiger
sig
empirisk
med
effekten
af
privat
sundhedsforsikring.
I
en
nylig
rapport
fra
brancheforeningen
Forsikring
og
Pension
konkluderes
det,
at
sundhedsforsikring
har
en
forebyggende
effekt
på
langvarigt
sygefravær
og
at
sundhedsforsikring
ydermere
er
associeret
med
kortere
varighed
af
sygdomsfraværet,
såfremt
det
indtræder
(Borchsenius
and
Hansen
2010).
Et
lignende
studium
fra
Syddansk
Universitet
tegner
imidlertid
ikke
til
at
kunne
replicere
disse
fund
(Pedersen
2011).
Effekt
på
ventetiden
ved
offentlige
sygehuse
Et
af
argumenterne
for
at
indføre
skattefrihed
for
præmien
af
de
arbejdsgiverbetalte
sundhedsforsikringer
var,
at
det
forventede
øgede
antal
operationer
på
private
hospitaler
ville
lette
ventelisterne
til
de
offentlige
hospitaler.
Ventetiden
ved
offentlige
hospitaler
er
imidlertid
en
funktion
af
adskillige
andre
faktorer
end
antallet
af
tegnede
sundhedsforsikringer,
som
også
har
ændret
sig
over
tid.
Således
kan
der
være
sket
ændringer
på
efterspørgselssiden
som
følge
af
ændret
befolkningssammensætning
8
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
sygdomsbyrde,
forventninger
og
indikationsmønstre.
Tilsvarende
kan
der
på
udbudssiden
være
sket
ændringer
i
såvel
den
offentlige
som
den
private
produktionskapacitet,
f.eks.
relateret
til
introduktion
af
nye
teknologier,
generel
effektivisering
og
strejker
i
sundhedssektoren,
som
vil
have
påvirket
ventetiden.
Hertil
kommer
ikke
mindst
forskellige
reguleringstiltag
som
f.eks.
det
udvidede
frie
valg
med
ventetidsgaranti
samt
introduktion
og
følgende
revision
af
modellen
for
aktivitetsbaseret
afregning.
Det
samlede
antal
operationer
er
siden
2002
steget
med
omkring
11%
(Sundhedsstyrelsen
2010a).
Dette
tal
dækker
over
en
stigning
på
7%
ved
offentlige
hospitaler
og
en
stigning
på
næsten
600%
ved
private
hospitaler.
Om
end
den
sidstnævnte
stigning
synes
høj
dækker
private
hospitaler
kun
omkring
4%
af
det
samlede
antal
operationer.
De
højeste
andele
af
operationer
udført
i
den
private
sektor
findes
indenfor
operationer
på
nervesystemet
(20%),
operationer
på
øre,
næse
og
strubehoved
(10%),
operationer
på
bryst
(15%)
og
operationer
på
bevægeapparatet
(11%)
(Sundhedsstyrelsen
2010a).
Volumenmæssigt
er
operationer
på
bevægeapparatet
den
absolut
tungeste,
idet
de
udgør
41%
af
den
private
produktion,
fulgt
at
operationer
på
fordøjelsesorganer
og
milt
med
14%,
operationer
på
nervesystemet
med
12%,
operationer
på
bryst
med
7%
og
operationer
på
mandlige
kønsorganer
med
7%.
Det
er
således
især
indenfor
disse
operationstyper,
at
man
kan
forvente
en
eventuel
effekt
af
privat
produktion
på
ventelisterne
ved
de
offentlige
hospitaler.
I
den
forbindelse
bør
det
dog
bemærkes,
at
sundhedsforsikringer
finansierer
under
en
tredjedel
af
produktionen
på
private
hospitaler,
idet
behandlingsgarantien
har
betydet,
at
især
også
operationer
med
lang
ventetid
ved
det
offentlige
sygehusvæsen
kan
udføres
ved
private
hospitaler
på
det
offentliges
regning,
ligesom
der
også
forekommer
egentlige
selvbetalere
(BPK
Brancheforeningen
for
Privathospitaler
og
Klinikker
2010).
Den
erfarede
ventetid
fra
henvisning
til
operation
på
offentlige
sygehuse
har
været
stigende
gennem
de
seneste
år,
hvilket
signalerer
at
produktionskapaciteten
og/eller
kapacitetsudnyttelsen
ikke
har
kunnet
matche
efterspørgslen,
om
end
strejken
i
foråret
2008
har
betydet
noget
ekstra
variation
omkring
årene
2008
og
2009.
Den
gennemsnitlige
ventetid
var
i
2009
på
67
dage
(Sundhedsstyrelsen
2010b).
Imidlertid
var
der
stor
variation
mellem
operationstyper
med
en
ventetid
på
115
dage
for
sterilisation
af
kvinder,
115
dage
for
operation
mod
grå
stær,
108
dage
for
sterilisation
af
mænd
og
108
dage
for
operation
for
diskusprolaps
som
de
mest
almindelige
procedurer
med
lang
ventetid.
Adskillige
andre
procedurer
var
i
2009
karakteriseret
ved
en
længere
gennemsnitlig
ventetid
end
de
30
dage
som
behandlingsgarantien
definerer.
Det
bør
dog
bemærkes,
at
der
var
stor
regional
variation
i
ventetiderne.
I
en
empirisk
analyse
af
sammenhængen
mellem
sundhedsforsikringer
og
ventetider
ved
offentlige
hospitaler
vil
det
ikke
være
muligt
at
kontrollere
for
alle
relevante
efterspørgsels-·‐
og
udbudsfaktorer.
Forsøg
herpå
vil
kun
meget
tvivlsomt
kunne
informere,
hvorvidt
der
er
sammenhæng
mellem
sundhedsforsikringer
og
ventelister
ved
offentlige
hospitaler.
Effekt
på
forbruget
af
offentligt
finansierede
sygehusydelser
Når
en
borger
vælger
at
blive
behandlet
med
sin
private
sundhedsforsikring,
vil
borgeren
ikke
belaste
køen
til
det
offentlige
sundhedsvæsen,
som
derfor
bliver
kortere
for
både
forsikrede
og
ikke-·‐forsikrede
(Folketinget
2001).
Denne
effekt
forudsætter
imidlertid,
at
der
er
tale
om
en
efterspørgsel,
som
borgeren
også
ville
have
haft
uden
9
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
forsikring
og
som
kunne
være
efterkommet
i
det
offentlige
behandlingssystem
(men
med
længere
ventetid
end
i
privatsektoren).
Ved
behandlingsforsikringer
er
prisen
for
sygehusydelser
nul
i
forbrugsøjeblikket.
Jf.
traditionel
økonomisk
teori
vil
efterspørgslen
i
sådanne
scenarier
overstige
det
samfundsmæssige
optimum.
Hvis
forbrugerne
efterspørger
flere
ydelser
med
forsikring
end
de
ville
have
gjort
uden
forsikring,
betegnes
det
i
litteraturen
ex
post
moralsk
hasard.
Det
er
imidlertid
næppe
sandsynligt
for
operationer,
idet
det
typisk
ikke
giver
nogen
nytte
i
sig
selv
at
modtage
en
operation.
Det
synes
heller
ikke
overvejende
sandsynligt
for
de
øvrige
sygehusydelser,
idet
en
forsikringshaver
ikke
umiddelbart
kan
få
adgang
til
sådanne
ydelser
uden
lægehenvisning.
Adgangen
til
den
danske
sekundærsektor
vogtes
af
de
praktiserende
læger,
og
det
er
netop
en
præmis
for
forsikringsdækning,
at
en
ydelse
er
lægehenvist.
En
variant
af
ex
post
moralsk
hasard
udspringer
af
den
indflydelse
lægen
kan
udøve
som
agent
for
en
patient,
qua
at
lægen
skal
vurdere,
hvorvidt
der
er
indikation
for
behandling
og
i
givet
fald,
hvilken
type
af
behandling
der
er
indikation
for.
I
det
omfang
at
lægen
(eller
det
hospital
lægen
repræsenterer)
har
en
økonomisk
interesse
i
et
givet
valg,
kan
det
føre
til
såkaldt
indikationsglidning.
Det
refereres
i
litteraturen
til
som
udbudsinduceret
efterspørgsel,
men
der
findes
ingen
stærk
evidens
for
fænomenet
fra
det
danske
sundhedsvæsen,
eller
fra
sundhedsvæsner
der
ligner
det
danske
(Abbring
et
al.
2003,
Bech
et
al.
2008,
Eldridge
et
al.
2010).
Der
findes
sporadisk
empirisk
evidens
for
ex
post
moralsk
hasard
i
relation
til
sundhedsydelser
som
typisk
udbydes
i
primærsektoren.
I
et
dansk
studium
fra
2000
fandt
man
at
borgere,
der
havde
tegnet
frivillig
forsikring
mod
brugerbetaling
på
sundhedsydelser,
forbrugte
flere
ydelser
end
personer
der
ikke
havde
forsikring,
især
for
tandlægeydelser
(Pedersen
2005).
I
et
aktuelt
dansk
studium,
hvor
også
arbejdsgiverbetalte
sundhedsforsikringer
indgik,
fandt
man
ligeledes
en
moderat
forekomst
af
ex
post
moralsk
hasard,
om
end
det
kun
gjaldt
ganske
få
ydelser
(Arendt
and
Kiil
2011).
En
anden
type
af
moralsk
hasard
er
såkaldt
ex
ante.
Det
handler
i
praksis
om
at
en
forsikringsdækket
person
udviser
en
mere
risikobetonet
sundhedsadfærd
end
denne
ville
have
gjort
uden
forsikring.
Imidlertid
er
der,
igen,
næppe
mange
der
vil
udvise
risikobetonet
adfærd
i
en
grad,
som
fører
til
et
behov
for
operation,
blot
fordi
de
har
sundhedsforsikring.
Der
synes
heller
ikke
at
være
noget
empirisk
belæg
for
ex
ante
moralsk
hasard
i
relation
til
sygehusydelser.
Hvis
det
således
antages,
at
der
ikke
er
tale
om
udtrykt
moralsk
hasard
i
forbindelse
med
brug
af
privat
sundhedsforsikring
til
sygehusydelser
–
dvs.
at
efterspørgslen
er
upåvirket
af
om
man
har
forsikring
eller
ej
–
vil
en
eventuel
forskel
i
forbruget
af
offentlige
sygehusydelser
for
to
sammenlignelige
personer,
der
alene
adskiller
sig
ved
at
have
eller
ikke
have
privat
sundhedsforsikring,
kunne
tilskrives
forbrug
af
sygehusydelser
i
den
private
sektor,
dvs.
en
såkaldt
substitutionseffekt.
Formål
En
hypotese
om,
at
private
sundhedsforsikringer
reducerer
ventetiden
ved
offentlige
hospitaler
kan
sidestilles
med
en
hypotese
om,
at
private
sundhedsforsikringer
reducerer
efterspørgslen
efter
offentligt
finansierede
sygehusydelser,
alt
andet
lige.
Formålet
med
dette
forskningsprojekt
er
således
at
analysere
effekten
af
private
sundhedsforsikringer
på
forbruget
af
offentligt
finansierede
sygehusydelser
for
ad
10
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
denne
vej
at
bidrage
til
en
vurdering
af,
hvorvidt
skattefritagelsen
af
de
arbejdsgiverbetalte
sundhedsforsikringer
potentielt
har
medført
reduceret
ventetid
til
offentlige
sygehusydelser.
Analysen
gennemføres
som
et
komparativt
studium
af
matchede
populationer
af
forsikrede
versus
ikke-·‐forsikrede
–
dels
på
det
samlede
forbrug
af
offentligt
finansierede
sygehusydelser
og
dels
på
procedureniveau,
hvor
der
ses
på
antallet
af
procedurer
indenfor
relevante
grupperinger
som
f.eks.
operationer
for
ryg-·‐,
knæ-·‐
eller
skulderlidelser,
hvor
det
er
mest
sandsynligt
at
en
substitutionseffekt
vil
manifestere
sig
qua
relativ
lang
ventetid
og
stor
volumen.
Studiet
er
det
første
af
sin
art,
som
dækker
den
samlede
danske
arbejdsstyrke,
og
som
drager
fordel
af
økonometrisk
modellering
med
efterspørgsel
som
den
primære
interesseparameter.
Hypoteser
bag
den
empiriske
analyse
I
den
nyligt
publicerede
analyse
af
sammenhængen
mellem
sundhedsforsikring
og
sygefravær
observerede
man
at
personer
med
sundhedsforsikring
generelt
var
”sundere”
end
personer
uden
sundhedsforsikring
(Borchsenius
and
Hansen
2010).
Det
manifesterede
sig
f.eks.
ved
at
de
sundhedsforsikrede
i
ringere
grad
end
ikke-·‐forsikrede
havde
modtaget
sygedagpenge,
været
indlagt
på
hospital
og
modtaget
ydelser
hos
praktiserende
læger
og
speciallæger.
Samme
tendenser
bekræftes
af
et
igangværende
arbejde
på
Syddansk
Universitet
(Kiil
2011).
På
baggrund
af
ovenstående
er
der
således
empirisk
belæg
for
at
postulere
at
sundhedsforsikrede
vil
forbruge
færre
offentligt
finansierede
sygehusydelser
end
ikke-·‐forsikrede
fordi
de
er
”sundere”.
Dertil
kommer
at
de
sundhedsforsikrede
forventeligt
vil
forbruge
endnu
færre
ydelser,
fordi
de
med
en
forsikring
vil
substituere
offentlig
finansieret
med
privatfinansieret
behandling,
bl.a.
for
derved
at
reducere
ventetid.
Kontrollerer
man
for
alle
relevante
demografiske,
socioøkonomiske
og
helbredsmæssige
forhold,
der
varierer
mellem
forsikrede
og
ikke-·‐forsikrede
og
som
determinerer
hvorvidt
man
forbruger
sygehusydelser,
vil
en
resterende
forskel
i
et
fremadrettet
forbrug
af
offentligt
finansierede
sygehusydelser
kunne
tilskrives
det
at
have
sundhedsforsikring.
Fra
et
policy
perspektiv
er
det
relevant
at
vide
i
hvilken
grad
en
observeret
forskel
i
forbrug
er
et
resultat
af
selektion
og
i
hvilken
grad
den
repræsenterer
en
reel
effekt
af
at
have
forsikring.
Hvis
sundhedsforsikringseffekten
udelukkende
skyldes
selektion,
f.eks.
hvis
personer
med
sundhedsforsikring
alligevel
ville
have
forbrugt
mindre
end
personer
uden
en
sundhedsforsikring,
vil
en
ændring
af
udbuddet
af
sundhedsforsikringer
ikke
ændre
forbruget
af
offentligt
finansierede
sundhedsydelser.
Hvis
effekten
på
den
anden
side
skyldes
det
faktum
at
en
person
er
forsikret,
vil
et
øget
udbud
af
sundhedsforsikringer
have
en
potentiel
effekt
på
forbruget
af
offentligt
finansierede
sygehusydelser.
Nulhypotesen
bag
nærværende
analyse
er
således,
at
der
efter
kontrol
for
relevante
person-·‐
og
virksomhedskarakteristika
ikke
vil
være
nogen
systematisk
forskel
mellem
forsikredes
og
ikke-·‐forsikredes
forbrug
af
offentligt
finansierede
sygehusydelser.
Alternativt
vil
en
statistisk
signifikant
forskel,
efter
justering
for
ovenstående
forhold,
betyde
at
sundhedsforsikringer
er
associerede
med
et
reduceret
eller
et
forøget
forbrug
af
offentligt
finansierede
sygehusydelser.
11
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Metode
Den
empiriske
analyse
blev
gennemført
som
et
longitudinelt
studium
af
den
samlede
danske
arbejdsstyrke.
Arbejdsstyrken
blev
defineret
ved
årsskiftet
2006/07
og
fulgt
frem
til
årsskiftet
2009/10.
Forbruget
af
offentligt
finansierede
sygehusydelser
(både
ved
offentlige
hospitaler
og
ved
privathospitaler,
qua
det
udvidede
frie
sygehusvalg)
blev
sammenlignet
mellem
to
grupper:
en
gruppe
som
i
2007
havde
privat
sundhedsforsikring
og
en
sammenlignelig
gruppe
uden
forsikring.
Det
primære
analysemål
var
således
den
observerede
forskel
i
forbrug
af
offentligt
finansierede
sygehusydelser
i
2007,
dels
overordnet
og
dels
opdelt
på
hovedgrupper
af
procedurer.
Det
følgende
dokumenterer
den
anvendte
analysetilgang,
de
identificerende
antagelser
der
ligger
bag
samt
den
mere
tekniske
konstruktion
af
det
empiriske
grundlag.
Analysetilgang
Den
gennemsnitlige
effekt
af
arbejdsgiverbetalt
sundhedsforsikring
på
forbruget
af
offentligt
finansierede
sundhedsydelser
(!)
kan
defineres
som
forskellen
i
forbruget
ved
tid
t
når
et
individ
i
har
en
sundhedsforsikring
(y1it)
sammenlignet
med
hvad
forbruget
ville
have
været,
hvis
personen
ikke
havde
haft
en
sundhedsforsikring
(y0it):
10!=E(yit!yit|Dit=1)
Dit=1
angiver
således
et
scenarie
med
forsikring,
mens
Dit=0
angiver
et
scenarie
uden
forsikring.
Det
gennemsnitlige
forbrug
af
offentligt
finansierede
sundhedsydelser
for
personer
der
har
en
sundhedsforsikring
kan
observeres
i
data.
Man
kan
imidlertid
ikke
observere
det
kontrafaktiske
udfald
dvs.
hvad
det
gennemsnitlige
forbrug
for
personer
med
en
sundhedsforsikring
ville
have
været,
hvis
de
ikke
havde
haft
en
sundhedsforsikring.
Dette
er
uobserverbart
og
skal
estimeres.
I
indeværende
studie
sammenlignes
forbruget
af
offentligt
finansierede
sundhedsydelser
mellem
personer
med
og
uden
sundhedsforsikring.
En
forudsætning
for
at
slutte,
at
forskelle
i
forbrug
alene
skyldes
sundhedsforsikring,
er,
at
personerne
uden
sundhedsforsikring
ligner
personerne
med
sundhedsforsikring.
Det
kan
imidlertid
ikke
betegnes
som
tilfældigt,
om
en
person
har
en
sundhedsforsikring
eller
ej.
Hvis
vi
anvender
de
observerede
udfald
for
personer
med
og
uden
sundhedsforsikring
fås:
gennemsnitlig
effekt
af
sundhedsforsikring
blandt
selektionsbias
sundhedsforsikrede
Første
led
er
effekten
af
sundhedsforsikring
blandt
de
sundhedsforsikrede,
mens
andet
led
er
en
selektionsbias.
Hvis
personer
med
højt
(forventeligt)
forbrug
af
offentligt
finansierede
sygehusydelser
i
højere
grad
søger
sundhedsforsikringer
(for
at
undgå
lange
ventelister)
vil
selektionsbiasen
være
positiv
og
en
simpel
sammenligning
af
forbruget
mellem
personer
med
og
uden
sundhedsforsikring
vil
derfor
underdrive
gevinsterne
ved
sundhedsforsikring.
Hvis
det
på
den
anden
side
er
”sunde”
virksomheder
med
sunde
medarbejdere,
der
tilbyder
sundhedsforsikringer,
vil
en
12
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
simpel
sammenligning
af
forbruget
mellem
personer
med
og
uden
sundhedsforsikring
overdrive
gevinsterne
ved
sundhedsforsikring.
For
at
adressere
selektionsproblemet
anvendes
en
metode
kaldet
matching,
som
anvendes
i
udstrakt
grad
af
økonomer,
f.eks.
i
forbindelse
med
arbejdsmarkedspolitiske
evalueringer
og
sundhedsøkonomiske
problemstillinger
(Jespersen
et
al.
2008,
Leth-·‐Petersen
and
Rotger
2009).
Et
sundhedsforsikringseksempel
er
baseret
på
The
European
Community
Household
(Jones
et
al.
2006).
Ideen
med
matching
er
i
denne
sammenhæng
at
konstruere
en
sammenligningsgruppe
blandt
personer
uden
sundhedsforsikring,
som
ligner
personer
med
sundhedsforsikring
så
meget
som
muligt
med
hensyn
til
faktorer,
der
er
relateret
til
deres
forbrug
af
sygehusydelser.
Efter
matching
er
målet,
at
det
kan
betegnes
som
tilfældigt
om
en
person
har
sundhedsforsikring
eller
ej.
Dermed
kan
en
eventuel
forskel
i
det
gennemsnitlige
forbrug
af
offentligt
finansierede
sygehusydelser
mellem
personer
med
og
uden
sundhedsforsikring
kunne
tilskrives
sundhedsforsikring.
Mere
formelt
baseres
matching
på
en
antagelse
om,
at
de
faktorer
der
forårsager
selektionen
kan
observeres.
Ved
at
betinge
på
disse
faktorer
vil
det
uobserverbare
kontrafaktum,
E(y0it|Dit=1),
svare
til
det
gennemsnitlige
forbrug
der
kan
observeres
blandt
de
matchede
personer
uden
sundhedsforsikring,
E(y0it|Dit=0):
I
indeværende
studie
implementeres
tilgangen
ved
at
matche
på
en
propensity
score,
som
udtrykker
sandsynligheden
for
at
have
privat
sundhedsforsikring.
Denne
repræsenterer
en
opsamling
af
de
relevante
faktorer,
som
man
ønsker
at
betinge
analysen
på
(Rosenbaum
and
Rubin
1993).
Propensity
scoren
estimeres
typisk
ved
en
probit
eller
en
logit
regressionsmodel.
Valget
imellem
de
to
har
sædvanligvis
ingen
praktisk
betydning
for
kvaliteten
af
matchingen
og
nærværende
analyse
benyttede
sig
af
en
probit
regression.
Da
propensity
scoren
har
et
kontinuert
udfaldsområde
mellem
0
og
1
vil
det
i
praksis
ofte
være
svært
at
finde
individer
med
præcis
samme
scorer,
især
når
der
betinges
på
en
række
kontinuerte
faktorer.
For
hver
person
med
sundhedsforsikring
udvælges
derfor,
blandt
personerne
uden
sundhedsforsikring,
den
eller
de
personer
der
ligner
personen
med
sundhedsforsikring
mest
på
propensity
scoren.
Der
eksisterer
alternative
matching
estimatorer
i
litteraturen
(Heckman
and
Vytlacil
2004).
Imidlertid
er
det
vist,
at
alle
estimatorerne
er
konsistente,
idet
de
alle
kommer
tættere
på
at
sammenligne
eksakte
match,
dvs.
personer
med
de
præcis
samme
karakteristika,
når
antallet
af
observationer
øges
(Smith
2000).
I
mindre
stikprøver
kan
de
forskellige
matching
estimatorer
føre
til
forskellige
resultater
og
valget
af
estimator
baseres
i
så
fald
på
en
afvejning
mellem
bias
og
varians
(Caliendo
and
Kopeinig
2008).
Eksempelvis
ville
radius-·‐baserede
estimatorer
matche
hver
sundhedsforsikret
person
med
flere
personer
uden
sundhedsforsikring
indenfor
en
radius
af
propensity
scoren,
mens
Kernel-·‐baserede
estimatorer
ville
vægte
personer
uden
sundhedsforsikring
med
afstanden
på
deres
propensity
score
til
hver
sundhedsforsikret
person.
Disse
alternative
estimatorer
er
generelt
mere
efficiente,
idet
der
anvendes
mere
information.
Man
spilder
så
at
sige
ikke
de
kontroller,
der
ligger
tæt
op
ad
de
sundhedsforsikrede
på
deres
propensity
score
uden
dog
at
have
præcis
den
samme
score.
Omvendt
kommer
man
i
stedet
til
at
sammenligne
personer,
der
ikke
helt
så
præcist
matcher
hinanden
og
der
opstår
derved
risiko
for
bias.
13
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
I
stikprøver
så
store
som
den
aktuelle
population
er
det
vist,
at
de
alternative
matching
estimatorer
i
praksis
vil
føre
til
det
samme
resultat
(Abadie
and
Imbens
2002,
Hahn
1998,
Heckman
et
al.
1998,
Hirano
et
al.
2003,
Ichimura
and
Linton
2003).
Analysen
baserer
sig
således
på
en
af
de
simpleste
matching
estimatorer:
1:1
Nearest
Neighbour
med
tilbagelægning
(og
uden
såkaldt
caliper
restriktion
jf.
afsnittet
nedenfor).
Hver
sundhedsforsikret
matches
her
med
én
kontrol,
som
er
det
medlem
af
kontrolpopulationen,
der
ligger
tættest
i
propensity
score.
Efter
hvert
match
lægges
den
anvendte
kontrol
tilbage
i
population,
og
har
dermed
chance
for
at
blive
trukket
flere
gange.
Denne
tilgang
er
kendt
for
at
minimere
bias,
men
omvendt
er
den
ikke
er
den
mest
efficiente,
da
kun
en
brøkdel
af
kontrolpopulationen
anvendes.
Alternative
matching
estimatorer
som
f.eks.
1:5
Nearest
Neighbour
eller
en
radius-·‐baseret
estimator
ville
anvende
henholdsvis
5
kontroller
per
sundhedsforsikret
eller
et
vægtet
bidrag
fra
alle
kontrollerne.
Valget
af
den
simpleste
model
er
oplagt
i
det
aktuelle
studium,
qua
at
det
er
karakteriseret
ved
en
usædvanlig
stor
population
og
man
derved
kan
tillade
sig
at
fokusere
på
validitet,
dvs.
minimering
af
bias
problemstillinger,
på
bekostning
af
præcision.
Den
maksimale
afstand
mellem
en
sundhedsforsikret
og
en
kontrolperson
kan
specificeres
med
en
såkaldt
caliper
restriktion.
Jo
mere
snæver
denne
defineres
jo
vanskeligere
vil
det
i
praksis
være
at
finde
et
match.
I
fald
man
ikke
kan
finde
et
match
til
en
sundhedsforsikret
person
vil
denne
udgå
af
analysen,
som
så
bliver
mindre
præcis
qua
en
reduceret
studiepopulation.
Følsomhedsanalyser
for
introduktion
af
caliper
restriktioner
på
henholdsvis
0,005
og
0,001
blev
testet.
Endvidere
blev
det
testet
hvorvidt
undladelse
af
tilbagelægning
ville
have
nogen
indflydelse
på
resultaterne.
Alle
analyser
blev
udført
indenfor
området
af
common
support
dvs.
intervallet,
hvor
der
findes
personer
både
med
og
uden
sundhedsforsikring.
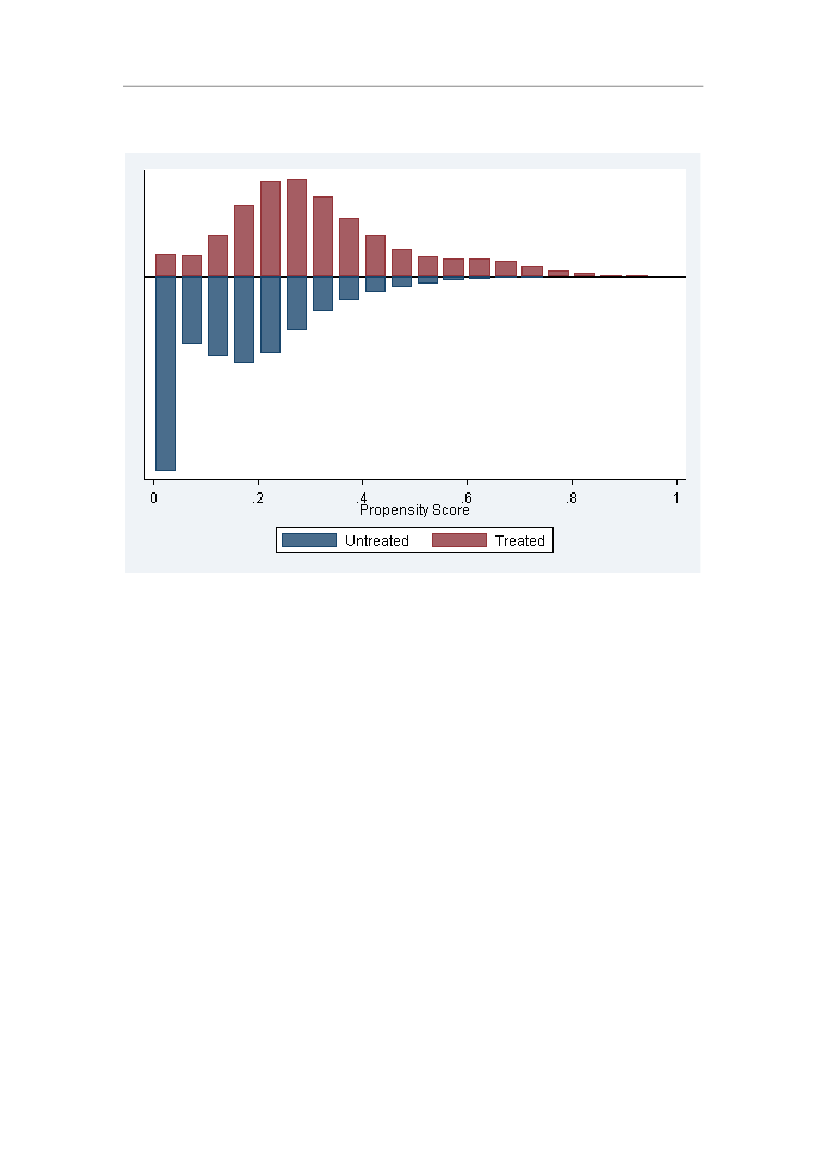
Dette
er
illustreret
i
Appendiks
1.
Hvis
personer
henholdsvis
med
og
uden
sundhedsforsikring
var
helt
forskellige
grupper,
ville
der
være
meget
lidt
overlap
i
deres
propensity
scores,
og
intervallet
med
common
support
ville
blive
meget
snævert.
I
nærværende
analyse
er
der
imidlertid
common
support
for
alle
personer
med
en
sundhedsforsikring.
Standardfejlene
blev
beregnet
under
hensyntagen
til,
at
propensity
scoren
er
estimeret
(Abadie
and
Imbens
2006).
Kvaliteten
af
matchingen
blev
vurderet
ved
at
se
på
reduktionen
i
den
standardiserede
procentuelle
bias
for
hver
forklarende
variabel
i
estimationen
af
propensity
scoren
før
og
efter
matching,
samt
t-·‐tests
for
forskel
i
gennemsnit
for
hver
af
de
forklarende
variable
før
og
efter
matching.
Som
en
følsomhedsanalyse
af
valg
af
analysestrategi
afprøvedes
forskellige
matching
estimatorer
i
en
10%
stikprøve
af
populationen
(som
stadig
er
relativt
stor
i
sammenligning
med
mange
andre
studier).
Det
skal
i
den
forbindelse
bemærkes,
at
trods
en
relativt
stor
processorkraft
(på
Danmarks
Statistiks
forskerservere
med
10GB
hukommelse
allokeret)
så
varede
testen
af
de
alternative
og
processormæssigt
mere
krævende
analyser
op
mod
et
døgn
for
10%
stikprøven.
Det
har
således
ikke
været
realistisk
at
køre
samme
analyse
for
hele
populationen.
Population
Arbejdsstyrken
blev
identificeret
i
2007-·‐udgaven
af
Den
Integrerede
Database
for
Arbejdsmarkedsforskning
(IDA).
Databasen
indeholder
oplysninger
om
samtlige
personer
i
befolkningen
og
alle
virksomheder
med
ansatte.
For
at
afgrænse
populationen
til
personer
som
havde
eller
kunne
have
haft
arbejdsgiverbetalt
sundhedsforsikring
i
2007
blev
følgende
inklusionskriterier
anvendt:
14
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
•Alder
mellem
18
og
65
år
•Lønmodtagere
•Fuldtids
arbejdsløshedsforsikrede
(ugentlig
arbejdstid
på
mindst
27
timer)
Kriterierne
blev
vurderet
for
status
i
november
2006,
baseret
på
en
variabel
for
alder
(ALDERNOV),
en
variabel
der
definerer
såkaldt
primær
arbejdsstilling
(PSTILL)
og
en
variabel
for
det
ugentlige
timetal
for
ansættelse
(HD).
Den
identificerede
population
blev
herefter
samkørt
med
befolkningsstatistik
for
at
ekskludere
personer
som
i
perioden
2004-·‐2009
havde
ind-·‐
eller
udvandret
fra
Danmark
og
som
derfor
ikke
nødvendigvis
ville
fremgå
af
øvrige
registre
for
f.eks.
forbrug
af
sundhedsydelser.
Interventionsvariabel
Interventionsvariablen
blev
defineret
som
en
indikatorvariabel
der
antager
værdien
1
såfremt
en
person
på
et
eller
andet
tidspunkt
i
løbet
af
2007
har
haft
en
vilkårlig
type
af
sundhedsforsikring.
Denne
information
blev
stillet
til
rådighed
af
brancheforeningen
Forsikring
og
Pension,
som
har
gennemført
et
tværsnitsstudium
blandt
sine
medlemmer
med
henblik
på
at
kunne
analysere
effekten
af
sundhedsforsikringer
på
sygefravær
(Borchsenius
and
Hansen
2010).
Det
bemærkes
i
den
forbindelse,
at
enkelte
forsikringsselskaber
ikke
ønskede
at
levere
information
om
forsikringstagere
og
dermed
dækker
den
endelige
liste
over
sundhedsforsikrede
kun
omkring
65%
af
alle
med
en
sundhedsforsikring.
Præcis
hvilke
selskaber
der
ikke
ønskede
at
udlevere
information
er
ikke
kendt
af
forfatterne
bag
denne
rapport,
men
i
personlig
korrespondance
med
Forsikring
og
Pension
hævdes
det,
at
der
ikke
er
grund
til
at
tro,
at
de
65%
ikke
er
repræsentative
for
alle
med
en
sundhedsforsikring.
Et
andet
usikkerhedsmoment
skyldes
at
enkelte
selskaber
kun
indrapporterede
hvilke
virksomheder
der
tilbød
sundhedsforsikring,
hvorefter
informationen
blev
udledt
for
personniveauet
ved
at
samkøre
virksomhedens
arbejdsgivernummer
med
individers
ansættelsesforhold.
Da
lovgivningen
giver
mulighed
for
at
en
virksomhed
tilbyder
differentierede
tilbud
til
ansatte
ud
fra
anciennitet
og
antal
arbejdstimer
(ToldSkat
2005)
kan
dette
åbne
for
at
ikke-·‐forsikrede
er
blevet
identificerede
som
forsikrede,
hvilket
dog
ikke
anses
for
at
udgøre
et
større
omfang
og
dermed
ikke
et
problem
for
konklusionerne
for
nærværende
studie.
Forsikringsbranchen
stillede
som
præmis
for
udlevering
af
data,
at
forsikringsprodukt
og
udbyder
ikke
kunne
identificeres
efterfølgende.
Således
bør
det
gentages,
at
de
sundhedsforsikrede
både
omfatter
arbejdsgivertegnede
forsikringer
og
individuelt
tegnede
forsikringer.
Førstnævnte
tegnede
sig
i
2007
for
92,4%
af
alle
sundhedsforsikringer
(Forsikring
og
Pension
2010).
Der
henvises
i
øvrigt
til
diskussionsafsnittet
for
videre
diskussion
af
interventionsvariablen.
Matching
variable
Succesfuld
matching
er
betinget
af,
at
man
kan
observere
tilstrækkeligt
med
person-·‐
og
virksomhedskarakteristika
til
at
håndtere
en
eventuel
selektion
dvs.
at
nogle
personer
er
mere
tilbøjelige
til
at
have
forsikring
end
andre,
oftest
i
kraft
af
at
være
ansat
i
en
virksomhed,
som
tilbyder
forsikring
til
sine
ansatte.
Qua
den
danske
rigdom
af
registerdata
kunne
en
række
variable
for
forskellige
aspekter
af
demografiske,
helbredsmæssige
og
socioøkonomiske
forhold
etableres.
Variablene
blev
udvalgt
på
baggrund
af
en
formodet
sammenhæng
med
forbrug
af
sundhedsydelser,
dels
ud
fra
15
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
hvad
man
tidligere
har
observeret
determinerer
forbrug
af
sundhedsydelser
og
dels
ud
fra
hvad
man
mere
teoretisk
ville
forvente.
Da
datamaterialet
samtidig
er
longitudinelt
baserer
studiet
sig
ligeledes
på
individuel
historik,
hvilket
øger
værdien
af
matchingen.
Specifikationen
af
de
enkelte
variable
fremgår
af
Appendiks
2,
mens
nedenstående
beskriver
deres
oprindelse.
De
demografiske
forhold
blev
primært
informeret
fra
befolkningsstatistikken
og
omfattede
køn,
alder,
civilstand,
etnicitet
og
bopælskommune.
De
socioøkonomiske
forhold
blev
informeret
fra
IDA
og
det
underliggende
Registerbaserede
Arbejdsstyrkestatistik
(RAS).
Disse
omfattede
information
om
den
højest
gennemførte
uddannelse,
stillingstype,
stillingsfunktion,
ugentlig
timeantal
for
beskæftigelse,
varighed
for
ansættelse
og
årlig
bruttoløn
samt
information
om
personens
arbejdssted
såsom
geografi,
fordeling
af
medarbejdere
på
stillingstyper
topledere,
mellemledere
og
ikke-·‐ledere,
branche
og
ejerforhold.
Sidst
anvendtes
en
variabel
baseret
på
indkomststatistik
(SOCIO2),
som
klassificerer
en
persons
socioøkonomiske
status.
De
helbredsrelaterede
forhold,
i
form
af
omfang
og
karakter
af
forbrug
af
sundhedsydelser,
blev
karakteriserede
via
Sygesikringsregistret,
Lægemiddelstatistikregistret
og
Landspatientregistret
(samt
DRG-·‐
(Diagnose-·‐Relateret
Gruppering)
og
DAGS-·‐
(Dansk
Ambulant
Grupperingssystem)
takster).
Monetære
mål
(dvs.
DRG/DAGS-·‐takster
og
honorarer)
blev
konverterede
til
2009-·‐priser
ved
anvendelse
af
det
generelle
forbrugerprisindeks
(Danmarks
Statistik
2010).
Sygesikringsregistret
indeholder
oplysninger
om
alle
kontakter
til
behandlere
og
terapeuter,
hvortil
der
er
ydet
tilskud
fra
den
offentlige
sygesikring
dvs.
kontakter
til
praktiserende
læger,
speciallæger,
fysioterapeuter,
tandlæger,
psykologer
og
andre.
Registret
definerer
en
afregningstakst
som
baserer
sig
på
overenskomsten
mellem
Sygesikringen
og
de
respektive
faglige
sammenslutninger.
Afregningstaksten
for
de
registrerede
kontakter
er
summeret
per
person
for
hvert
af
årene
2004,
2005
og
2006,
opdelt
på
praktiserende
læger,
øvrige
speciallæger,
fysioterapi,
tandlægeydelser
samt
øvrige
ydelser.
Lægemiddelstatistikregisteret
indeholder
oplysninger
om
det
totale
salg
af
lægemidler.
Dog
er
det
kun
receptpligtige
lægemidler,
som
udleveres
udenfor
sygehusene,
der
registreres
på
cpr-·‐nummer.
Apotekets
udsalgspris
(eller
en
ækvivalent,
hvis
medicinen
er
udleveret
andetsteds)
for
ekspeditioner
per
person
blev
summeret
for
hvert
af
årene
2004,
2005
og
2006.
Landspatientregistret
indeholder
principielt
oplysninger
om
alle
indlæggelser,
ambulante
besøg
og
besøg
på
skadestue
i
det
danske
sygehusvæsen,
såvel
privat
som
offentligt.
Der
har
dog
været
rejst
tvivl
om
kompletheden
af
indberetninger
for
privat
aktivitet
(Kjellberg,
Andreasen
and
Søgaard
2010).
Den
finansielle
afregning
af
hver
enkelt
kontakt
registreres
i
DRG/DAGS-·‐takster,
hvor
takster
er
baserede
på
nationale
gennemsnitsomkostninger
for
forskellige
patientgrupper
defineret
ved
køn,
alder,
diagnose
og
procedure.
DRG/DAGS-·‐taksterne
for
kontakter
per
person
blev
summeret
for
hvert
af
årene
2004,
2005
og
2006,
opdelt
på
indlæggelser,
ambulante
visitter
og
skadestuebesøg.
Effektparametre
Den
primære
effektparameter
blev
defineret
som
forbrug
af
offentligt
finansierede
sygehusydelser,
opgjort
i
2009-·‐DKK.
Disse
ydelser
er
optegnede
i
Landspatientregistret,
16
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
hvilket
dog
også
gælder
for
forsikringsbetalte
og
såkaldt
selvbetalte
ydelser.
Forsikringsbetalte
og
selvbetalte
ydelser
blev
ekskluderede
(via
variablen
C_BETALER)
inden
forbruget
blev
kvantificeret
ved
at
summere
DRG-·‐/DAGS-·‐taksterne
baseret
på
2009-·‐takstsystemet.
C_BETALER
variablen
anses
som
valid
information
til
nærværende
formål,
som
alene
var
at
ekskludere
privatfinansieret
aktivitet.
Den
primære
analyse
dækker
år
2007
og
sondrer
mellem
ambulante
kontakter
(inklusiv
skadestueydelser),
indlæggelser
og
en
total
for
disse.
Analysen
blev
gentaget
for
årene
2008
og
2009
med
henblik
på
at
diskutere
hovedresultatet.
I
den
forbindelse
bør
det
gentages,
at
forsikringsstatus
er
ukendt
efter
år
2007
og
at
man
formentlig
vil
underestimere
effekten
af
forsikring,
idet
antallet
af
forsikrede
har
været
stigende
i
perioden,
samtidig
med
at
forsikringsstatus
naturligt
vil
ændre
sig
over
tid
på
grund
af
nytegninger,
jobskifte
mv.
Den
primære
analyse
for
år
2007
blev
endvidere
gentaget
for
antallet
af
procedurer
for
hver
af
de
overordnede
proceduregrupper
i
Sygehusvæsnets
KlassifikationsSystem
(SKS)
(Sundhedsstyrelsen
2010c).
Operationer
på
bevægeapparatet
blev
yderligere
opdelt
på
subgrupper
af
henholdsvis
ryg-·‐,
skulder
og
knæprocedurer,
da
disse
er
særligt
udbredte
i
forsikringsregi.
Frafald
For
at
kontrollere
for
frafald
i
populationen
blev
information
om
eventuel
afgang
fra
arbejdsstyrken
og/eller
død
udtrukket
fra
registret
over
Personer
Uden
Ordinær
Beskæftigelse
(PUOB)
og
Dødsårsagsregistret.
Disse
informationer
blev
defineret
for
hele
år
for
hvert
af
årene
2007,
2008
og
2009.
Afgang
fra
arbejdsstyrken
blev
defineret
som
dummyvariable
for
årsstatus
(1.
januar
til
31.
december)
for
henholdsvis
erhvervet
førtidspension
eller
pensionsalder
indtruffet
samt
død.
Etik
og
anmeldelse
Alle
analyser
er
gennemført
på
Danmarks
Statistiks
forskermaskiner
(projekt
703498).
Dataudtræk
og
anonymisering
blev
foretaget
af
Danmarks
Statistiks
Forskerservice
på
baggrund
af
dataleverancer
fra
bl.a.
Lægemiddelstyrelsen,
Forsikring
og
Pension,
Sundhedsstyrelsen
og
Indenrigs-·‐
og
Sundhedsministeriet.
De
ansvarlige
forskere
specificerede
og
godkendte
den
endelige
udtræksalgoritme,
men
fik
først
dataadgang
efter
anonymisering.
Forskergruppen
har
således
på
intet
tidspunkt
haft
adgang
til
data
der
kunne
identificere
enkeltindivider.
Projektet
er
godkendt
af
Datatilsynet
under
journalnummer
2010-·‐41-·‐5556.
17
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Resultater
Populationen
Populationen
indeholder
alle
mellem
18
og
65
år,
som
er
i
lønnet
arbejde
per
november
2006.
Der
er
således
ikke
tale
om
nogen
stikprøve.
Ved
indgangen
til
2007,
som
definerede
studiestart,
omfattede
populationen
2.206.399
personer,
hvoraf
408.947
personer
havde
arbejdsgiverbetalt
sundhedsforsikring.
Figur
1
illustrerer
populationen
og
frafald
over
tid.
For
den
primære
analyse,
som
dækker
opfølgningsår
2007,
indgår
alle
personer.
I
de
sekundære
analyser,
som
dækker
opfølgningsår
2008
og
2009,
blev
henholdsvis
døde
og
pensionerede
(inklusiv
førtidspensionerede)
ekskluderet
på
baggrund
af
deres
årsstatus.
!"#$%$&'()&*+),$,-#./0($123,),-45678-9)-:)*0(-9)-;<<=->-?-;@;<7@ABB-/&'()#(%*+,%-",-'.$!""#$%&'()#(%*+,%-",-'.$
;<<=6(:'.#3/*/3-/-?-C<5@BC=-C4<-$.$,-=<8-:,/&*(/,),$,-;<<56(:'.#3/*/3-/-?-C<=@58A-857-$.$,-;@A7B-:,/&*(/,),$,-;<<B6(:'.#3/*/3-/-?-C<8@7;B-
;<<=6(:'.#3/*/3-/-?-4@=B=@C8;-A@<C5-$.$,-B@;<A-:,/&*(/,),$,-;<<56(:'.#3/*/3-/-?-4@=58@C4A-A@A4B-$.$,--;A@B=7-:,/&*(/,),$,-;<<B6(:'.#3/*/3-/-?-4@=7=@7;5-
Figur
1
Flow
diagram
for
opfølgning
af
studiepopulationen
Note:
De
blå
bokse
markerer
populationen
for
den
primære
analyse,
mens
de
røde
bokse
markerer
populationen
for
alternative
analyser,
der
er
specificerede
med
henblik
på
diskussion.
Forskelle
mellem
forsikrede
og
ikke-·‐forsikrede
Forud
for
den
primære
analyse
beskrives
populationen
herunder
med
fokus
på
forskelle
mellem
grupperne.
Beskrivelsen
bygger
på
simpel
beskrivende
statistik
dvs.
karakteristik
af
grupperne
før
matching.
Tidsmæssigt
refereres
således
til
individers
status
enten
ultimo
år
2006
eller
som
et
årsgennemsnit
for
2006,
hvilket
svarer
til
tidspunktet
for
deres
indgang
i
studiet.
Det
er
vigtigt
at
understrege
at
de
beskrevne
forskelle
mellem
grupperne
i
dette
afsnit
ikke
har
nogen
relevans
i
forhold
til
effekten
af
forsikring.
Der
er
udelukkende
tale
om
beskrivende
statistik
for
populationen.
18
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Tabel
1
Demografiske
karakteristika
ved
studiestart
Ikke
forsikrede
(n=
1.797.452)
Alder,
år
(SD)
41,85
(11,61)
Kvinder,
antal
(%)
895.076
(49,80)
Etnisk
dansk,
antal
(%)
1.677.608
(93,33)
Gift
eller
i
registreret
partnerskab,
antal
(%)
1.002.316
(55,76)
Region,
antal
(%)
Hovedstaden
527.065
(29,32)
Sjælland
265.829
(14,79)
Syddanmark
396.068
(22,03)
Midtjylland
412.225
(22,93)
Nordjylland
196.265
(10,92)
Note:
alle
forskelle
er
statistisk
signifikante
(p<0,001).
Forsikrede
(n=408.947)
41,13
(10,68)
155.405
(38,00)
387.828
(94,84)
239.636
(58,60)
138.548
(33,88)
65.243
(15,95)
79.973
(19,56)
92.792
(22,69)
32.391
(7,92)
Alle
(N=2.206.399)
41,71
(11,44)
1.050.481
(47,61)
2.065.436
(93,61)
1.241.952
(56,29)
665.613
(30,17)
331.072
(15,01)
476.041
(21,58)
505.017
(22,89)
228.656
(10,36)
I
relation
til
demografi
viste
der
sig
at
være
en
højere
forekomst
blandt
de
forsikrede
af
mænd,
personer
med
dansk
oprindelse
og
personer
der
var
i
registreret
partnerskab
eller
gifte,
ligesom
gennemsnitsalderen
var
marginalt
lavere
(se
tabel
1).
Geografisk
set
viste
de
forsikrede
sig
at
være
overrepræsenterede
i
Region
Hovedstaden
og
Region
Sjælland,
mens
de
var
underrepræsenterede
i
især
Region
Nordjylland
og
Region
Syddanmark.
Socioøkonomisk
viste
gruppen
af
forsikrede
sig
generelt
at
have
højere
uddannelsesstatus,
dog
med
tydelige
underliggende
strukturer.
De
forsikrede
var
overrepræsenterede
blandt
personer
med
ungdomsuddannelse,
faglært
uddannelse
samt
kort
eller
lang
videregående
uddannelse.
Omvendt
var
de
underrepræsenterede
blandt
personer
uden
uddannelse
og
personer
med
mellemlang
videregående
uddannelse
(se
tabel
2).
De
forsikrede
viste
sig
at
være
overrepræsenterede
blandt
topledere
og
medarbejdere
hvor
færdigheder
på
mellemniveau
var
påkrævede,
mens
de
var
underrepræsenterede
i
kategorier
for
enten
specialistfunktioner
eller
funktioner
hvor
færdigheder
på
grundniveau
er
krævede.
Endvidere
oppebar
de
forsikrede
en
gennemsnitligt
årsløn
på
omkring
355.000
kr.
mens
de
ikke-·‐forsikrede
havde
en
gennemsnitlig
årsløn
på
omkring
292.000
kr.
Branchemæssigt
var
der
en
tydelig
overrepræsentation
af
forsikrede
i
kategorierne
industri,
bygge
og
anlæg,
handel
og
transport,
information
og
kommunikation
samt
finansiering
og
forsikring
(se
tabel
3).
Dermed
var
de
ikke-·‐forsikrede
typisk
ansat
i
kategorierne
landbrug
og
fiskeri,
erhvervsservice,
offentlig
administration,
undervisning
og
sundhed
samt
kultur
og
fritid.
Denne
fordeling
slog
endvidere
igennem
på
ejerforhold
for
ansættelsesstedet,
idet
de
forsikrede
i
langt
højere
grad
var
ansat
i
aktieselskaber
(og
deraf
var
underrepræsenterede
i
stort
set
alle
øvrige
virksomhedstyper).
19
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Tabel
2
Socioøkonomiske
karakteristika
ved
studiestart
Ikke
forsikrede
(n=1.797.452)
373.445
(20,78)
115.283
(6,41)
684.502
(38,08)
103.380
(5,75)
345.452
(19,22)
149.498
(8,32)
25.892
(1,44)
Forsikrede
(n=408.947)
73.204
(17,90)
33.434
(8,18)
185.161
(45,28)
31.690
(7,75)
46.317
(11,33)
34.535
(8,44)
4.606
(1,13)
Alle
(N=2.206.399)
446.649
(20,24)
148.717
(6,74)
869.663
(39,42)
135.070
(6,12)
391.769
(17,76)
184.033
(8,34)
30.498
(1,38)
Uddannelse,
antal
(%)
Folkeskole
Ungdomsuddannelse
Faglært
Kort
videregående
Mellemlang
videregående
Lang
videregående
Ukendt
Stilling,
antal
(%)1
Topleder
48.295
(2,69)
18.590
(4,55)
66.885
(3,03)
Medarbejder,
type
1
255.241
(14,20)
47.195
(11,54)
302.436
(13,71)
Medarbejder,
type
2
328.297
(18,26)
101.216
(24,75)
429.513
(19,47)
Medarbejder,
type
3
695.727
(38,71)
150.462
(36,79)
846.189
(38,35)
Medarbejder,
type
4
395.223
(21,99)
83.271
(20,36)
478.494
(21,69)
Arbejdsløs
mindst
halvdelen
af
året
23.211
(1,29)
2.481
(0,61)
25.692
(1,16)
Øvrige
51.457
(2,86)
5.732
(1,40)
57.189
(2,59)
37
timer/uge,
antal
(%)
1.505.016
(83,73)
352.455
(86,19)
1.857.471
(84,19)
Anciennitet,
år
(SD)
5,91
(6,39)
5,61
(5,97)
5,85
(6,32)
Årsløn,
kr.
(SD)
291.925
(188.660)
354.882
(232.204)
303.576
(198.962)
Note:
alle
forskelle
er
statistisk
signifikante
(p<0,0001,
dog
p<0,01
for
37
timer/uge).
1
Type
1
refererer
til
stillinger
hvor
færdigheder
på
højeste
niveau
er
påkrævede,
type
2
hvor
færdigheder
på
mellemniveau
er
påkrævede,
type
3
hvor
færdigheder
på
grundniveau
er
påkrævede,
mens
type
4
referer
til
øvrige
(som
ikke
kan
klassificeres).
Forbruget
af
forskellige
typer
af
sundhedsydelser
i
årene
op
mod
2007
blev
antaget
som
et
udtryk
for
personers
helbredsstatus.
Gruppen
af
forsikrede
havde
generelt
et
lavere
forbrug
af
sundhedsydelser
på
både
primærsektor,
receptpligtig
medicin
og
sekundærsektor,
dog
med
undtagelse
af
tandlægeydelser
(se
Tabel
4).
Alt
i
alt
observeredes
der
adskillige
signifikante
forskelle
mellem
forsikrede
og
ikke-·‐forsikrede.
Da
der
er
tale
om
beskrivende
statistik
for
populationen,
kan
man
ikke
konkludere
på
disse
forskelle
i
relation
til
effekten
af
sundhedsforsikring.
Til
gengæld
kan
man
konkludere,
at
det
ikke
er
tilfældigt
hvilke
borgere
der
har
sundhedsforsikring,
men
at
der
observeres
en
ulighed
i
adgang
til
forsikring.
Det
bør
i
den
forbindelse
bemærkes,
at
det
i
sagens
natur
er
en
virksomhedsbeslutning
hvorvidt
en
person
skal
have
arbejdsgiverbetalt
sundhedsforsikring,
idet
skattefriheden
jo
alene
gælder
hvis
alle
medarbejdere
i
en
virksomhed
er
omfattede.
Dermed
er
uligheden
i
adgang
til
forsikring
i
høj
grad
bestemt
ved
hvor
en
person
er
ansat
og
dermed
af
virksomhedskarakteristika.
20
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Tabel
3
Karakteristika
for
ansættelsessteder
ved
studiestart
Ikke
forsikrede
(n=1.797.452)
27.558
(1,54)
267.294
(14,90)
8.488
(0,47)
393.531
(21,94)
74.711
(4,16)
51.325
(2,86)
2.565
(0,14)
442.641
(24,67)
423.826
(23,63)
102.046
(5,69)
Forsikrede
(n=408.947)
2.792
(0,68)
84.408
(20,66)
6.734
(1,65)
109.824
(26,89)
32.295
(7,91)
58.404
(14,30)
2.045
(0,50)
83.928
(20,55)
17.041
(4,17)
10.998
(2,69)
127.633
(5,80)
35.434
(1,61)
6.679
(0,30)
892.721
(40,53)
203.849
(9,26)
92.580
(4,20)
539.978
(24,52)
206.109
(9,36)
20.013
(0,82)
18.043
(0,82)
29.796
(1,35)
39,09
(33,01)
21,10
(27,56)
14,62
(23,65)
3.997
(7.860)
Alle
(N=2.206.736)
30.350
(1,38)
351.702
(15,97)
15.222
(0,69)
503.355
(22,86)
107.006
(4,86)
109.729
(4,98)
4.610
(0,21)
526.569
(23,91)
440.867
(20,02)
113.044
(5,13)
Branche,
antal
(%)
Landbrug
og
fiskeri
Industri
Bygge
og
anlæg
Handel
og
transport
Information
og
kommunikation
Finansiering
og
forsikring
Ejendomshandel
og
udlejning
Erhvervsservice
Offentlig
administration,
undervisning
og
sundhed
Kultur
og
fritid
Ejerforhold,
antal
(%)
Enkeltmandsvirksomhed
114.745
(6,40)
12.888
(3,16)
Interessentselskab
27.386
(1,53)
8.048
(1,97)
Kommanditselskab
5.276
(0,29)
1.403
(0,34)
Aktieselskab
614.491
(34,25)
278.230
(68,12)
Anpartsselskab
167.163
(9,32)
36.686
(8,98)
Stat
88.189
(4,92)
4.424
(1.08)
Kommune
526.117
(29,33)
13.861
(3,39)
Selvejende
institution
177.590
(9,90)
28.519
(6,98)
Øvrige
18.155
(1,01)
1.858
(0,45)
Udenlandsk
7.169
(0,40)
10.874
(2,66)
Ukendt
22.509
(1,25)
7.287
(1,78)
Andel
af
medarbejdere
grundniveau,
%
(SD)
39.04
(32,96)
39,29
(33,22)
Andel
af
medarbejdere
mellemlederniveau,
%
(SD)
20,34
(27,01)
24,28
(29,49)
Andel
af
medarbejdere
lederniveau,
%
(SD)
14,82
(23,93)
13,75
(22,38)
Antal
medarbejdere
(SD)
4.428
(8.360)
2.107
(4.669)
Note:
Alle
forskelle
er
statistisk
signifikante
(p<0,0001).
Tabel
4
Årlig
udgift
for
forbrug
af
sundhedsydelser
i
DKK
per
person
(SD)
Ikke
forsikrede
Forsikrede
Alle
(n=1.797.452)
(n=408.947)
(N=2.206.399)
Primærsektor
Almen
praksis
649
(644)
586
(583)
637
(633)
Speciallægepraksis
375
(815)
357
(774)
372
(808)
Fysioterapi
139
(678)
135
(615)
138
(667)
Tandlæge
322
(270)
326
(260)
322
(268)
Øvrige
51
(175)
52
(174)
51
(175)
Receptpligtig
medicin
708
(1.895)
623
(1.652)
692
(1.853)
Sekundærsektor
Indlæggelser
2.694
(11.576)
2.297
(9.867)
2.620
(11.280)
Ambulante
kontakter
2.301
(7.338)
2.009
(6.446)
2.247
(7.182)
Skadestuekontakter
142
(298)
134
(283)
141
(296)
Note:
Estimaterne
repræsenterer
gennemsnit
over
årene
2005,
2006
og
2007.
Alle
kategorier
viser
statistisk
signifikante
forskelle
(p<0,0001,
dog
p<0,01
for
øvrige
primærsektorydelser).
21
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Matching
og
kvaliteten
af
denne
Af
populationen
på
2.206.399
personer
havde
152.158
(7%)
manglende
observationer
på
enkelte
af
matching
variablene.
Fordelingen
af
manglende
data
mellem
grupper
var
8%
for
de
ikke-·‐forsikrede
og
3%
for
de
forsikrede.
De
manglende
data
var
hovedsagligt
information
om
arbejdssted
som
ellers
blev
informeret
fra
IDA.
Personer
med
manglende
data
blev
ekskluderet
fra
den
videre
analyse
og
de
primære
analyser
baserede
sig
således
på
n=2.054.241.
Estimationen
af
propensity
scoren,
dvs.
sandsynligheden
for
at
have
sundhedsforsikring
for
et
givet
sæt
af
person-·‐
og
virksomhedskarakteristika,
er
præsenteret
i
Tabel
5.
Overordnet
har
de
forklarende
variable
alle
det
forventede
fortegn
og
de
er,
bortset
fra
lægemiddelforbrug
og
historisk
forbrug
af
sundhedsydelser,
statistisk
signifikante.
De
enkelte
koefficienter
kan
fortolkes
som
de
respektive
variables
indflydelse
på
sandsynligheden
for
at
have
sundhedsforsikring,
når
der
er
kontrolleret
for
de
øvrige
variable.
F.eks.
har
kvinder
gennemsnitligt
2,66%
mindre
sandsynlighed
for
at
have
sundhedsforsikring
end
mænd,
når
man
kontrollerer
for
de
øvrige
forhold.
Succesen
af
matching
hviler
i
høj
grad
på
hvorvidt
alle
relevante
variable
er
medtagede
i
estimationen.
Det
har
som
tidligere
nævnt
været
muligt
at
inddrage
adskillige
variable
for
demografiske,
socioøkonomiske
og
helbredsrelaterede
forhold,
og
herunder
en
række
virksomhedskarakteristika.
Da
de
arbejdsgiverbetalte
sundhedsforsikringer
typisk
tegnes
på
virksomhedsniveau
er
et
relevant
spørgsmål,
hvorvidt
estimationen
inkluderer
tilstrækkeligt
med
variable
for
især
virksomhedsforhold.
Dette
arbejde
havde
initialt
planlagt
at
inkludere
yderligere
virksomhedsinformationer
end
de
der
fremgår
af
Tabel
5,
f.eks.
gennemsnitlig
timeløn
på
virksomhedsniveau
og
andel
af
medarbejdere
med
årsledighed.
Imidlertid
viste
disse
variable
sig
at
være
karakteriserede
ved
mange
manglende
værdier
og
de
blev
derfor
ikke
inkluderet
i
den
endelige
model.
Det
blev
dog
testet,
blandt
den
del
af
populationen
der
havde
komplette
data,
hvorvidt
disse
yderligere
virksomhedsinformationer
ville
føre
til
en
højere
forklaringsgrad
for
modellen,
hvilket
ikke
var
tilfældet.
Forfatterne
anser
således
udvalget
af
matching
variable
som
fornuftigt.
De
mange
variable
i
estimationen
af
propensity
scoren
fører
naturligt
til
at
nogle
bliver
insignifikante,
fordi
de
konkurrerer
indbyrdes
om
at
forklare
hvorvidt
man
har
forsikring
eller
ej.
På
trods
af
flere
insignifikante
forklarende
variable
fastholdtes
den
valgte
specifikation
ud
fra
en
strategi
om
at
inkludere
alle
variable
af
teoretisk
relevans,
igen
for
at
prioritere
analysens
validitet
frem
for
præcision.
Ved
1:1
matching
med
tilbagelægning
er
der
ingen
forsikrede,
som
ikke
har
matchende
kontroller
dvs.
alle
sundhedsforsikrede
er
indenfor
gruppen
med
common
support.
Balanceringen
af
person-·‐
og
virksomhedskarakteristika
før
og
efter
matching
er
en
central
indikator
for
validiteten
af
den
analytiske
tilgang.
Forskelle
i
diverse
karakteristika
vil
uden
matching
føre
til
bias
såfremt
de
er
associerede
med
effektparameteren
dvs.
forbruget
af
offentligt
finansierede
sygehusydelser.
Efter
matching
skulle
de
imidlertid
gerne
balancere,
udtrykt
ved
en
procentuel
bias
på
ikke
mere
end
3-·‐5%
som
en
tommelfingerregel
(Caliendo
and
Kopeinig
2008).
22
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Tabel
5
Estimation
af
propensity
scoren
Variabel
Alder
Alder
opløftet
i
anden
Kvinde
I
ægteskab
eller
registreret
partnerskab
Dansk
etnisk
oprindelse
Region
Sjælland
Region
Syd
Region
Midtjylland
Region
Nordjylland
log(årlig
bruttoløn)
Topleder
Medarbejder,
specialist
Medarbejder,
mellem
Medarbejder,
øvrige
Arbejdsløs
mindst
halvdelen
af
året
Folkeskole
Ungdomsuddannelse
Faglært
uddannelse
Kortere
videregående
uddannelse
Mellemlang
videregående
uddannelse
Lang
videregående
uddannelse
Ukendt
uddannelsesstatus
Anciennitet
i
job
Anciennitet
i
job
opløftet
i
anden
Fuldtids-·‐
versus
deltidsjob
Andel
af
medarbejdere
på
grundniveau
Andel
af
medarbejdere
på
mellemniveau
Andel
af
medarbejdere
på
højeste
niveau
log(antal
ansatte
i
virksomhed)
Enmandsvirksomhed
Interessentselskab
Kommanditselskab
Anpartsselskab
Andelsforening
Stat
Kommune
Selvejende
institution
Andre
virksomhedstyper
Udenlandsk
Ukendt
ejerforhold
Landbrug
og
fiskeri
Bygge
og
anlæg
Koefficient
0,0301
-·‐0,0004
-·‐0,0266
0,0749
0,1491
0,0204
-·‐0,0875
-·‐0,0363
-·‐0,1748
0,0902
0,3008
0,1374
0,2519
0,0119
-·‐0,1244
-·‐0,1226
0,0833
0,0965
0,0456
-·‐0,0718
-·‐0,0486
-·‐0,0157
-·‐0,0051
0,0000
0,0447
0,0005
0,0033
0,0005
0,0465
-·‐0,3738
-·‐0,0297
-·‐0,1658
-·‐0,1412
-·‐0,5019
-·‐1,3069
-·‐1,4835
-·‐0,4260
-·‐0,8850
0,4001
-·‐0,0292
-·‐0,0795
0,9049
Z-·‐værdi
38,61
-·‐45,12
-·‐10,12
30,07
30,08
5,80
-·‐26,74
-·‐11,35
-·‐41,02
47,62
47,85
27,90
71,76
3,59
-·‐10,11
-·‐14,55
17,26
31,44
9,16
-·‐15,66
-·‐8,79
-·‐1,53
-·‐23,96
23,99
13,06
10,73
57,84
7,48
74,96
-·‐65,82
-·‐3,70
-·‐9,10
-·‐35,61
-·‐52,67
-·‐162,03
-·‐236,12
-·‐90,23
-·‐65,97
38,51
-·‐3,41
-·‐7,22
76,51
23
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Handel
og
transport
Information
og
kommunikation
Finansiering
og
forsikring
Ejendomshandel
og
udlejning
Erhvervsservice
Offentlig
administration,
undervisning
og
sundhed
Kultur,
fritid
og
anden
service
log(receptpligtig
medicin
år
2004)
log(receptpligtig
medicin
år
2005)
log(receptpligtig
medicin
år
2006)
log(praktiserende
læge
år
2004)
log(praktiserende
læge
år
2005)
log(praktiserende
læge
år
2006)
log(speciallæge
år
2004)
log(speciallæge
år
2005)
log(speciallæge
år
2006)
log(indlagte
sygehusydelser
år
2004)
log(indlagte
sygehusydelser
år
2005)
log(indlagte
sygehusydelser
år
2006)
log(ambulante
sygehusydelser
år
2004)
log(ambulante
sygehusydelser
år
2005)
log(ambulante
sygehusydelser
år
2006)
log(skadestueydelser
år
2004)
log(skadestueydelser
år
2005)
log(skadestueydelser
år
2006)
log(fysioterapi
år
2004)
log(fysioterapi
år
2005)
log(fysioterapi
år
2006)
log(tandlægeydelser
år
2004)
log(tandlægeydelser
år
2005)
log(tandlægeydelser
år
2006)
_cons
Observationer
0,0732
0,3748
0,5241
0,5271
0,1397
-·‐0,0669
-·‐0,0079
-·‐0,0001
-·‐0,0008
0,0000
0,0028
0,0017
0,0030
0,0016
-·‐0,0004
0,0010
-·‐0,0001
-·‐0,0002
-·‐0,0023
-·‐0,0013
0,0003
-·‐0,0011
-·‐0,0036
-·‐0,0040
-·‐0,0035
0,0025
0,0045
0,0113
0,0027
0,0037
0,0055
-·‐2,9672
21,98
74,73
103,86
27,60
34,68
-·‐10,46
-·‐1,17
-·‐0,27
-·‐1,47
-·‐0,06
4,95
2,97
5,17
3,84
-·‐0,95
2,46
-·‐0,19
-·‐0,35
-·‐5,21
-·‐3,68
0,85
-·‐3,27
-·‐7,01
-·‐8,00
-·‐6,85
4,35
7,82
21,04
5,48
7,15
11,07
-·‐113,30
321.415
2.054.241
LR
chi2(73)
Pseudo
R2
0,1599
Prob
>
chi2
0.0000
Note:
Udeladte
dummy
variable
er
Region
H,
Medarbejder
på
grundniveau,
Folkeskole
som
eneste
uddannelse,
Ansættelse
i
aktieselskab
og
Branche
industri.
Der
henvises
til
Appendiks
2
for
mere
information
om
de
enkelte
variable.
Propensity
scoren
blev
estimeret
ved
probit
regression.
Appendiks
3
lister
de
procentvise
bias
før
og
efter
matching
samt
den
samlede
procentvise
reduktion
af
bias.
Alle
bias
blev
reduceret
til
under
de
førnævnte
3-·‐5%,
og
de
fleste
til
under
2%.
Det
bør
dog
i
den
forbindelse
bemærkes,
at
forskellene
efter
matching
stadig
var
statistisk
signifikante
for
enkelte
af
variablene
qua
den
store
populationsstørrelse.
Her
er
det
dog
relevant
at
bevare
et
vist
fokus
på
størrelsen
af
forskellene
i
middelværdierne,
idet
en
forskel
på
f.eks.
0,17
år
i
gennemsnitlig
alder
nok
kan
være
statistisk
signifikant,
men
næppe
betydningsfuld
for
resultaterne.
Hovedparten
af
de
gennemsnitlige
værdier
er
således
identiske
ned
på
anden
decimal.
24
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
En
yderligere
test
af
hvorvidt
matchingen
har
udjævnet
de
systematiske
forskelle
mellem
grupperne
er
sammenligning
af
regressionsmodellens
forklaringsgrad
før
og
efter
matching.
Pseudo-·‐R2
var
15.99%
for
estimationen
af
propensity
scoren
og
1,24%
i
den
matchede
stikprøve.
Dette
anses
som
tilfredsstillende
i
relation
til
formålet
med
matching,
nemlig
at
det
efter
matching
kan
betegnes
som
tilfældigt
om
en
person
har
en
sundhedsforsikring
eller
ej.
Overordnet
anses
matchingen
således
som
succesfuld.
Effekten
af
sundhedsforsikring
på
overordnet
forbrug
Efter
succesfuld
matching
vil
forskelle
mellem
det
observerede
forbrug
af
offentligt
finansierede
sygehusydelser
blandt
sundhedsforsikrede
versus
ikke-·‐sundhedsforsikrede
kunne
tilskrives
det
faktum
at
have
forsikring.
Det
følgende
beskriver
således
analyses
hovedresultater,
når
der
er
kontrolleret
for
de
tidligere
identificerede
systematiske
forskelle
mellem
forsikrede
og
ikke-·‐forsikrede.
Det
bør
indledningsvist
gentages,
at
resultaterne
hviler
på
en
antagelse
om,
at
alle
relevante
variable
er
medtagede
i
den
model
der
estimerer
propensity
scoren
(se
Tabel
5).
Det
overordnede
resultat
viser,
at
privat
sundhedsforsikring
i
2007
var
associeret
med
et
statistisk
signifikant
mindre
forbrug
af
offentligt
finansierede
sygehusydelser
på
DKK
385
(se
Tabel
6).
Beløbet
fordelte
sig
med
DKK
316
på
ydelser
i
indlagt
regi
og
DKK
68
i
ambulant
regi.
Ser
man
nærmere
på
resultaterne
var
der,
som
forventet,
en
endnu
større
forskel
i
forbruget
mellem
forsikrede
og
ikke-·‐forsikrede
før
matching
(DKK
924).
Dette
er
et
udtryk
for
at
personer
med
et
højt
forbrug
af
sundhedsydelser
i
mindre
grad
er
forsikrede.
Når
forskellen
efter
matching
er
reduceret
til
omkring
en
tredjedel,
så
er
det
fordi
det
har
været
relevant
at
kontrollere
analysen
for
en
række
person-·‐
og
virksomhedskarakteristika
dvs.
at
tage
forbehold
for
at
forsikrede
adskiller
sig
systematisk
fra
ikke-·‐forsikrede
på
demografiske,
socioøkonomiske
og
helbredsrelaterede
forhold.
Den
primære
analyse
baserede
sig
på
2007
som
opfølgningsår,
idet
forsikringsstatus
kun
var
kendt
for
dette
år.
Der
kunne
imidlertid
tænkes
at
være
såkaldt
laggede
effekter
dvs.
at
forsikringsstatus
i
2007
har
betydning
for
forbrug
af
ydelser
i
f.eks.
2008
eller
2009.
Udover
at
mange
forsikrede
naturligvis
fortsætter
med
at
være
forsikrede
(og
at
nye
behandlingsbehov
opstår),
så
kunne
yderligere
argumenter
f.eks.
være
at
kendskabet
til
dækningsmuligheder
først
manifesterer
sig
på
længere
sigt.
Det
kunne
også
tænkes
at
der
forud
for
enkelte
operationstyper
kan
være
en
lang
udredningsfase,
hvor
man
evt.
afprøver
konservativ
behandling
eller,
at
man
i
højere
grad
forsøger
sig
med
forebyggelse
og/eller
terapi,
hvilket
så
skubber
den
endelige
behandling
frem
i
tid
(hvis
den
bliver
nødvendig).
To
parallelle
analyser
til
den
primære
analyse,
blot
med
2008
og
2009
som
opfølgningsår,
bekræftede
at
forsikringsstatus
i
2007
har
effekt
frem
i
tid
(i
form
af
et
reduceret
forbrug
af
offentligt
finansierede
sygehusydelser).
Det
bør
dog
igen
understreges,
at
interventionsvariablen
alene
er
målt
for
2007
og
der
derfor
er
stor
usikkerhed
forbundet
med
resultaterne
for
senere
år.
25
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Tabel
6
Hovedresultater
–
effekten
af
privat
sundhedsforsikring
på
forbruget
af
offentligt
finansierede
sygehusydelser
(2009-·‐DKK)
Effektparameter
og
årstal
Ambulant
2007
Indlagt
2007
Total
2007
Ambulant
2008
Indlagt
2008
Total
2008
Ambulant
2009
Indlagt
2009
Population
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
Gennemsnit
forsikrede
1.144
1.144
2.803
2.803
3.948
3.948
1.198
1.198
3.005
3.005
4.203
4.203
1.373
1.373
3.346
3.346
4.719
Gennemsnit
ikke-·‐forsikrede
1.370
1.213
3.502
3.120
4.871
4.332
1.464
1.273
3.598
3.185
5.063
4.459
1.672
1.450
3.888
3.698
5.560
Difference
-·‐225
-·‐68
-·‐698
-·‐316
-·‐924
-·‐385
-·‐266
-·‐75
-·‐593
-·‐180
-·‐860
-·‐256
-·‐300
-·‐78
-·‐542
-·‐352
-·‐841
T-·‐værdi
-·‐39,22
-·‐7,86
-·‐17,14
-·‐5,04
-·‐21,71
-·‐5,88
-·‐43,48
-·‐8,35
-·‐13,74
-·‐2,24
-·‐19,05
-·‐3,1
-·‐45,02
-·‐7,72
-·‐11,33
-·‐2,25
-·‐16,87
Total
2009
ATT
4.719
5.148
-·‐429
-·‐2,72
Note:
Unmatched
refererer
til
sammenligninger
før
matching
mens
ATT
(Average
Treatment
effect
on
the
Treated)
angiver
effekten
af
sundhedsforsikring
for
de
forsikrede,
når
der
er
justeret
for
relevante
forskelle
mellem
forsikrede
og
ikke-·‐forsikrede.
Som
et
tjek
af
den
metodiske
robusthed
blev
alternative
specifikationer
af
matchingen
testet
for
indflydelse
på
hovedresultatet
(at
sundhedsforsikring
er
associeret
med
et
statistisk
signifikant
mindre
forbrug
af
offentligt
finansierede
sygehusydelser
på
DKK
385).
Der
viste
sig
stort
set
ingen
indflydelse
af
at
ændre
på
specifikationen,
idet
det
mindste
alternative
bud
var
på
DKK
357
og
det
højeste
på
DKK
388.
En
undtagelse
var
dog
anvendelse
af
logit
regression
(frem
for
den
anvendte
probit),
som
førte
til
et
resultat
på
DKK
514.
Samlet
set
viser
disse
tests
at
hovedresultatet
er
relativt
robust
overfor
alternative
økonometriske
specifikationer
og
især,
at
specifikationen
bag
base-·‐case,
om
noget,
fører
til
et
konservativt
bud.
Appendiks
4
lister
resultaterne
fra
de
alternative
specifikationer.
Udover
at
teste
alternative
specifikationer
af
matching
estimatoren
har
enkelte
forfattere
foreslået,
at
man
sammenholder
matching
resultater
med
resultater
fra
konventionel
OLS
regression.
Fordelen
ved
at
bruge
OLS
regression
som
en
art
validering
er
dels
at
den
er
kendt
af
de
fleste,
men
også
at
den
baserer
sig
på
den
samlede
stikprøve
(her
population).
OLS
estimationen
viser
i
denne
sammenhæng,
at
det
at
have
sundhedsforsikring
er
associeret
med
et
reduceret
forbrug
af
offentligt
finansierede
sygehusydelser
på
gennemsnitligt
DKK
417.
Resultatet
ligger
således
tæt
op
ad
hovedfundet,
om
end
OLS
modellen
har
en
lavere
forklaringsgrad
(R2=3,45%)
og
kan
være
problematisk
når
man
har
mange
nulobservationer.
Man
kunne
her
have
forsøgt
sig
med
f.eks.
såkaldt
two-·‐part
modeller,
men
da
formålet
med
at
applicere
OLS
alene
var
at
frembringe
et
alternativt
bud
på
effekten
af
privat
sundhedsforsikring,
ved
anvendelse
af
en
mere
alment
kendt
metode,
synes
det
mindre
relevant.
26
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Effekten
af
sundhedsforsikring
indenfor
individuelle
proceduregrupper
En
række
sekundære
analyser
blev
gennemført
for
at
undersøge
mere
specifikt,
hvorvidt
forsikring
var
associeret
med
flere
eller
færre
ydelser
på
proceduregruppeniveau.
Rationalet
for
denne
analyse
var
at
belyse
en
eventuel
substitutionseffekt
nærmere,
dvs.
identificere
procedurer
hvor
forsikrede
især
synes
at
substituere
offentligt
finansieret
forbrug
med
privat
finansieret
forbrug.
Af
de
i
alt
19
hovedgrupper
i
procedureklassifikationen
(version
2007)
var
der
8
grupper,
hvor
det
at
have
sundhedsforsikring
viste
sig
at
være
associeret
med
færre
procedurer.
Det
gjaldt
for
procedurer
(relative
reduktioner
angivet
i
parentes)
relateret
til
nervesystemet
(13%),
åndedrætsorganer,
brystkasse,
mediastinum
og
diafragma
(12%),
fordøjelsesorganer
og
milt
(13%),
urinveje,
mandlige
kønsorganer
og
retroperitonealt
væv
(9%),
kvindelige
kønsorganer
(11%),
obstetriske
procedurer
(13%),
bevægeapparatet
(13%)
samt
øvrige
mindre
kirurgiske
procedurer
(12%).
Blandt
de
resterende
11
hovedgrupper
var
det
at
have
sundhedsforsikring
hverken
associeret
med
signifikant
flere
eller
færre
procedurer.
Tabel
7
viser
sundhedsforsikringers
effekt
på
forbruget
af
specifikke
procedurer
i
2007.
Der
er
tale
om
relativt
små
tal
da
de
fleste
personer
vil
have
et
forbrug
på
nul,
mens
nogle
få
personer
vil
have
et
forbrug
på
én
procedure
og
endnu
færre
personer
vil
have
et
forbrug
på
flere
procedurer.
F.eks.
kan
man
under
proceduregruppen
for
nervesystemet
aflæse,
at
det
gennemsnitlige
forbrug
blandt
forsikrede
er
0,0217
procedurer
per
person,
mens
det
er
0,0250
procedurer
per
person
blandt
ikke-·‐forsikrede
(efter
matching).
Således
var
der
en
statistisk
signifikant
forskel
mellem
grupperne
på
-·‐0,0032
procedurer
per
person,
dvs.
de
forsikrede
forbrugte
i
gennemsnit
0,0032
færre
procedurer
per
person
end
de
ikke-·‐forsikrede.
Tabel
8
viser
resultaterne
for
udvalgte
subgrupper
under
procedureklassen
for
operationer
på
bevægeapparatet.
Idealscenariet
havde
været
en
analyse
for
individuelle
procedurer
som
f.eks.
operation
for
diskusprolaps
eller
knæalloplastik.
En
sådan
analyse
er
imidlertid
urealistisk
–
selv
med
data
for
flere
hundrede
tusinde
sundhedsforsikrede
–
da
langt
de
fleste
personer
har
et
nulforbrug.
Tabellen
viser
derfor
resultater
for
udvalgte
proceduregrupper,
som
er
kendt
for
at
have
stor
volumen,
også
i
det
privatfinansierede
sygehusvæsen.
Der
observeredes
et
signifikant
mindre
forbrug
for
alle
kategorier
blandt
personer
med
sundhedsforsikring,
svarende
til
0,0002
(33%)
færre
procedurer
under
for
ryg
og
hals,
0,0003
(23%)
for
skulder
og
overarm
og
0,0003
(9%)
for
knæ
og
underben.
27
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Tabel
7
Hovedresultater
–
effekten
af
privat
sundhedsforsikring
på
forbruget
af
offentligt
finansierede
sygehusydelser
i
2007
(antal
procedurer)
Gennemsnit
forsikrede
0,0217
0,0217
0,0009
0,0009
0,0010
0,0010
0,0016
0,0016
0,0018
0,0018
0,0034
0,0034
0,0036
0,0036
0,0015
0,0015
0,0075
0,0075
0,0135
0,0135
0,0135
0,0135
0,0151
0,0151
0,0091
0,0091
0,0050
0,0050
0,0035
0,0035
Gennemsnit
ikke-·‐forsikrede
0,0297
0,0250
0,0011
0,0009
0,0009
0,0008
0,0017
0,0015
0,0021
0,0020
0,0036
0,0032
0,0048
0,0041
0,0019
0,0014
0,0095
0,0086
0,0175
0,0149
0,0188
0,0152
0,0202
0,0174
0,0116
0,0105
0,0063
0,0055
0,0040
0,0037
Sygdomsgruppe
Nervesystemet
Endokrine
organer
Øje
og
øjenomgivelser
Øre,
næse
og
strubehoved
Læber,
tænder,
kæber,
mund
og
svælg
Hjerte
og
store
intratorakale
kar
Åndedrætsorganer,
brystkasse,
mediastinum
og
diafragma
Bryst
Fordøjelsesorganer
og
milt
Urinveje,
mandlige
kønsorganer
og
retroperitonealt
væv
Kvindelige
kønsorganer
Obstetriske
procedurer
Bevægeapparatet
Perifere
kar
og
lymfesystem
Hud
og
underhud
Population
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Difference
T-·‐værdi
-·‐0,0079
-·‐0,0032
-·‐0,0002
0,0000
0,0001
0,0002
-·‐0,0001
0,0001
-·‐0,0003
-·‐0,0002
-·‐0,0002
0,0001
-·‐0,0012
-·‐0,0005
-·‐0,0004
0,0001
-·‐0,0020
-·‐0,0011
-·‐0,0040
-·‐0,0014
-·‐0,0053
-·‐0,0017
-·‐0,0051
-·‐0,0023
-·‐0,0026
-·‐0,0014
-·‐0,0013
-·‐0,0005
-·‐0,0006
-·‐0,0003
-·‐24,28
-·‐6,91
-·‐3,77
0,21
1,46
1,86
-·‐1,06
0,85
-·‐3,19
-·‐1,72
-·‐1,65
0,57
-·‐8,34
-·‐2,4
-·‐4,61
1,28
-·‐10,23
-·‐3,69
-·‐17,07
-·‐3,61
-·‐19,95
-·‐4,43
-·‐20,21
-·‐5,62
-·‐12,51
-·‐4,72
-·‐8,2
-·‐1,57
-·‐4,83
-·‐1,65
Unmatched
0,0088
0,0113
-·‐0,0026
-·‐11,93
Mindre
kirurgiske
procedurer
ATT
0,0088
0,0099
-·‐0,0012
-·‐3,38
Endoskopier
gennem
Unmatched
0,0066
0,0080
-·‐0,0014
-·‐7,54
naturlige
og
kunstige
legemsåbninger
ATT
0,0066
0,0070
-·‐0,0004
-·‐1,31
Note:
Effektparameteren
er
en
tæller
for
antal
procedurer
under
hovedgrupper
i
Sygehusvæsnets
KlassifikationsSystem
(SKS)
(Sundhedsstyrelsen
2010c).
Unmatched
refererer
til
sammenligninger
før
matching
mens
ATT
(Average
Treatment
effect
on
the
Treated)
angiver
effekten
af
sundhedsforsikring
for
de
forsikrede,
når
der
er
justeret
for
relevante
forskelle
mellem
forsikrede
og
ikke-·‐forsikrede.
28
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Tabel
8
Effekten
af
privat
sundhedsforsikring
på
forbruget
af
udvalgte
offentligt
finansierede
ortopædkirurgiske
proceduregrupper
i
2007
(antal
procedurer)
Sygdomsgruppe
Ryg
og
hals
Skulder
og
overarm
Population
Unmatched
ATT
Unmatched
ATT
Unmatched
Gennemsnit
forsikrede
0,0004
0,0004
0,0010
0,0010
0,0030
Gennemsnit
ikke-·‐forsikrede
0,0007
0,0006
0,0014
0,0013
0,0036
Difference
T-·‐værdi
-·‐0,0003
-·‐0,0002
-·‐0,0004
-·‐0,0003
-·‐0,0007
-·‐5,95
-·‐3,03
-·‐6,44
-·‐3,3
-·‐5,82
Knæ
og
underben
ATT
0,0030
0,0033
-·‐0,0003
-·‐1,98
Note:
Effektparameteren
er
en
tæller
for
antal
procedurer
under
hovedgrupper
i
Sygehusvæsnets
KlassifikationsSystem
(SKS)
(Sundhedsstyrelsen
2010c).
Unmatched
refererer
til
sammenligninger
før
matching
mens
ATT
(Average
Treatment
effect
on
the
Treated)
angiver
effekten
af
sundhedsforsikring
for
de
forsikrede,
når
der
er
justeret
for
relevante
forskelle
mellem
forsikrede
og
ikke-·‐forsikrede.
Robustheden
af
matching
estimatorerne
For
at
teste
den
metodiske
usikkerhed
ved
valg
af
matching
estimator
(udover
de
tidligere
tests
af
alternative
specifikationer
for
1:1
Nearest
Neighbour),
blev
alternative
matching
estimatorer
afprøvet
med
henblik
på
at
teste
robustheden
af
hovedresultaterne.
De
alternative
estimatorer
stiller
imidlertid
endnu
større
krav
til
beregningskraft
end
1:1
Nearest
Neighbour
estimatoren
og
var
alene
realistiske
at
køre
i
en
stikprøve
af
populationen.
Således
blev
der
udtrukket
en
tilfældig
10%
stikprøve
(n=
205.335)
hvori
den
primære
analyse
blev
gentaget
ved
anvendelse
af
alternative
matching
estimatorer.
For
at
sikre
et
sammenligneligt
base-·‐case
blev
den
primære
analyse
først
gentaget
i
stikprøven
med
præcis
de
samme
specifikationer
som
for
base-·‐case
analysen
i
den
fulde
population,
dvs.
1:1
Nearest
Neighbour
med
tilbagelægning.
Denne
resulterede
i
forskel
mellem
grupperne
på
DKK
376.
Efter
sammenligning
med
fem
alternative
matching
estimatorer
fandtes
moderat
variation
mellem
resultaterne.
Det
laveste
estimat
var
DKK
331
(radius-·‐baseret
med
caliper
på
0,01),
mens
det
højeste
estimat
var
DKK
412
(baseret
på
Kerneltypen
Gaussian).
Da
resultaterne
således
ikke
rykkede
sig
mere
end
DKK
45
for
nogen
af
de
alternative
specifikationer
synes
de
relativt
robuste
overfor
alternative
matching
estimatorer.
Afledte
effekter
i
primærsektor
eller
på
receptpligtig
medicin
Såfremt
sundhedsforsikrede
efterspørger
færre
ydelser
i
det
offentligt
finansierede
sygehusvæsen
kunne
man
få
den
tanke,
at
de
så
eventuelt
efterspørger
mere
i
primærsektoren
eller
forbruger
mere
receptpligtig
medicin.
Det
kunne
dels
skyldes
substitution,
men
også
at
forsikringsdækning
typisk
kræver
lægehenvisning,
som
starter
med
de
praktiserende
læger
–
og
at
sygehusydelser
under
privat
sundhedsforsikring
dermed
er
komplementære
til
brug
af
praktiserende
læge.
Hertil
skal
det
dog
bemærkes,
at
man
i
princippet
må
forvente
en
tilsvarende
komplementær
benyttelse
af
praktiserende
læger,
hvis
man
skal
behandles
under
det
offentligt
finansierede
sygehusvæsen.
Tabel
9
viser
resultaterne
af
en
mere
eksplorativ
analyse,
som
var
identisk
med
den
primære
analyse,
blot
med
henholdsvis
forbrug
af
ydelser
i
primærsektoren
og
forbrug
af
receptpligtig
medicin
som
effektparametre.
29
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Tabel
9
Effekten
af
privat
sundhedsforsikring
på
forbruget
af
henholdsvis
forskellige
primærsektorydelser
og
receptpligtig
medicin
i
2007
(2009-·‐DKK)
Leverandør
Praktiserende
læge
Speciallæge
Fysioterapi
Tandlæge
Øvrige
primærsektor
Population
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Unmatched
ATT
Gennemsnit
forsikrede
617
617
384
384
152
152
294
294
56
56
Gennemsnit
ikke-·‐forsikrede
681
618
404
388
144
143
290
292
53
55
Difference
-·‐64
-·‐1
-·‐20
-·‐4
7
9
4
3
3
1
T-·‐værdi
-·‐42,38
-·‐0,47
-·‐9,39
-·‐1,08
5,04
3,52
7,03
2,65
5,88
1,15
Unmatched
774
874
-·‐100
-·‐22,95
Receptpligtig
medicin
ATT
774
783
-·‐9
-·‐1,28
Note:
Unmatched
refererer
til
sammenligninger
før
matching
mens
ATT
(Average
Treatment
effect
on
the
Treated)
angiver
effekten
af
sundhedsforsikring
for
de
forsikrede
når
der
er
justeret
for
relevante
forskelle
mellem
forsikrede
og
ikke-·‐forsikrede.
Der
fandtes
ikke
noget
empirisk
belæg
for,
at
de
sundhedsforsikrede
havde
et
større
forbrug
af
ydelser
ved
praktiserende
læge.
Til
gengæld
viste
de
forsikrede
sig
at
forbruge
signifikant
flere
fysioterapi-·‐
og
tandlægeydelser,
om
end
der
var
tale
om
meget
små
beløb
med
henholdsvis
DKK
9
og
DKK
3.
Der
fandtes
ingen
forskel
under
speciallæger
og
receptpligtig
medicin.
Resultaterne
skal
dog
tolkes
med
visse
forbehold
jf.
nedenstående.
Det
bemærkes
at
analysen,
ligesom
den
primære
analyse
med
sygehusydelser
som
effektparameter,
også
dækker
områder
der
i
udgangspunktet
er
en
del
af
den
offentlige
sygesikring,
blot
er
der
her
samtidig
er
tale
om
større
eller
mindre
grader
af
brugerbetaling.
Det
hører
ikke
til
forfatternes
kendskab,
at
der
er
indberetninger
til
Sygesikringen,
som
ikke
repræsenterer
tilskudsberettigede
ydelser.
En
observeret
forskel
i
forbrug
af
primærsektorydelser
kan
derfor
tolkes
som
en
observeret
forskel
i
offentligt
finansierede
primærsektorydelser
(med
tillæg
af
eventuel
brugerbetaling).
Man
ville
således
alene
forvente
at
kunne
måle
en
substitution
af
offentlige
med
private
ydelser,
hvor
der
er
en
reel
substitutionsmulighed,
dvs.
på
speciallæge,
fysioterapi
og
øvrige
primærsektor.
Omvendt
vil
en
eventuel
substitution
af
sekundærsektor-·‐
med
primærsektorydelser
kunne
influere
resultaterne
for
alle
typer
af
ydelser.
Resultaterne
for
øvrige
ydelsestyper
end
praktiserende
læge
og
receptpligtig
medicin
må
derfor
tages
med
det
forbehold
at
der
reelt
er
tale
om
to
typer
af
substitution,
som
i
princippet
kan
virke
i
hver
sin
retning.
Analyse
kan
endvidere
medvirke
til
at
perspektivere
validiteten
af
matchingen,
hvis
man
afgrænser
sig
til
resultatet
for
receptpligtig
medicin,
hvor
der
ikke
er
nogen
offentlig-·‐privat
substitutionsmulighed.
Før
matching
observeredes
der
signifikante
forskelle
mellem
forsikrede
og
ikke-·‐forsikrede
i
forbruget
af
receptpligtig
medicin,
mens
der
ingen
signifikant
forskel
var
i
ovenstående
analyse,
dvs.
efter
matching.
30
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Diskussion
Hypotesen
bag
nærværende
empiriske
analyse
var,
at
privat
sundhedsforsikring
ville
være
associeret
med
et
reduceret
forbrug
af
offentligt
finansierede
sygehusydelser
på
grund
af
en
substitutionseffekt,
dvs.
på
grund
af
at
de
sundhedsforsikrede
substituerer
offentligt
finansierede
med
privatfinansierede
sygehusydelser,
bl.a.
fordi
de
dermed
kan
reducere
ventetiden
til
behandling.
Hovedresultatet
synes
at
bekræfte
en
statistisk
signifikant
effekt
således,
at
sundhedsforsikrede
havde
et
mindre
forbrug
af
offentligt
finansierede
sygehusydelser
end
ikke-·‐forsikrede.
Det
følgende
er
en
kort
perspektivering
af
dette
resultat
i
forhold
til
den
eksisterende
litteratur,
samt
en
redegørelse
for
analysens
styrker
og
svagheder,
inden
der
konkluderes.
Eksisterende
litteratur
Der
findes
ingen
kendte
studier,
som
har
analyseret
effekten
af
privat
sundhedsforsikring
på
forbruget
af
offentligt
finansierede
sygehusydelser
og
især
ikke
i
et
sundhedsvæsen,
der
kan
sammenlignes
med
det
danske.
Dermed
står
dette
studium
som
det
første
af
sin
art.
Der
pågår
i
øjeblikket
et
relateret
studium
på
Syddansk
Universitet
af
sammenhængen
mellem
privat
sundhedsforsikring
og
forbrug
af
sundhedsydelser.
I
skrivende
stund
er
alene
studiedesign
og
datamateriale
publiceret
(Kiil
and
Pedersen
2009).
Præliminære
resultater
for
effekten
af
privat
sundhedsforsikring
har
imidlertid
været
fremlagt
ved
forskellige
videnskabelige
konferencer
(Kiil
2011).
Effektvurderingen
ser
overordnet
på
hvorvidt
sundhedsforsikrede
har
en
højere
sandsynlighed
end
ikke
sundhedsforsikrede
for
at
have
haft
kontakt
til
fysioterapeut,
kiropraktor,
psykolog,
privatpraktiserende
speciallæge
eller
et
hospitalsbaseret
ambulatorium
i
løbet
af
de
seneste
12
måneder.
De
præliminære
resultater
viser,
at
der
i
hovedsagen
ikke
synes
at
være
forskel
mellem
grupperne.
På
subgruppeniveau,
dvs.
ved
afgrænsning
af
studiepopulationen
til
privatansatte,
identificerede
man
imidlertid
en
6-·‐7%
forøget
sandsynlighed
for
at
have
haft
en
ambulant
kontakt.
Disse
resultater
er
ikke
umiddelbart
sammenlignelige
med
de
nærværende,
først
og
fremmest
fordi
effektparametrene
er
forskellige.
Kiil
(2011)
anvender
det
totale
privat
og
offentligt
finansierede
forbrug
af
primærsektor
+
hospitalsbaserede
ambulante
ydelser,
mens
nærværende
studium
fokuserer
på
sekundærsektorydelser
og
ydermere
afgrænser
sig
til
offentligt
finansierede
ydelser.
At
der
umiddelbart
er
tegn
til
modsatrettede
tendenser
er
derfor
ikke
uventet.
Et
af
de
væsentligste
incitamenter
for
at
tegne
sundhedsforsikring
er
netop,
at
man
derved
opnår
adgang
til
en
substitutionsmulighed
for
offentligt
finansierede
ydelser
med
lang
ventetid.
Det
er
derfor
forventeligt,
at
forsikrede
substituerer
offentligt
finansierede
ydelser
med
privat
finansierede
ydelser,
hvor
substitutionsmuligheden
er
reel,
dvs.
på
hospitalsbaserede
ambulante
ydelser.
Omfanget
af
en
sådan
substitution
tæller
med
i
Kiils
analyser,
men
ikke
i
nærværende.
Øvrige
argumenter
for
en
diskrepans
mellem
de
to
studier
er
effektparameterens
kvantificering,
idet
Kiil
opererer
med
en
sandsynlighed,
dvs.
om
en
person
har
haft
et
forbrug
overhovedet,
mens
nærværende
arbejde
opererer
med
en
kontinuert
variabel
for
mængden
af
forbrug.
Rationalet
for
de
forskellige
valg
er
tydeligt
på
baggrund
af
studiedesign,
idet
Kiil
gennemførte
sin
dataindsamling
baseret
på
selvudfyldt
31
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
spørgeskema
blandt
tilfældigt
udvalgte
borgere,
mens
nærværende
arbejde
er
baseret
på
registerdata
fra
sundhedsmyndighederne.
Udover
de
skandinaviske
lande
er
private
sundhedsforsikringer,
af
den
type
hvis
rationale
er
at
reducere
ventetid
til
behandling,
også
tilgængelige
i
New
Zealand,
Australien,
England,
Spanien
og
Portugal,
som
alle
er
karakteriserede
ved
også
at
have
en
eller
anden
form
for
offentligt
finansieret
sygehusvæsen
(Colombo
and
Tapay
2004).
Imidlertid
er
effekten
af
forsikring
stærkt
afhængig
af
kontekstuelle
forhold,
hvorfor
man
må
være
særdeles
varsom
med
at
generalisere
mellem
sundhedsvæsner.
Alligevel
bør
det
nævnes,
at
der
eksisterer
et
par
nyere
studier
af
europæisk
oprindelse.
I
et
studium
som
blev
gennemført
for
Irland,
Italien,
Portugal
og
Storbritannien,
fandt
man
en
moderat
effekt
af
sundhedsforsikring
(Jones,
Xander
and
Doorslaer
2006).
De
sundhedsforsikrede
viste
sig
at
have
en
5-·‐9%
øget
sandsynlighed
for
at
have
haft
kontakt
til
speciallæge
i
løbet
af
de
seneste
12
måneder.
Disse
resultater
dækker
imidlertid
vidt
forskellige
typer
af
forsikringer,
inklusiv
de
såkaldt
komplementære
forsikringer,
som
alene
dækker
ydelser
der
ikke
udbydes
i
det
offentlige
sundhedsvæsen
eller
som
dækker
ydelser
der
er
forbundne
med
en
høj
grad
af
brugerbetaling
(Mossialos
and
Thomson
2002),
og
inklusiv
langt
højere
andele
af
individuelt
tegnede
forsikringer
end
man
ser
i
Danmark.
Det
bør
endvidere
bemærkes
at
forfatterne
konkluderede,
at
størrelsen
af
den
forøgede
sandsynlighed
var
følsom
overfor
hvilken
estimator
der
blev
valgt.
Et
noget
mere
specifikt
studium
i
nærværende
sammenhæng
blev
gennemført
i
Portugal,
hvor
man
analyserede
effekten
at
supplerende
sundhedsforsikring,
som
blev
tilbudt
tjenestemænd
i
staten
og
deres
familier
(Barros
et
al.
2008).
Man
definerede
tre
effektparametre:
antallet
af
konsultationer,
antallet
af
blod-·‐
og
urinprøver
samt
sandsynligheden
for
mindst
et
tandlægebesøg
indenfor
de
seneste
12
måneder.
Den
eneste
forskel
mellem
forsikrede
og
ikke-·‐forsikrede
var
et
øget
antal
blod-·‐
og
urinprøver
blandt
de
18-·‐30-·‐årige.
Dermed
konkluderede
man
også,
at
ex
post
moralsk
hasard
ikke
kunne
påvises
som
noget
systematisk
problem.
Der
er
således
sporadisk
evidens
for
effekten
af
privat
sundhedsforsikring
på
forbruget
af
udvalgte
sundhedsydelser
(men
ikke
specifikt
sygehusydelser).
Evidensen
peger
overordnet
på
en
moderat
og
delvist
usikker
tendens
til,
at
sundhedsforsikrede
har
højere
sandsynlighed
for
at
have
haft
en
kontakt
til
en
læge
i
løbet
af
det
seneste
år.
Imidlertid
har
man
ikke
kunnet
replicere
dette
resultat
for
antal
kontakter,
ligesom
værdien
af
det
samlede
forbrug
ikke
synes
at
være
undersøgt.
Validitet
af
data
og
analysetilgang
Studiets
væsentligste
svaghed
relaterer
til
repræsentativiteten
og
validiteten
af
interventionsvariablen
–
hvorvidt
en
person
på
et
tidspunkt
i
2007
havde
en
vilkårlig
type
af
sundhedsforsikring.
Dertil
kommer
de
sædvanlige
forbehold
overfor
matchingen,
dvs.
hvorvidt
alle
relevante
karakteristika
er
med
i
den
model
der
estimerer
propensity
scoren,
og
sidst
en
mere
neutral
diskussion
af,
hvorvidt
man
burde
afgrænse
studiepopulationen
til
privatansatte
alene.
På
styrkesiden
tæller
at
studiet
benytter
sig
af
et
unikt
datamateriale
og,
at
det
benytter
sig
af
den
mest
robuste
metode
der
er
tilgængelig.
Disse
forhold
uddybes
i
det
følgende.
Dette
studium
har
alene
været
muligt
fordi
forsikringsbranchen
har
indvilliget
i
at
udlevere
information
på
populationsniveau
om
forsikringsstatus
for
enkeltpersoner
og
det
er
en
styrke
uden
fortilfælde,
så
vidt
forfatterne
er
orienterede.
Omvendt
har
der
ikke
været
noget
alternativ
til
interventionsvariablen,
som
kan
kritiseres
af
mindst
tre
32
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
årsager.
For
det
første,
så
dækker
variablen
kun
omkring
65%
af
alle
med
forsikring
og
det
må
overvejes
om
disse
er
repræsentative
for
alle
sundhedsforsikrede.
Såfremt
de
på
den
ene
eller
anden
vis
udtrykker
et
ikke-·‐repræsentativt
forbrug
af
ydelser
vil
analysens
resultater
kun
gælde
for
de
aktuelle
65%.
Forsikring
og
Pension,
som
har
leveret
data
og
som
tidligere
har
anvendt
samme
data
til
et
lignende
formål
(Borchsenius
and
Hansen
2010),
oplyser,
at
de
ikke
har
nogen
oplagte
grunde
til
at
tro
andet
end
at
de
65%
er
repræsentative
for
alle
sundhedsforsikrede.
For
det
andet,
så
har
interventionsvariablen
ingen
tilhørende
information
om
hvilken
type
af
sundhedsforsikring
de
forsikrede
har,
den
eksakte
tegningsdato
eller
hvorvidt
forsikringen
er
individuelt
eller
arbejdsgivertegnet.
Statistikkerne
fra
2007
demonstrerer
at
92%
af
de
forsikrede
havde
en
arbejdsgivertegnet
forsikring
og
at
behandlingsforsikringerne
udgjorde
omkring
90%
af
alle
sundhedsforsikringer
(Forsikring
og
Pension
2010).
Resultaterne
af
dette
arbejde
gælder
således
for
alle
typer
af
sundhedsforsikringer,
om
end
hovedparten
af
dem
vil
være
arbejdsgiverbetalte
behandlingsforsikringer.
Sidst,
så
er
dokumentationen
for
indsamling
af
interventionsvariablen
yderst
begrænset,
idet
den
i
det
væsentligste
hviler
på
personlig
kommunikation.
Omvendt
er
samme
information
tilvejebragt
specifikt
for
et
tilsvarende
formål,
nemlig
Forsikring
og
Pensions
eget
studium
af
sammenhængen
mellem
sundhedsforsikring
og
sygefravær,
hvor
den
således
er
vurderet
egnet
til
formålet
(Forsikring
og
Pension
2010).
Det
har
af
nogle
forfattere
været
rejst,
at
man
bør
begrænse
analyse
af
effekten
af
sundhedsforsikringer
til
personer
der
rent
faktisk
har
anvendt
deres
sundhedsforsikring,
frem
for
alle
personer
med
en
forsikring.
Det
er
der
for
så
vidt
god
ræson
i
da
det
”kun”
er
omkring
hver
fjerde
med
en
forsikring,
som
rent
faktisk
bruger
den.
Hertil
kommer
så
oveni
at
nogle
sundhedsforsikringer
medforsikrer
ægtefæller,
hvilket
i
teorien
kan
reducere
den
fjerdedel
som
bruger
forsikringen
yderligere.
Omvendt
vil
en
sådan
restriktion
sandsynligvis
blot
føre
til
et
forhøjet
estimat
end
det
her
fundne,
som
derfor
kan
betragtes
som
et
konservativt
minimumsbud.
Oveni
kan
lægges
det
ovenfor
nævnte
faktum,
at
interventionsvariablen
kun
identificerer
65%
af
de
sundhedsforsikrede
og
at
de
resterende
35%
dermed
”forurener”
kontrolgruppen,
hvilket
også
fører
til
et
minimumsbud
for
effekten
af
forsikring.
Analysens
resultater
må
således
betragtes
som
konservative
estimater.
Denne
strategi
er
nøje
overvejet
og
anses
for
passende
beskeden
qua
de
usikkerheder,
der
er
forbundet
med
interventionsvariablen,
og
som
i
yderste
konsekvens
kan
virke
i
ukendt
retning.
Endelig
skal
det
bemærkes
at
analysen
ser
på
effekten
af
forekomsten
af
private
sundhedsforsikringer,
og
dermed
ikke
kun
på
om
man
rent
faktisk
bruger
denne
forsikring.
Som
tidligere
understreget,
hviler
validiteten
af
den
analytiske
tilgang,
propensity
score
matching,
på
at
alle
relevante
forhold,
der
varierer
mellem
forsikrede
og
ikke-·‐forsikrede
og
som
har
indflydelse
på
hvorvidt
man
forbruger
offentligt
finansierede
sygehusydelser,
så
vidt
muligt
er
inkluderet.
I
den
forbindelse
er
virksomhedskarakteristika
særligt
centrale,
idet
det
for
i
hvert
fald
de
arbejdsgiverbetalte
sundhedsforsikringer
er
en
virksomhedsbeslutning
at
tegne
forsikring.
Dette
arbejde
bygger
på
adskillige
virksomhedsvariable,
men
det
bør
bemærkes,
at
der
kan
være
andre
forhold,
som
f.eks.
arbejdsmiljø,
som
ikke
er
indeholdte
(og
som
heller
ikke
registreres
i
registre,
endsige
lader
sig
registrere).
Et
andet
faktum
er,
at
der
ikke
findes
registerdata
over
decideret
helbredsstatus,
og
at
nærværende
analyse
derfor
benyttede
sig
af
historisk
forbrug
af
en
række
sundhedsydelser
som
en
proxy
for
helbredsstatus.
Som
ved
ethvert
andet
matching-·‐baseret
studie
skal
studiets
resultater
derfor
fortolkes
med
forbehold
for,
at
alle
væsentlige
forhold
reelt
er
inkluderede.
33
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
En
anden
pointe,
og
næppe
nogen
egentlig
svaghed
ved
analysen
som
sådan,
er
at
man
kunne
have
begrænset
populationen
til
udelukkende
at
omfatte
personer
i
private
ansættelsesforhold.
Dette
med
det
formål
at
få
en
”renere”
effekt
i
forhold
til
de
arbejdsgiverbetalte
sundhedsforsikringer,
idet
det
kun
er
4-·‐5%
af
de
sundhedsforsikrede,
som
er
ansat
i
kommunale
og
statslige
virksomheder,
og
da
de
individuelt
tegnede
forsikringer
formentlig
vil
være
overrepræsenterede
her.
En
sådan
disposition
er
ikke
valgt,
da
vi
i
så
fald
ikke
ville
kunne
redegøre
for
andelen
af
arbejdsgivertegnede
forsikringer
(der
for
nuværende
trods
alt
er
kendt,
idet
den
kan
findes
i
den
generelle
forsikringsstatistik),
ligesom
vi
stadig
ikke
ville
kunne
hævde,
at
materialet
alene
omfattede
arbejdsgiverbetalte
forsikringer.
Dispositionen
synes
dog
relevant
for
fremtidige
arbejder.
Den
største
styrke
ved
nærværende
analyse
er
at
studiet
er
gennemført
for
alle
danskere
i
lønnet
arbejde
og
således
ikke
blot
for
en
stikprøve,
men
for
den
samlede
relevante
population.
Sædvanligvis
er
empiriske
studier
forbundet
med
mindst
to
typer
af
usikkerhed
–
metodisk
og
statistisk
–
hvor
alene
den
første
type
er
relevant
i
det
aktuelle
studium.
Den
store
population
har
gjort
det
muligt
at
identificere
relevante
forskelle,
som
formentlig
ikke
ville
have
kunnet
identificeres
i
sædvanlige
mindre
stikprøver.
Den
har
ligeledes
bidraget
til,
at
matchningen
har
kunnet
gennemføres
for
alle
sundhedsforsikrede
(der
har
været
såkaldt
common
support
for
alle),
hvilket
ikke
er
nogen
selvfølge
i
mange
matching
studier.
Den
anvendte
analysetilgang
bygger
på
propensity
score
matching,
som
har
været
velkendt
indenfor
arbejdsmarkedsforskningen
i
adskillige
år,
men
som
først
i
de
senere
år
har
vundet
indpas
i
sundhedsøkonomien.
Metoden
har
en
række
fordele
over
de
hidtil
anvendte
tilgange.
Den
klassiske
forklaring
starter
med
det
randomiserede,
kontrollerede
eksperiment,
som
idealscenariet
der
fordeler
confounders
lige
mellem
interventions-·‐
og
kontrolgruppe,
og
som
derfor
giver
mulighed
for
at
henføre
en
eventuel
identificeret
forskel
mellem
grupperne
til
en
reel
effekt
af
interventionen.
Af
forskellige
årsager
er
det
imidlertid
sjældent,
at
man
har
mulighed
for
at
afprøve
policy
tiltag
i
randomiserede
eksperimenter.
Langt
oftere
står
man
med
observationelle
data,
hvor
nogle
personer
har
valgt
sig
ind
i
interventionsgruppen,
mens
andre
har
fravalgt
intervention.
Det
stiller
en
analytisk
udfordring
i
forhold
til
at
estimere
den
sande
effekt
af
interventionen
uden
at
årsagsforveksle
med
effekten
af
selektionen.
Ved
at
matche
hver
enkelt
person,
der
har
selekteret
sig
ind
i
interventionsgruppen
med
en
kontrol,
der
har
samme
sandsynlighed
for
at
have
forsikring,
kan
man
justere
for
selektionseffekten.
Det
forudsætter
dog
at
propensity
scoren
er
validt
estimeret,
og
styrken
af
tilgangen
vil
derfor
afhænge
af,
hvorvidt
man
har
kunnet
observere
alle
relevante
karakteristika.
Her
er
den
danske
rigdom
af
registerdata
en
overordentlig
stor
fordel.
Nærværende
analyse
baserede
sig
således
på
data
fra
adskillige
registre,
så
et
bredt
spektrum
af
demografiske,
socioøkonomiske
og
helbredsrelaterede
karakteristika
kunne
inkluderes
–
inklusiv
detaljerede
virksomhedskarakteristika
for
ansættelsessteder,
som
er
særligt
relevante
i
forbindelse
med
sundhedsforsikringer,
og
inklusiv
historiske
forbrugsdata
på
sundhedsydelser
fra
op
til
tre
år
forud
for
matching.
Det
bemærkes
endvidere,
at
valget
af
matching
variable
var
drevet
af
teoretiske
argumenter
og
at
alle
matching
variable
dermed
er
bevaret
i
regressionsmodellerne
uanset
statistisk
signifikans.
Det
foreliggende
arbejde
testede
matchingen
efter
alle
gængse
metoder,
ligesom
adskillige
alternative
matching
estimatorer
blev
testet,
uden
tegn
til
at
resultaterne
ikke
skulle
være
robuste
og,
om
noget,
ligge
i
den
konservative
ende.
Det
bør
imidlertid
34
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
bemærkes,
at
det
stærkeste
studiedesign
for
at
applicere
matching
tilgangen
er
et
såkaldt
difference-·‐in-·‐difference
design
dvs.
et
kontrolleret
før/efter
design.
Dette
ville
imidlertid
kræve
en
eksakt
dato
for
tegning
af
sundhedsforsikring
for
hver
enkelt
person,
hvilken
ikke
er
tilgængelig
i
de
danske
registre.
Konklusion
Den
empiriske
analyse,
som
undersøgte
relationen
mellem
private
sundhedsforsikringer
og
forbruget
af
offentligt
finansierede
sygehusydelser,
viser
at
sundhedsforsikring
er
forbundet
med
et
reduceret
forbrug
af
offentligt
finansierede
sygehusydelser
svarende
til
DKK
385
per
person
per
år.
Dette
resultat
står
som
et
robust
estimat
efter
forskellige
relevante
tests
af
den
metodiske
usikkerhed.
Det
repræsenterer
endvidere
et
konservativt
estimat
for
størrelsen
af
et
reduceret
forbrug,
idet
det
er
et
gennemsnit
for
alle
forsikrede
–
og
ikke
blot
dem
der
rent
faktisk
har
brugt
deres
forsikring.
Tilsvarende
er
det
konservativt,
fordi
den
anvendte
interventionsvariabel
havde
en
kendt
dækningsgrad
på
65%
således
at
kontrolgruppen
er
”forurenet”
af
35%
med
forsikring.
Konklusionen
er
således
at
sundhedsforsikring,
blandt
18-·‐65-·‐årige
danskere
i
lønnet
arbejde,
er
forbundet
med
et
reduceret
forbrug
af
offentligt
finansierede
sygehusydelser.
35
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Referencer
Abadie,
A.
and
Imbens,
G.
Simple
and
Bias-·‐Corrected
Matching
Estimators
for
Average
Treatment
Effects.
National
Bureau
of
Economic
Research.
Abadie,
A.
and
Imbens,
G.
W.
(2006).
Large
sample
properties
of
matching
estimators
for
average
treatment
effects.
Econometrica,
74,
235-·‐67.
Abbring,
J.,
Chiappori,
P.
and
Pinquet,
J.
(2003).
Moral
hazard
and
dynamic
insurance
data.
Journal
of
the
European
Economic
Association,
1,
767-·‐820.
Andersen,
M.
Danskernes
syn
på
sundhedsforsikringer.
Forsikring
og
Pension.
Arendt,
J.
and
Kiil,
A.
(2011).
Estimating
ex
post
moral
hazard
from
voluntary
private
health
insurance
in
Denmark.
Work
in
progress.
Barros,
P.
P.,
Machado,
M.
P.
and
Sanz-·‐de-·‐Galdeano,
A.
(2008).
Moral
hazard
and
the
demand
for
health
services:
a
matching
estimator
approach.
J
Health
Econ,
27,
1006-·‐25.
Bech,
M.,
Hansen,
B.,
Lauridsen,
J.
and
Sørensen,
T.
(2008).
Udbudspåvirkning
af
forbruget
i
almen
lægepraksis.
Norsk
Økonomisk
Tidsskrift,
122,
20-·‐35.
Borchsenius,
V.
and
Hansen,
J.
Er
sundhedsforsikrede
mindre
syge
end
uforsikrede?
Analyserapport
2010:6.
Forsikring
og
Pension.
Boye,
S.
(2008).
Hver
anden
kommune
satser
på
sundhedsforsikring.
Nyhedsmagasinet
Danske
Kommuner,
Oct
9.
BPK
Brancheforeningen
for
Privathospitaler
og
Klinikker.
Den
private
sygehussektor
i
tal
2010.
BPK
Brancheforeningen
for
Privathospitaler
og
Klinikker.
Bræmer,
M.
(2008).
Velstillede
vælter
sig
i
sundhedsforsikringer.
Ugebrevet
A4,
41.
Caliendo,
M.
and
Kopeinig,
S.
(2008).
Some
practical
guidance
for
the
implementation
of
propensity
score
matching.
Journal
of
Economic
Surveys,
22,
46-·‐77.
Colombo,
F.
and
Tapay,
N.
Private
health
insurance
in
OECD
countries:
The
benefits
and
costs
for
individuals
and
health
systems.
Danmarks
Statistik
(2010).
Forbrugerprisindeks.
Eldridge,
D.,
Koc,
C.,
Onur,
I.
and
Velamuri,
M.
Demand
for
Private
Health
Insurance
and
Hospital
Care
in
Australia:
Evidence
from
the
National
Health
Survey.
University
of
Adelaide.
Folketinget
(2001).
Forslag
til
lov
om
ændring
af
ligningsloven
(Skattefrihed
for
arbejdsgiverbetalte
sundhedsbehandlinger).
Folketinget.
Forsikring
og
Pension
(2010).
Statistik
sundhedsforsikring.
Forsikring
og
Pension.
Hahn,
J.
(1998).
On
the
Role
of
the
Propensity
Score
in
Efficient
Semiparametric
Estimation
of
Average
Treatment
Effects.
Econometrica,
66,
315-·‐31.
Heckman,
J.,
Ichimura,
H.
and
Todd,
P.
(1998).
Matching
as
an
Econometric
Evaluation
Estimator.
Review
of
Economic
Studies,
65,
261-·‐94.
36
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Heckman,
J.
and
Vytlacil,
E.
(2004).
Econometric
Evaluation
of
Social
Programs,
Part
I:
Causal
Models,
Structural
Models
and
Econometric
Policy
Evaluation.
In
Heckman,
J.
and
Leamer,
E.
(Eds.),
Handbook
of
Econometrics.
Elsevier.
Hirano,
K.,
Imbens,
G.
and
Ridder,
G.
(2003).
Effcient
Estimation
of
Average
Treatment
Effects
Using
the
Estimated
Propensity
Score.
Econometrica,
71,
1161-·‐89.
Ichimura,
H.
and
Linton,
O.
Asymptotic
Expansions
for
Some
Semiparametric
Program
Evaluation
Estimators.
London
School
of
Economics
and
Political
Science.
Jespersen,
S.,
Munch,
J.
and
Skipper,
L.
(2008).
Costs
and
Benefits
of
Danish
active
Labour
Market
Programmes.
Labour
Economics,
15,
859-·‐84.
Jones,
A.,
Xander,
K.
and
Doorslaer,
E.
(2006).
The
Impact
of
Having
Supplementary
Private
Health
Insurance
on
the
Use
of
Specialists.
Annales
d’Économie
et
de
Statistique,
83/84,
251-·‐75.
Kiil,
A.
(2011).
Does
employment-·‐based
private
health
insurance
increase
the
use
of
covered
health
care
services?
A
matching
estimator
approach.
Work
in
progress.
Kiil,
A.
and
Pedersen,
K.
The
Danish
Survey
on
Voluntary
Health
Insurance
2009.
University
of
Southern
Denmark.
Kjellberg,
J.,
Andreasen,
M.
and
Søgaard,
J.
Private
sundhedsforsikringer.
Dansk
Sundhedsinstitut.
Leth-·‐Petersen,
S.
and
Rotger,
G.
P.
(2009).
Long-·‐term
labour-·‐market
performance
of
whiplash
claimants.
J
Health
Econ,
28,
996-·‐1011.
Mossialos,
E.
and
Thomson,
S.
M.
(2002).
Voluntary
health
insurance
in
the
European
Union:
a
critical
assessment.
Int
J
Health
Serv,
32,
19-·‐88.
Næss-·‐Schmidt,
H.
Sundhedsforsikringer
-·‐
en
løsning
på
fremtidens
velfærd?
Analyserapport
2008:4.
Pedersen,
K.
(2005).
Voluntary
supplemental
health
insurance
in
Denmark.
Public
Finance
and
Management,
5,
544-·‐66.
Pedersen,
K.
(2011).
Sickness
absence
and
voluntary
health
insurance.
Work
in
progress.
Rosenbaum,
P.
and
Rubin,
D.
(1993).
The
central
role
of
the
propensity
score
in
observational
studies
for
causal
effects.
Biometrika,
70,
41-·‐55.
Smith,
J.
(2000).
Critical
Survey
of
Empirical
Methods
for
Evaluating
Active
Labor
Market
Policies.
Zeitschrift
für
Volkswirtschaft
und
Statistik,
136,
247-·‐68.
Sundhedsstyrelsen
(2010a).
Sundhedsdata
-·‐
Behandling
ved
sygehuse.
Sundhedsstyrelsen
(2010b).
Sundhedsdata
-·‐
Erfarede
ventetider.
Sundhedsstyrelsen
(2010c).
Sygehusvæsnets
KlassifikationsSystem
(SKS).
ToldSkat.
Sundhedsydelser
-·‐
når
arbejdsgiveren
betaler.
ToldSkat.
37
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
Appendiks
1
Fordeling
af
propensity
scores
Note:
Untreated
refererer
til
personer
uden
sundhedsforsikring
og
Treated
refererer
til
personer
med
sundhedsforsikring.
Alle
sundhedsforsikrede
kunne
matches
med
mindst
en
kontrol
(dvs.
alle
var
såkaldt
on
common
support).
38
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
2
Definition
af
variable
Variabel
age
age2
female
married
danish
region1
region2
region3
region4
region5
lsalary
soc1
soc2
soc3
soc4
soc5
soc6
soc7
edu1
edu2
edu3
edu4
edu5
edu6
edu7
seniority
seniority2
fulltime
andfa
andlf
andhf
lfansh
owner1
owner2
owner3
owner4
owner5
owner6
owner7
owner8
owner9
owner10
Forklaring
Alder
Alder
opløftet
i
anden
Kvinde
I
ægteskab
eller
registreret
partnerskab
Dansk
etnisk
oprindelse
Region
H
Region
Sjælland
Region
Syd
Region
Midtjylland
Region
Nordjylland
log(årlig
bruttoløn)
Topleder
Medarbejder,
specialist
Medarbejder,
mellem
Medarbejder,
grund
Medarbejder,
øvrige
Arbejdsløs
mindst
halvdelen
af
året
Anden
eller
ukendt
erhvervsstatus
Folkeskole
Ungdomsuddannelse
Faglært
uddannelse
Kortere
videregående
uddannelse
Mellemlang
videregående
uddannelse
Lang
videregående
uddannelse
Ukendt
uddannelsesstatus
Anciennitet
i
job
Anciennitet
i
job
opløftet
i
anden
Fuldtids-·‐
versus
deltidsjob
Andel
af
medarbejdere
på
grundniveau
Andel
af
medarbejdere
på
mellemniveau
log(antal
ansatte
i
virksomhed)
Enmandsvirksomhed
Interessentselskab
Kommanditselskab
Aktieselskab
Anpartsselskab
Andelsforening
Stat
Kommune
Selvejende
institution
Andre
virksomhedstyper
Enhed
År
År
Dummy
Dummy
Dummy
Udeladt
(reference)
Dummy
Dummy
Dummy
Dummy
2009-·‐DKK
Dummy
Dummy
Dummy
Udeladt
(reference)
Dummy
Dummy
Dummy
Udeladt
(reference)
Dummy
Dummy
Dummy
Dummy
Dummy
Dummy
År
År
Dummy
Andel
[0;1]
Andel
[0;1]
Antal
Dummy
Dummy
Dummy
Udeladt
(reference)
Dummy
Dummy
Dummy
Dummy
Dummy
Dummy
Observationer
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206243
2206398
2206398
2206398
2206398
2206398
2206398
2206398
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2205197
2205197
2206399
2055168
2055168
2055168
2203516
2203485
2203485
2203485
2203485
2203485
2203485
2203485
2203485
2203485
2203485
Andel
af
medarbejdere
på
højeste
niveau
Andel
[0;1]
39
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
owner11
owner12
branche1
branche2
branche3
branche4
branche5
branche6
branche7
branche8
branche9
branche10
llmdb04
llmdb05
llmdb06
lgp04
lgp05
lgp06
lspec04
lspec05
lspec06
linpatient04
linpatient05
linpatient06
Udenlandsk
Ukendt
ejerforhold
Landbrug
og
fiskeri
Industri
Bygge
og
anlæg
Handel
og
transport
Information
og
kommunikation
Finansiering
og
forsikring
Ejendomshandel
og
udlejning
Erhvervsservice
Offentlig
administration,
undervisning
og
sundhed
Kultur,
fritid
og
anden
service
log(receptpligtig
medicin
år
2004)
log(receptpligtig
medicin
år
2005)
log(receptpligtig
medicin
år
2006)
log(praktiserende
læge
år
2004)
log(praktiserende
læge
år
2005)
log(praktiserende
læge
år
2006)
log(speciallæge
år
2004)
log(speciallæge
år
2005)
log(speciallæge
år
2006)
log(indlagte
sygehusydelser
år
2004)
log(indlagte
sygehusydelser
år
2005)
log(indlagte
sygehusydelser
år
2006)
Dummy
Dummy
Dummy
Udeladt
(reference)
Dummy
Dummy
Dummy
Dummy
Dummy
Dummy
Dummy
Dummy
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2009-·‐DKK
2203485
2203485
2203485
2203485
2203485
2203485
2203485
2203485
2203485
2203485
2203485
2203485
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
2206399
loutpatie~04
log(ambulante
sygehusydelser
år
2004)
loutpatie~05
log(ambulante
sygehusydelser
år
2005)
loutpatie~06
log(ambulante
sygehusydelser
år
2006)
lemerge04
lemerge05
lemerge06
ltherapist04
ltherapist05
ltherapist06
ldentist04
ldentist05
log(skadestueydelser
år
2004)
log(skadestueydelser
år
2005)
log(skadestueydelser
år
2006)
log(fysioterapi
år
2004)
log(fysioterapi
år
2005)
log(fysioterapi
år
2006)
log(tandlægeydelser
år
2004)
log(tandlægeydelser
år
2005)
ldentist06
log(tandlægeydelser
år
2006)
2009-·‐DKK
2206399
Note:
Alle
variable
refererer
tidsmæssigt
til
perioden
før
2007
dvs.
enten
en
årsstatus
for
ultimo
2006
eller
en
årstotal
for
2004,
2005
eller
2006
(sidstnævnte
gælder
for
variable
relateret
til
helbredsstatus).
Dummy
refererer
til
en
variabel
der
kun
kan
antage
værdien
0
(for
nej)
eller
1
(for
ja).
Andel
[0;1]
referer
til
et
kontinuert
udfaldsområde
mellem
0
og
1.
40
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
3
Balancering
af
person-·‐
og
virksomhedskarakteristika
før
og
efter
matching
Variabel
age
age2
female
married
danish
region2
region3
region4
region5
lsalary
soc1
soc2
soc3
soc4
soc6
soc7
edu2
edu3
edu4
edu5
edu6
Population
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Gennemsnit
forsikrede
41,11
41,11
1804,10
1804,10
0,38
0,38
0,58
0,58
0,95
0,95
0,16
0,16
0,19
0,19
0,23
0,23
0,08
0,08
12,59
12,59
0,01
0,01
0,05
0,05
0,11
0,11
0,25
0,25
0,21
0,21
0,01
0,01
0,08
0,08
0,45
0,45
0,08
0,08
0,11
0,11
0,08
0,08
Gennemsnit
ikke-·‐forsikrede
41,73
40,94
1876,50
1787,70
0,48
0,37
0,55
0,59
0,93
0,95
0,14
0,16
0,23
0,19
0,23
0,22
0,11
0,08
12,38
12,59
0,01
0,01
0,03
0,05
0,14
0,11
0,17
0,25
0,23
0,21
0,03
0,01
0,07
0,08
0,39
0,45
0,06
0,08
0,18
0,11
0,08
0,08
%
bias
-·‐5,50
1,50
-·‐7,70
1,80
-·‐21,20
1,40
6,10
-·‐0,80
6,40
0,10
4,40
-·‐0,20
-·‐8,10
0,00
-·‐0,30
0,30
-·‐11,30
0,50
27,70
0,10
-·‐7,20
-·‐0,50
10,10
0,00
-·‐6,90
1,40
18,10
-·‐0,90
-·‐5,50
0,10
-·‐10,50
-·‐0,60
6,40
-·‐0,40
13,60
0,40
7,30
-·‐0,60
-·‐19,10
0,80
1,00
-·‐0,40
%
bias
reduktion
72,8
93,2
86,9
77,3
98,9
96
99,7
-·‐29,4
96
99,6
92,9
99,7
79,4
95,1
98,1
94
93,4
97,1
91,5
95,8
58,2
41
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
edu7
seniority
seniority2
fulltime
andfa
andlf
andhf
lfansh
owner1
owner2
owner3
owner5
owner6
owner7
owner8
owner9
owner10
owner11
owner12
branche1
branche3
branche4
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
0,01
0,01
100,56
100,56
190000,00
190000,00
0,86
0,86
39,30
39,30
24,28
24,28
13,75
13,75
5,50
5,50
0,03
0,03
0,02
0,02
0,00
0,00
0,09
0,09
0,01
0,01
0,01
0,01
0,03
0,03
0,07
0,07
0,00
0,00
0,03
0,03
0,02
0,02
0,01
0,01
0,02
0,02
0,28
0,28
0,01
0,01
129,84
111,18
250000,00
210000,00
0,84
0,86
39,04
39,51
20,34
24,20
14,82
13,73
5,62
5,47
0,07
0,03
0,02
0,02
0,00
0,00
0,10
0,09
0,01
0,01
0,05
0,01
0,26
0,03
0,09
0,06
0,01
0,00
0,00
0,03
0,01
0,02
0,02
0,01
0,00
0,02
0,23
0,27
-·‐3,10
0,10
-·‐6,40
-·‐2,30
-·‐6,40
-·‐2,30
7,20
-·‐0,50
0,80
-·‐0,60
13,90
0,30
-·‐4,60
0,10
-·‐4,80
1,00
-·‐16,60
1,10
3,00
-·‐0,20
0,40
0,00
-·‐2,70
0,60
-·‐3,40
1,40
-·‐23,50
0,40
-·‐70,00
-·‐1,10
-·‐9,20
2,30
-·‐7,40
0,30
18,60
-·‐2,50
3,80
1,00
-·‐8,80
0,10
11,50
1,00
9,80
0,30
97,9
63,7
63
93,1
16,7
97,9
98
79,7
93,6
93,2
98,9
76,8
59,6
98,2
98,4
74,9
95,5
86,5
74
98,5
91,4
97,4
42
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
branche5
branche6
branche7
branche8
branche9
branche10
llmdb04
llmdb05
llmdb06
lgp04
lgp05
lgp06
lspec04
lspec05
lspec06
inpatient04
inpatient05
inpatient06
outpatie~04
outpatie~05
outpatie~06
lemerge04
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
0,08
0,08
0,14
0,14
0,01
0,01
0,20
0,20
0,04
0,04
0,03
0,03
3,52
3,52
3,69
3,69
3,84
3,84
4,95
4,95
5,00
5,00
5,12
5,12
1,66
1,66
1,69
1,69
1,75
1,75
0,76
0,76
0,75
0,75
0,78
0,78
2,07
2,07
2,19
2,19
2,33
2,33
0,78
0,78
0,04
0,08
0,03
0,14
0,00
0,01
0,23
0,20
0,22
0,04
0,06
0,03
3,70
3,52
3,88
3,68
4,03
3,83
5,06
4,95
5,12
5,01
5,23
5,13
1,67
1,66
1,71
1,69
1,77
1,75
0,84
0,76
0,84
0,76
0,89
0,78
2,27
2,08
2,40
2,20
2,57
2,31
0,81
0,79
15,00
-·‐1,60
41,40
1,90
6,30
-·‐1,30
-·‐7,60
1,80
-·‐55,60
-·‐0,80
-·‐16,10
0,00
-·‐5,90
-·‐0,20
-·‐6,20
0,40
-·‐6,20
0,20
-·‐4,60
-·‐0,30
-·‐4,90
-·‐0,50
-·‐4,50
-·‐0,30
-·‐0,20
0,10
-·‐0,90
-·‐0,10
-·‐0,70
0,00
-·‐3,10
0,00
-·‐3,10
-·‐0,30
-·‐3,80
0,00
-·‐5,60
-·‐0,20
-·‐5,70
-·‐0,20
-·‐6,40
0,40
-·‐1,30
-·‐0,60
89,6
95,5
78,9
76,2
98,5
99,9
96,6
93,8
96,9
94,5
90,3
94,2
65
86,7
98,9
99,2
90,9
99,1
96
95,9
93,9
54,9
43
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
lemerge05
lemerge06
therapist04
therapist05
therapist06
ldentist04
ldentist05
ldentist06
soc5
edu1
region1
owner4
branche2
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
Matched
Unmatched
0,79
0,79
0,79
0,79
0,96
0,96
1,02
1,02
1,09
1,09
4,22
4,22
4,25
4,25
4,28
4,28
0,37
0,37
0,18
0,18
0,34
0,34
0,68
0,68
0,20
0,83
0,80
0,83
0,79
0,91
0,98
0,95
1,04
0,98
1,10
4,06
4,20
4,09
4,23
4,12
4,27
0,39
0,37
0,21
0,18
0,29
0,34
0,36
0,69
0,16
-·‐1,70
-·‐0,30
-·‐1,90
-·‐0,30
2,50
-·‐0,80
3,20
-·‐0,90
4,80
-·‐0,70
5,80
0,60
5,70
0,70
5,80
0,30
-·‐5,20
0,00
-·‐8,70
-·‐0,30
11,10
-·‐0,40
67,70
-·‐1,50
11,30
79,8
84,6
67,9
73
86,3
90
88,4
94,3
99,8
96,9
96,1
97,8
Matched
0,20
0,21
-·‐2,00
82,3
Note:
Udeladte
dummyvariable
i
probit
regressionen
er
listede
i
de
sidste
fem
rækker
(soc5,
edu1,
region1,
owner4,
branche2).
Variabelnavne
er
forklarede
i
Appendiks
2.
Unmatched
refererer
til
sammenligninger
før
matching
mens
Matched
refererer
til
sammenligninger
efter
matching.
44
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
4
Test
af
alternative
specifikationer
for
1:1
Nearest
Neighbour
Base-·‐case
Gennemsnit
forsikrede
3.948
Gennemsnit
ikke-·‐forsikrede
4.332
Difference
-·‐385
T-·‐værdi
-·‐5,88
Antal
off
support
0
Uden
tilbagelægning
3.948
4.314
-·‐366
-·‐7,18
0
Caliper
0,005
med
tilbagelægning
3.947
4.332
-·‐386
-·‐5,89
68
Caliper
0,005
uden
tilbagelægning
3.969
4.325
-·‐357
-·‐6,71
24.918
Caliper
0,001
med
tilbagelægning
3.948
4.336
-·‐388
-·‐5,93
434
Caliper
0,001
uden
tilbagelægning
3.968
4.425
-·‐357
-·‐6,70
24.918
Logit
frem
for
probit
regressionsmodel
3.948
4.461
-·‐514
-·‐6,71
0
Note:
Alle
resultater
refererer
til
forskellen
i
det
samlede
forbrug
(2009-·‐DKK)
af
offentligt
finansierede
sygehusydelser
i
2007
efter
matching.
Differencen
angiver
således
effekten
af
sundhedsforsikring
for
de
forsikrede
(ATT
-·‐
Average
Treatment
effect
on
the
Treated),
når
der
er
justeret
for
relevante
forskelle
mellem
forsikrede
og
ikke-·‐forsikrede.
Antal
off
support
refererer
til,
hvorvidt
en
specifikation
fører
til,
at
nogle
sundhedsforsikrede
ikke
kan
matches
med
en
kontrol.
Caliper
refererer
til
en
restriktion
på
hvor
langt
der
må
være
til
den
nærmeste
nabo
i
propensity
score.
45
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
5
Resultater
af
OLS
regression
Variabel
iv
age
age2
female
married
danish
region2
region3
region4
region5
lsalary
soc1
soc2
soc3
soc4
soc6
soc7
edu2
edu3
edu4
edu5
edu6
edu7
seniority
seniority2
fulltime
andfa
andlf
andhf
lfansh
owner1
owner2
owner3
owner5
owner6
owner7
owner8
owner9
Observationer
Koefficient
-·‐417,16
-·‐203,94
3,39
-·‐438,34
-·‐201,83
214,03
-·‐101,21
-·‐214,24
210,82
110,67
-·‐10,53
23,43
-·‐342,15
-·‐122,75
-·‐74,64
284,89
285,88
-·‐663,08
-·‐111,64
-·‐340,37
-·‐210,54
-·‐368,09
508,20
-·‐13,62
0,01
-·‐348,34
1,00
0,04
1,91
28,40
107,93
-·‐108,16
266,49
-·‐27,25
257,34
30,67
118,05
36,54
2054241
T-·‐værdi
-·‐8,86
-·‐17,35
23,8
-·‐10,4
-·‐5,29
3,3
-·‐1,75
-·‐4,54
4,34
1,83
-·‐0,36
0,19
-·‐3,28
-·‐1,77
-·‐1,41
5,59
1,99
-·‐10,76
-·‐2,32
-·‐4,44
-·‐3,2
-·‐4,48
2,56
-·‐3,76
3,76
-·‐6,31
1,37
0,05
1,99
2,88
1,36
-·‐1,01
0,95
-·‐0,43
1,54
0,29
1,45
0,51
Variabel
owner10
owner11
owner12
branche1
branche3
branche4
branche5
branche6
branche7
branche8
branche9
branche10
llmdb04
llmdb05
llmdb06
lgp04
lgp05
lgp06
lspec04
lspec05
lspec06
inpatient04
inpatient05
inpatient06
outpatie~04
outpatie~05
outpatie~06
lemerge04
lemerge05
lemerge06
therapist04
therapist05
therapist06
ldentist05
ldentist06
_cons
ldentist04
Koefficient
-·‐44,15
-·‐31,68
-·‐106,41
-·‐319,43
94,45
-·‐98,53
58,01
-·‐387,57
-·‐426,37
-·‐196,89
-·‐165,28
-·‐231,94
80,25
98,16
161,10
-·‐22,61
-·‐67,67
93,57
-·‐21,41
-·‐0,78
43,68
246,70
372,27
653,16
120,70
43,35
486,76
30,28
39,84
42,81
24,18
18,43
48,21
-·‐25,75
-·‐19,01
-·‐60,18
3.764,37
437.37
0.0000
T-·‐værdi
-·‐0,29
-·‐0,22
-·‐0,87
-·‐2,39
0,34
-·‐1,76
0,65
-·‐4,95
-·‐1,28
-·‐3,15
-·‐1,97
-·‐2,45
10,91
12,64
22,83
-·‐2,86
-·‐8,32
12,69
-·‐3,28
-·‐0,12
6,62
23,08
33,06
45,75
19,67
7,65
86,78
3,5
4,6
4,75
2,59
1,86
5,28
-·‐3,29
-·‐2,49
-·‐8,09
9,62
Pseudo
R2
0.0345
Note:
Variabelnavne
er
forklarede
i
Appendiks
2.
F(
74,2054166)
Prob
>
chi2
46
sundhedsforsikringer
og
forbrug
af
offentligt
finansierede
sygeydelser
6
Test
af
alternative
matching
estimatorer
i
10%
stikprøve
Base-·‐case
Unmatched
ATT
Nearest
Neighbour
1:5
Radius,
caliper
0,1
Radius,
caliper
0,01
Kernel,
Epanechnikov
Gennemsnit
forsikrede
3.900
3.900
3.900
3.900
3.900
3.900
Gennemsnit
ikke-·‐forsikrede
4.800
4.276
4.300
4.306
4.231
4.259
Difference
-·‐900
-·‐376
-·‐400
-·‐406
-·‐331
-·‐350
T-·‐værdi
-·‐7,20
-·‐2,10
-·‐2,89
-·‐3,05
-·‐2,23
-·‐2,45
Antal
off
support
25
25
25
36
25
Kernel,
Gaussian
3.900
4.312
-·‐412
-·‐3,12
25
Note:
Medmindre
andet
er
nævnt
refererer
resultaterne
til
forskellen
i
det
samlede
forbrug
(2009-·‐DKK)
af
offentligt
finansierede
sygehusydelser
i
2007
efter
matching.
Differencen
angiver
således
effekten
af
sundhedsforsikring
for
de
forsikrede
(ATT
-·‐
Average
Treatment
effect
on
the
Treated),
når
der
er
justeret
for
relevante
forskelle
mellem
forsikrede
og
ikke-·‐forsikrede.
For
base-·‐case
er
der
endvidere
listet
resultater
før
matching
(Unmatched).
Antal
off
support
refererer
til,
hvorvidt
en
specifikation
fører
til,
at
nogle
sundhedsforsikrede
ikke
kan
matches
med
en
kontrol.
47